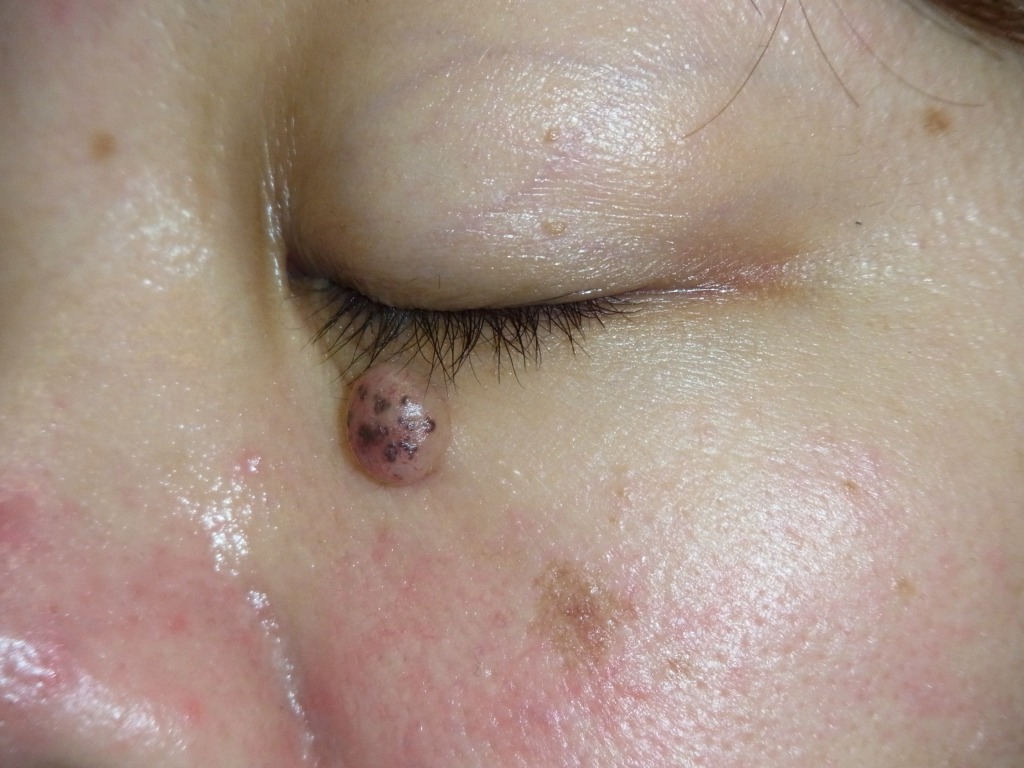
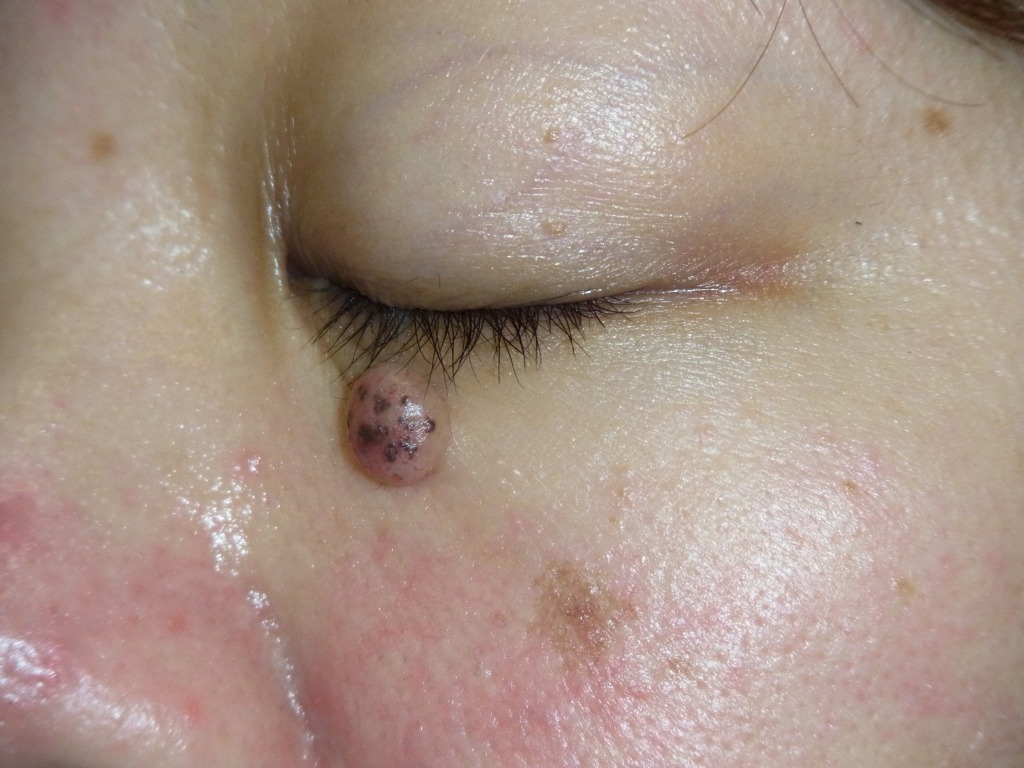
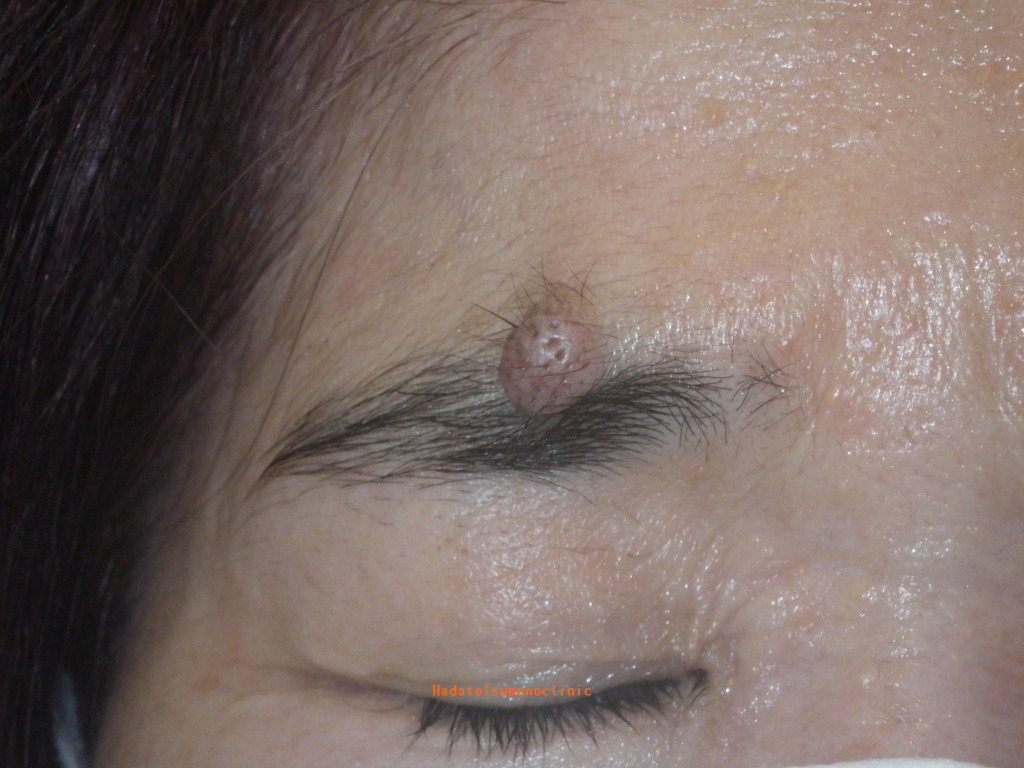
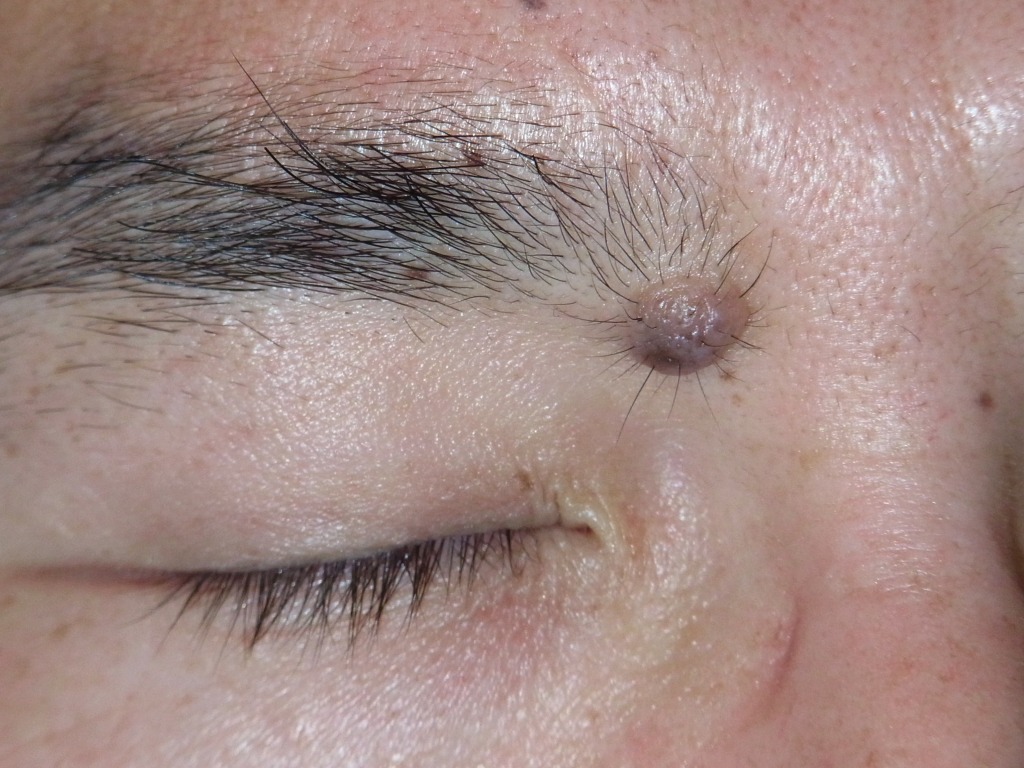
ほくろ術式徹底比較!あなたに最適な術式は?【ほくろ除去の誤解シリーズ7】
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
さて、ホクロ除去の誤解シリーズ、
第7回の今回は「ホクロ手術の術式を徹底比較」と題して、
『手術の主な5つの術式』について、
メリット・デメリットを比較しながら詳しく説明します。
この記事を見れば、もう術式選びを医師任せにする必要はありません。
手術で後悔しないために、最適なクリニック選びができる方法を盛り込みました。
記事の最後には絶対避けるべきクリニックの特徴も説明しました。
ぜひ最後までご視聴いただき、私の考えに共感していただけましたら、
ぜひお友達やご家族と共有していただけると嬉しく思います。
1.ホクロ手術の術式とは
2.各術式についての詳しい説明
3.どの術式が最善か?
4.まとめ 避けるべきクリニックとは
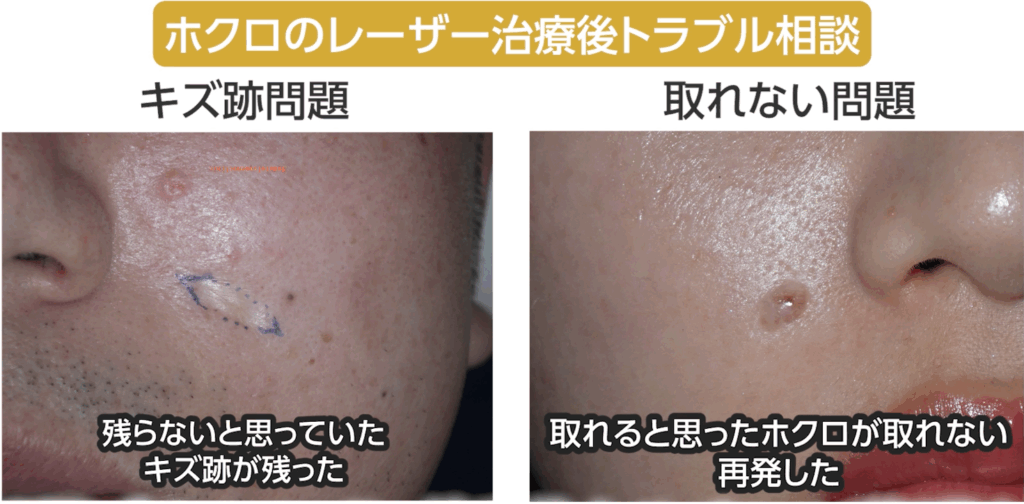
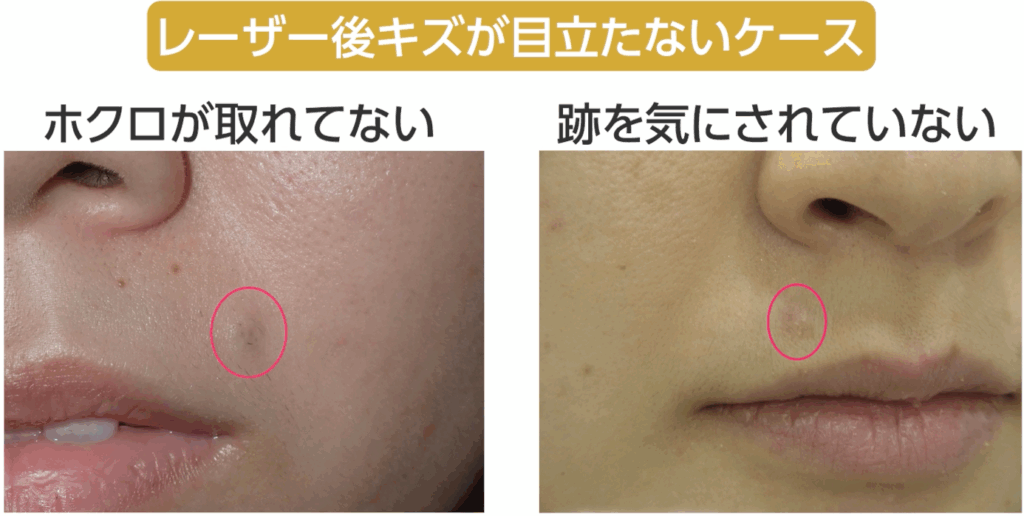
1.「ホクロが取れない問題」とは何か?
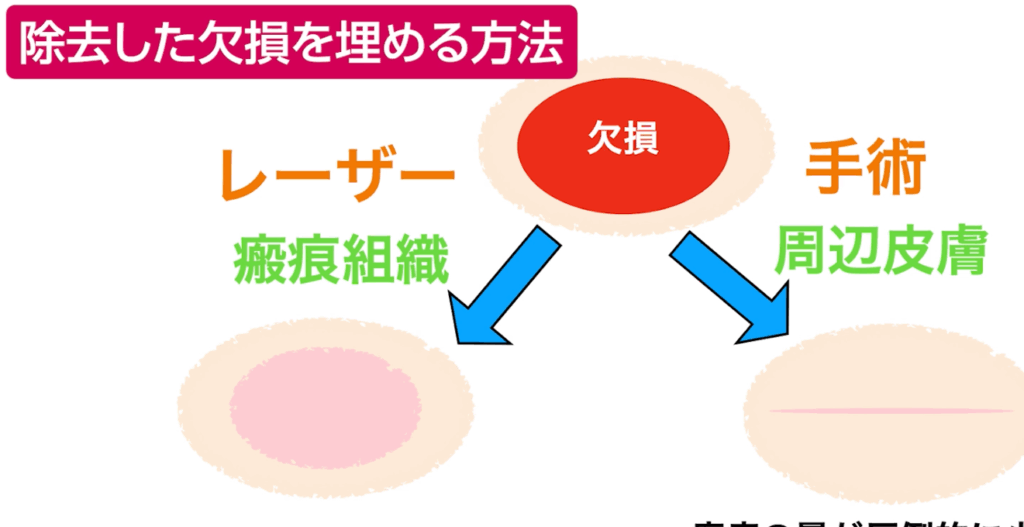
医療現場では、ホクロの「手術」というと、一般にレーザー治療以外の治療法を指します。
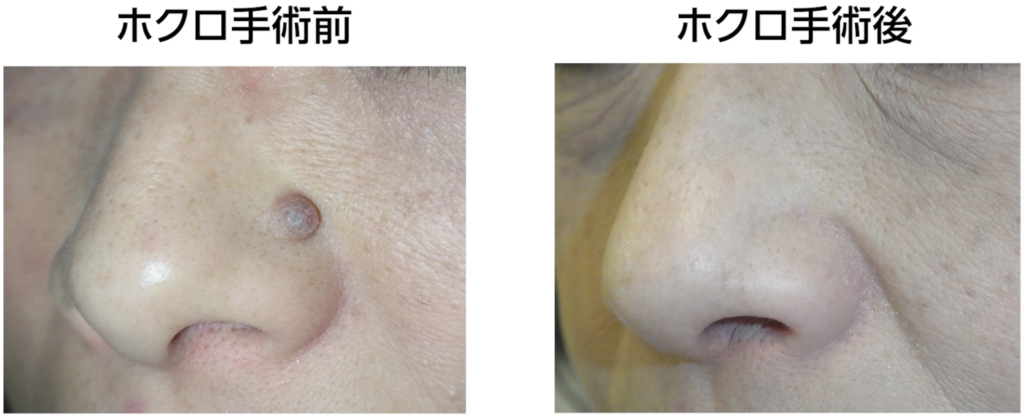
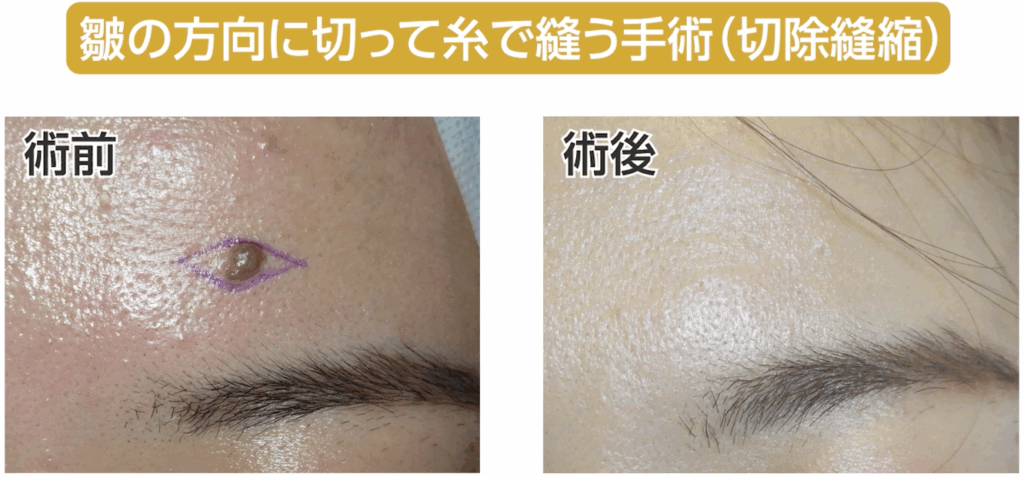
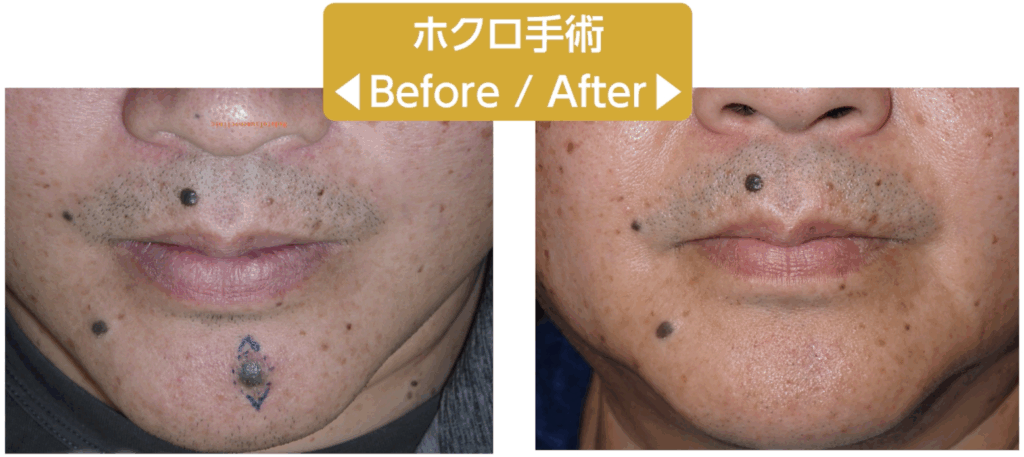
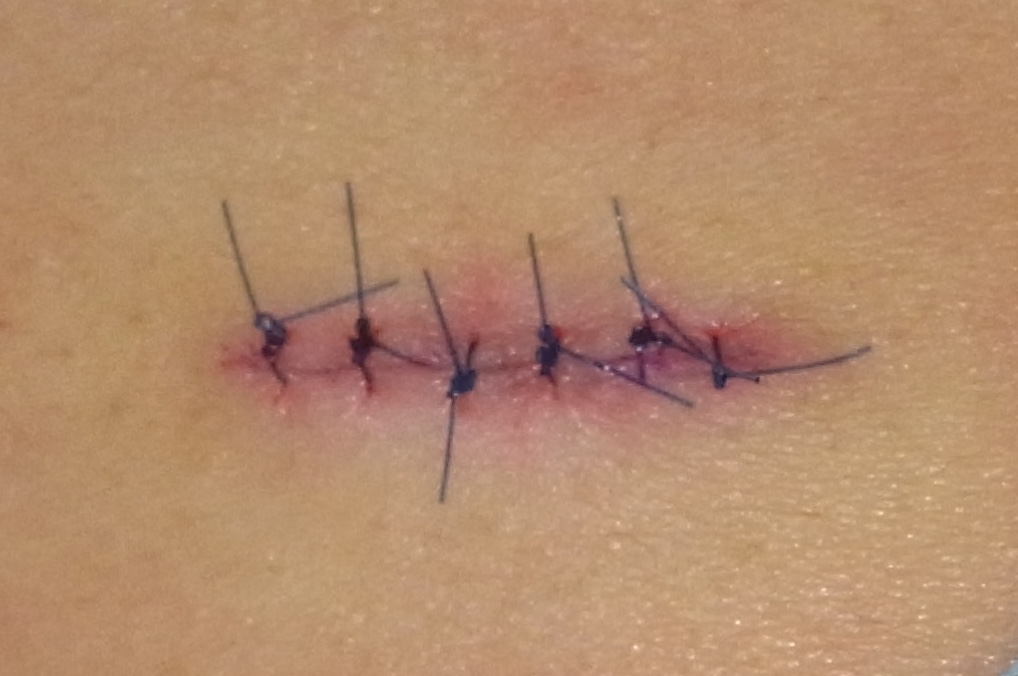
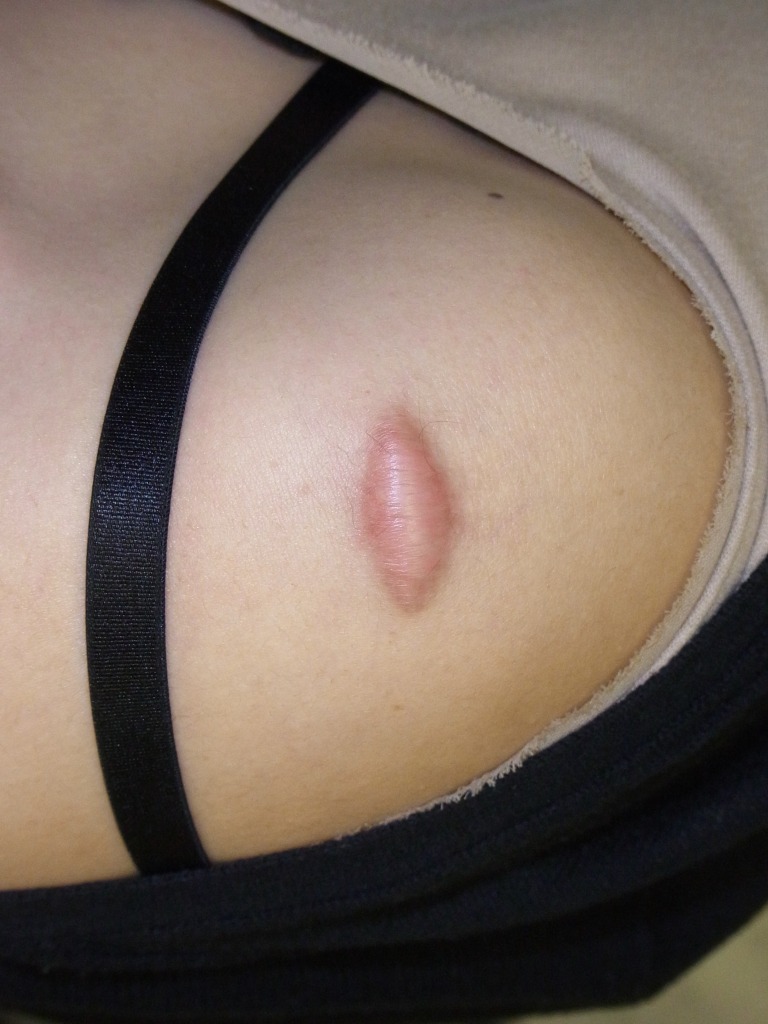
私はこれまでの記事や動画の中で、「手術はレーザーよりも仕上がりがきれいになる」と繰り返しお伝えしてきました。ただし、これはすべての手術に当てはまる話ではありません。あくまで、私たち形成外科専門医が標準術式として行っている「切除縫縮術」を前提としたお話です。
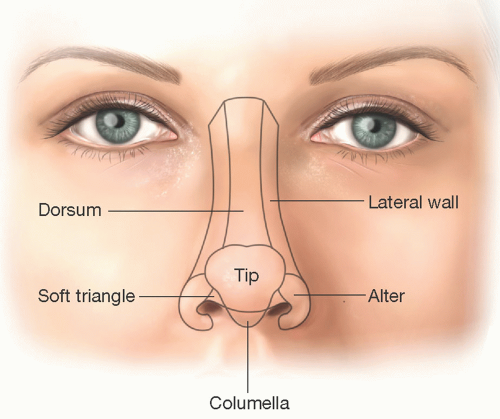
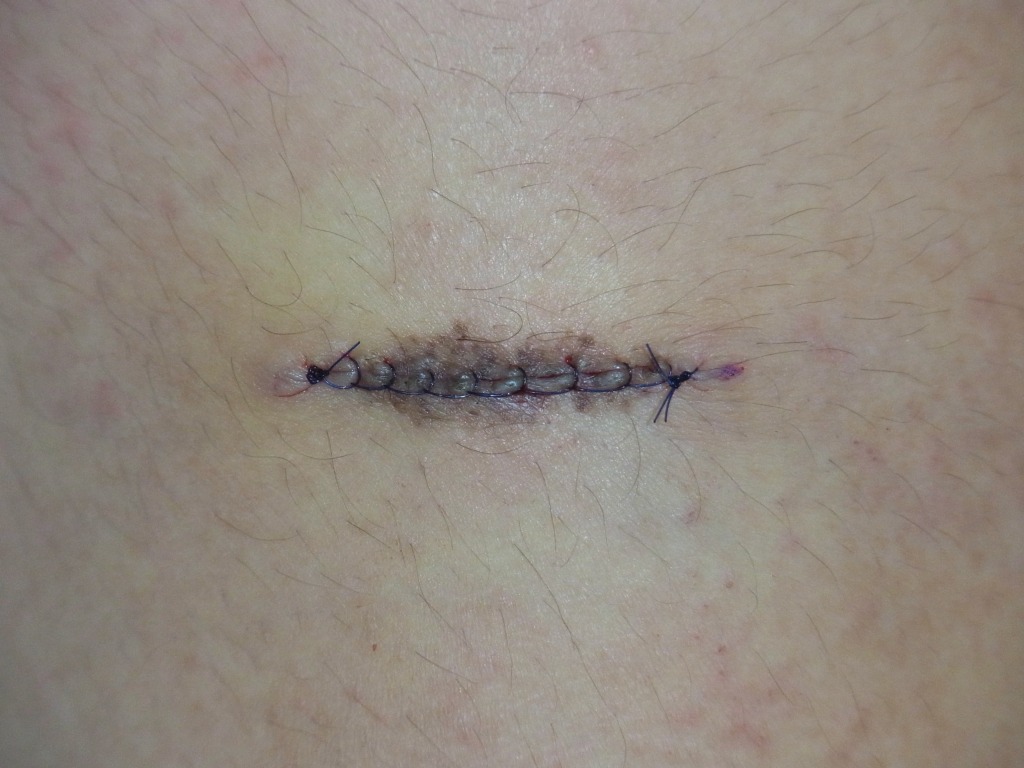
切除縫縮術とは、メスを用いてホクロを紡錘形(葉っぱ型)に切除し、できた皮膚欠損をシワの方向に沿って丁寧に縫い縮める手術方法です。この術式では、傷跡が目立ちにくくなるよう配慮した縫合が可能で、仕上がりの美しさを重視した治療が行えます。

しかし一口に「手術」といっても、メスを使わない方法や、傷を縫わない術式も存在し、実際にそうした手術は広く行われています。そして重要なのは、術式によって術後のキズ跡の目立ち方は大きく異なるという点です。そのため、医師から「手術でホクロを取ります」と提案された場合には、どの術式が適用されるのかを正確に確認しておく必要があるのです。
特に、顔のホクロを美容目的で除去する場合、キズ跡をいかに自然に、目立たなく仕上げるかは非常に重要なテーマです。医師にすべてを任せきりにしてしまうと、術後に「こんなはずではなかった」と後悔することになりかねません。「レーザーではない=手術だから安心」と短絡的に判断せず、どの術式で行われるのかまで理解したうえで、慎重に比較・検討することが大切です。
2.各術式についての詳しい説明
ここからは各術式について、ひとつひとつ詳しく見ていきます。
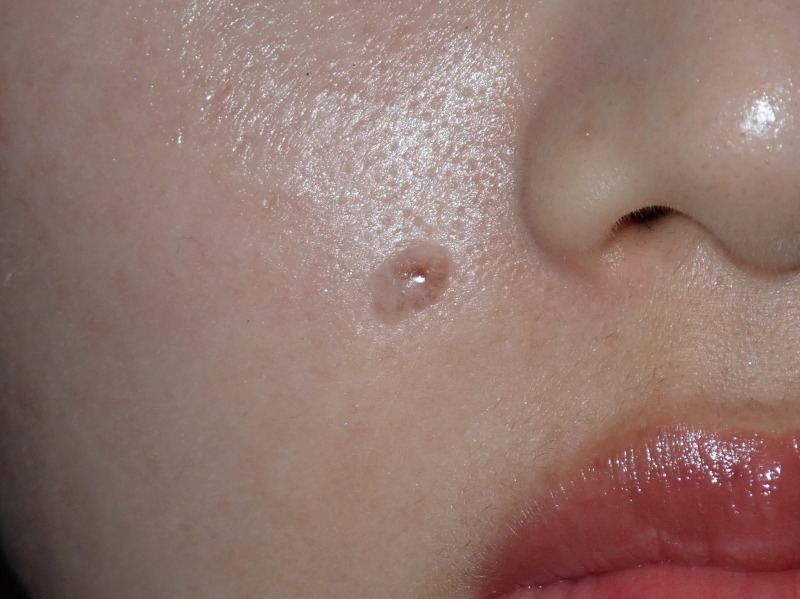
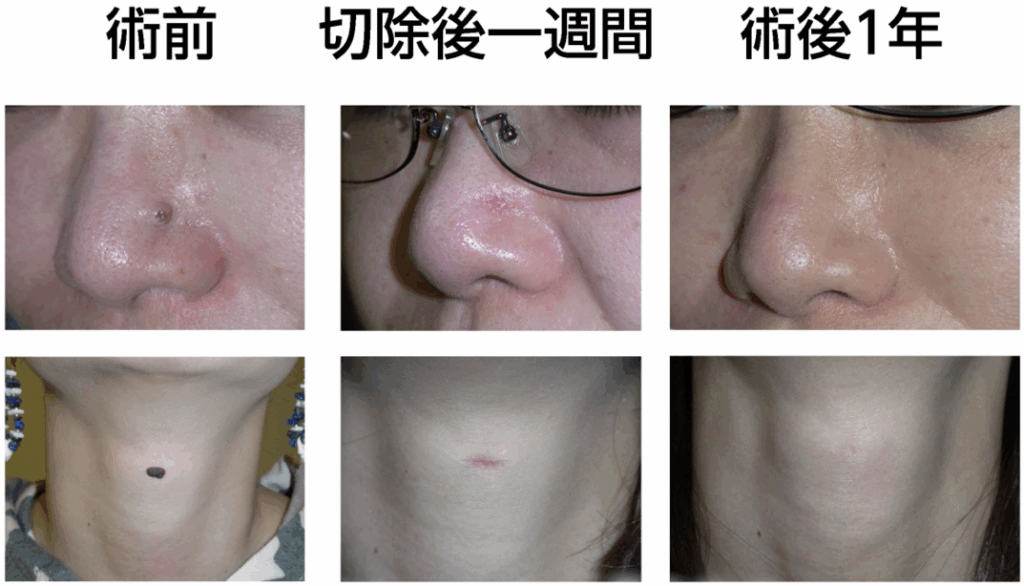
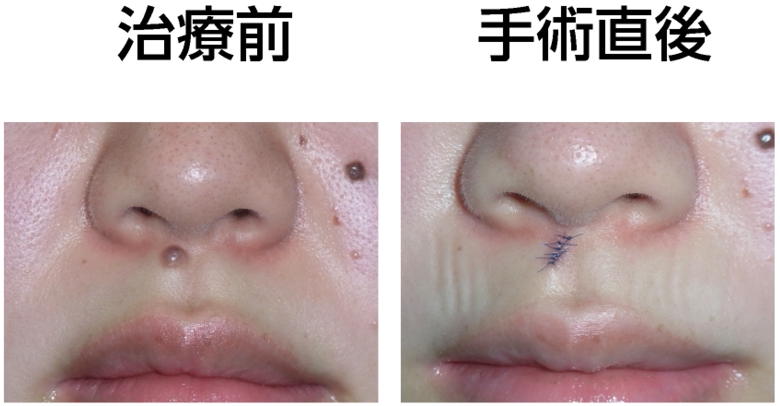
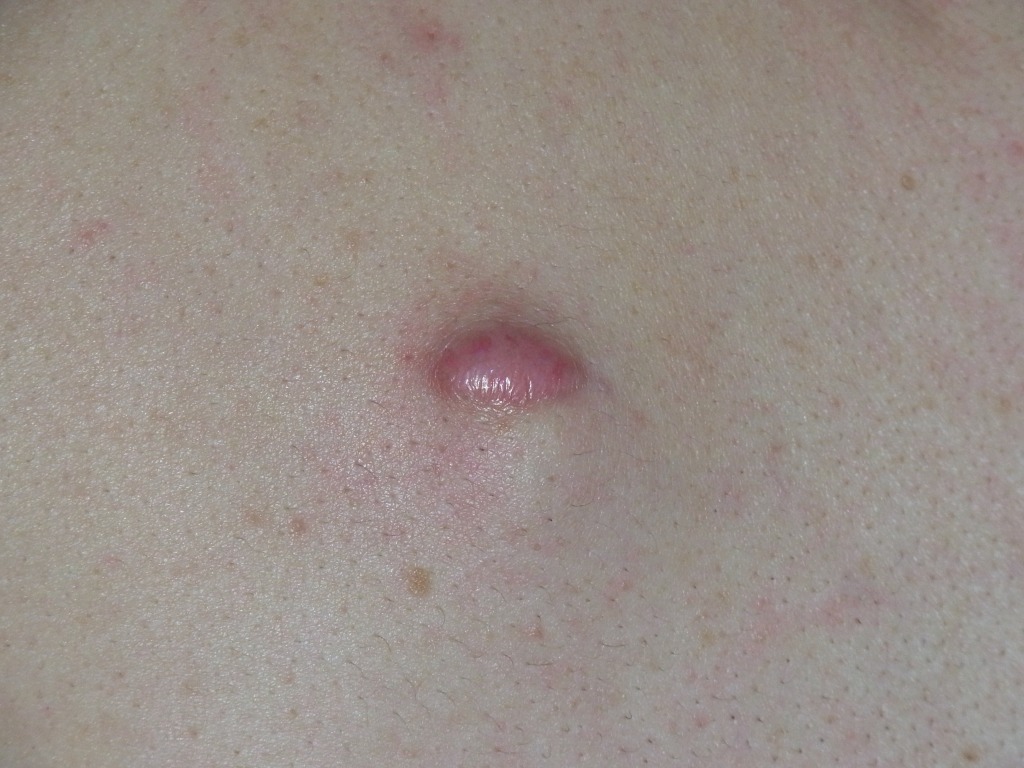
◎切除縫縮
まず、我々形成外科医の標準術式である「切除縫縮」です。

| 術式 | 方法 | キズ跡 | メリット | デメリット |
| 切除縫縮 | メスで紡錘形に切除 シワに沿って二重に縫合 | 細く長い線 | 瘢痕組織が最小限で
キズ跡が一番目立たない | ホクロより長いキズ
熟練のスキル・経験が必要 |
これは、メスを用いてホクロを葉っぱのような紡錘形に切除し、シワの方向に沿って縫い合わせる方法です。皮膚の深い層と浅い層、つまり真皮と表皮をそれぞれ丁寧に縫合し、二重に縫い合わせます。このように二層で縫合する理由は、皮膚同士を精密に合わせるため、そして将来にわたってキズ跡を細い線のまま保つためです。
最大のメリットは、キズ跡が非常に目立たないこと。瘢痕の量が圧倒的に少なく、さらにシワの方向に沿って縫うことで、キズを自然に隠すことができます。顔の筋肉の動き、つまり表情を邪魔しにくい点も大きな利点です。
一方でデメリットは、ホクロの大きさに対してキズが長くなること。そのため、このキズをできるだけ短く、かつ目立たないように仕上げるには、熟練した技術と豊富な経験が欠かせません。手間もかかり、医師のスキル差が最も出やすい術式でもあります。
▲切除縫縮については、こちらの動画でも詳しく説明していますので是非ご覧下さい。
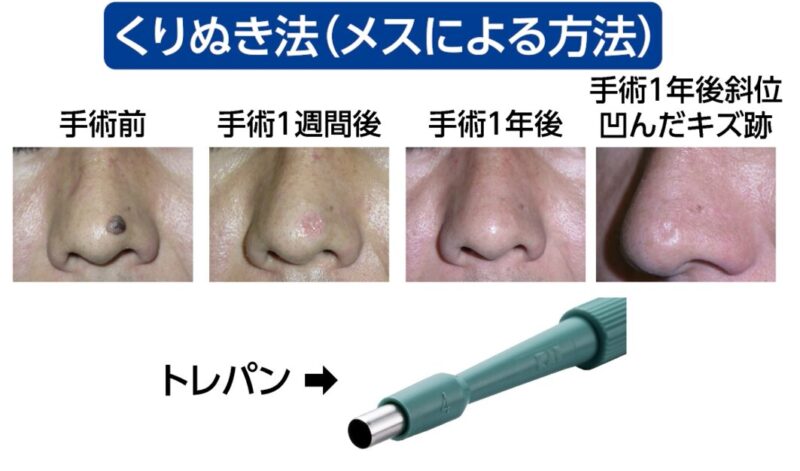
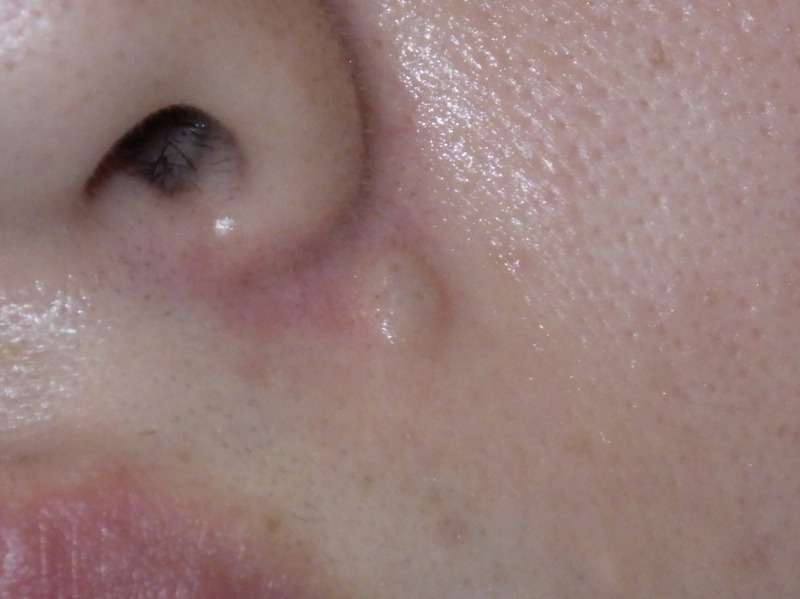
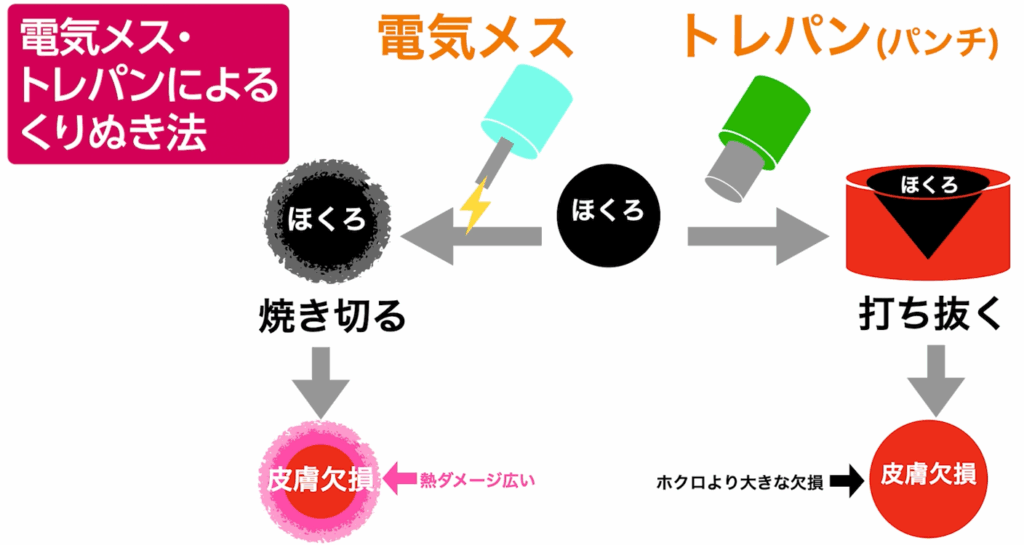
◎くりぬき法
次に「くりぬき法」です。

| 術式(別名) | 方法 | キズ跡 | メリット | デメリット |
くりぬき法
(パンチ法) | メス又はトレパンで
円形に切除 傷は閉じずに開いたまま | パンチの形・大きさ 瘢痕組織が多い
凹みが目立つ | スキル・経験要求せず
切除縫縮より短いキズ レーザーよりキレイ | キズ跡が凹む
場所によってキズが目立つ
トレパンでは大きなキズ |
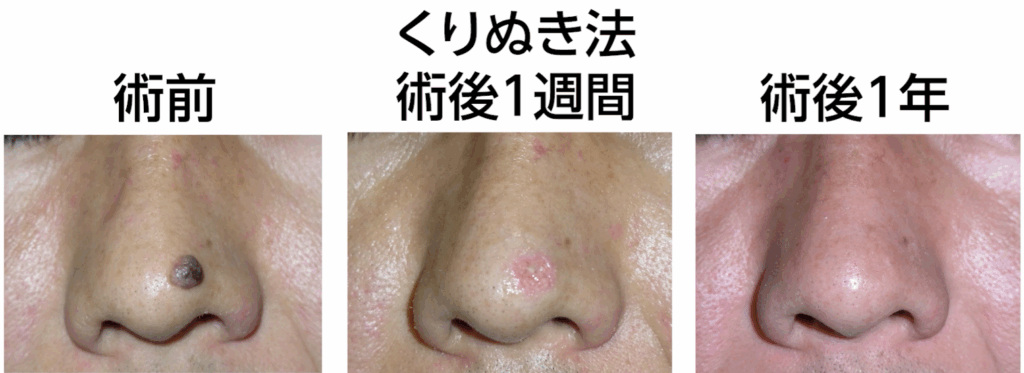
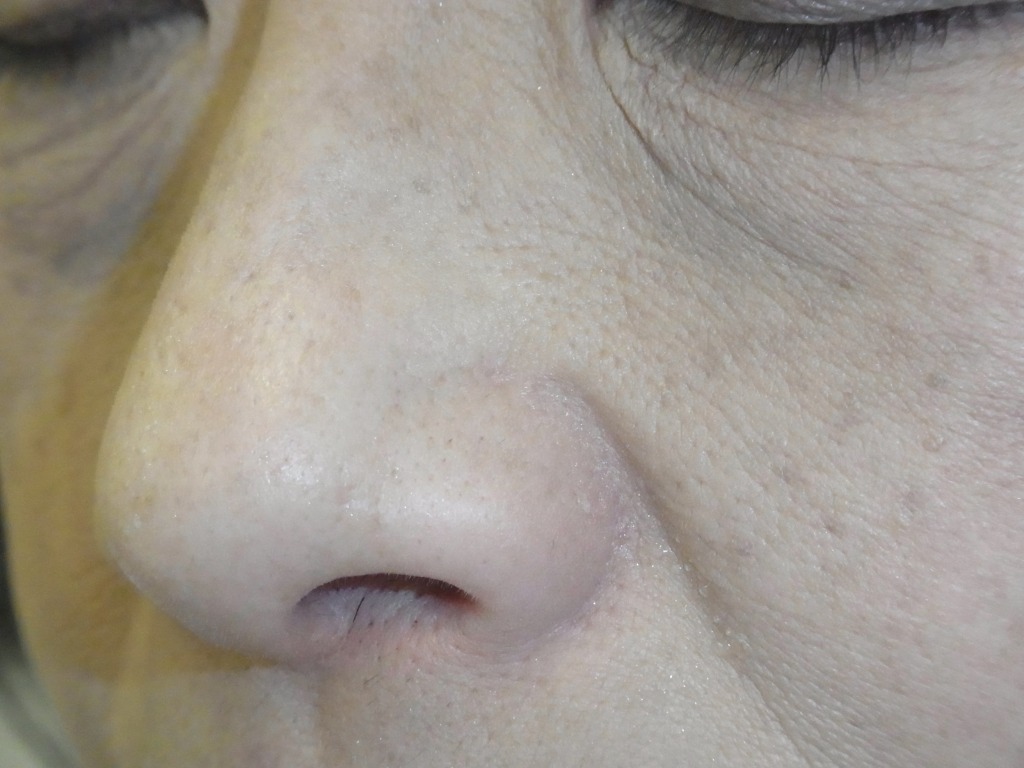
これは、トレパンと呼ばれる円形の刃物やメスを用いてホクロをくり抜き、縫合を行わずにキズを開放したまま治す方法です。メスを用いた場合は、ホクロとほぼ同じ形・大きさのキズになります。一方、トレパンでは構造上、ホクロより一回り大きな円形のキズになります。
この術式のメリットは、縫合の技術を必要とせず、キズの向きを考える必要もなく、単純にくり抜くだけで済む点です。そのため、医師による技術差が最も出にくい術式といえます。キズは1〜3週間ほどかけて瘢痕組織で埋まり、二次治癒していきます。その過程で瘢痕組織が多く形成されるため、キズ跡は凹みやすい傾向があります。この点はレーザー治療と似ていますが、熱が加わらない分、治りは比較的早く、キズ跡もレーザーよりきれいになることが多いです。
ただし、部位によってはキズが目立ちやすくなります。例えば、頬や唇などでは、くり抜き法はおすすめできません。形成外科では、鼻にある大きなホクロなどに用いられることがありますが、その場合でも必ずメスを使用します。その理由は、トレパンは切れ味が劣るうえ、刃のサイズが0.5mm刻みの円形に限られるため、ホクロの形や大きさによっては必要以上にキズが大きくなってしまう可能性があるからです。
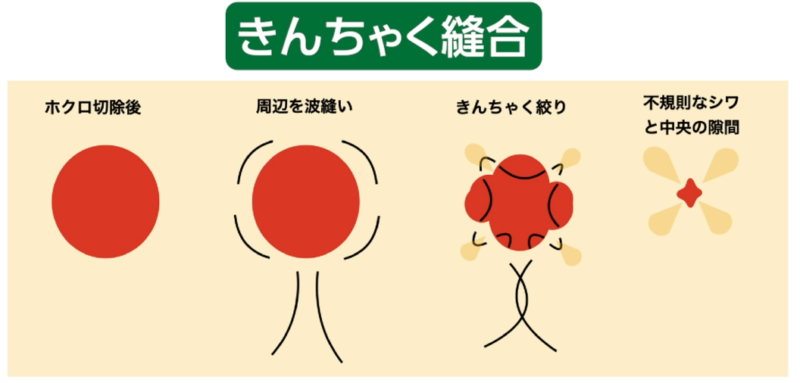
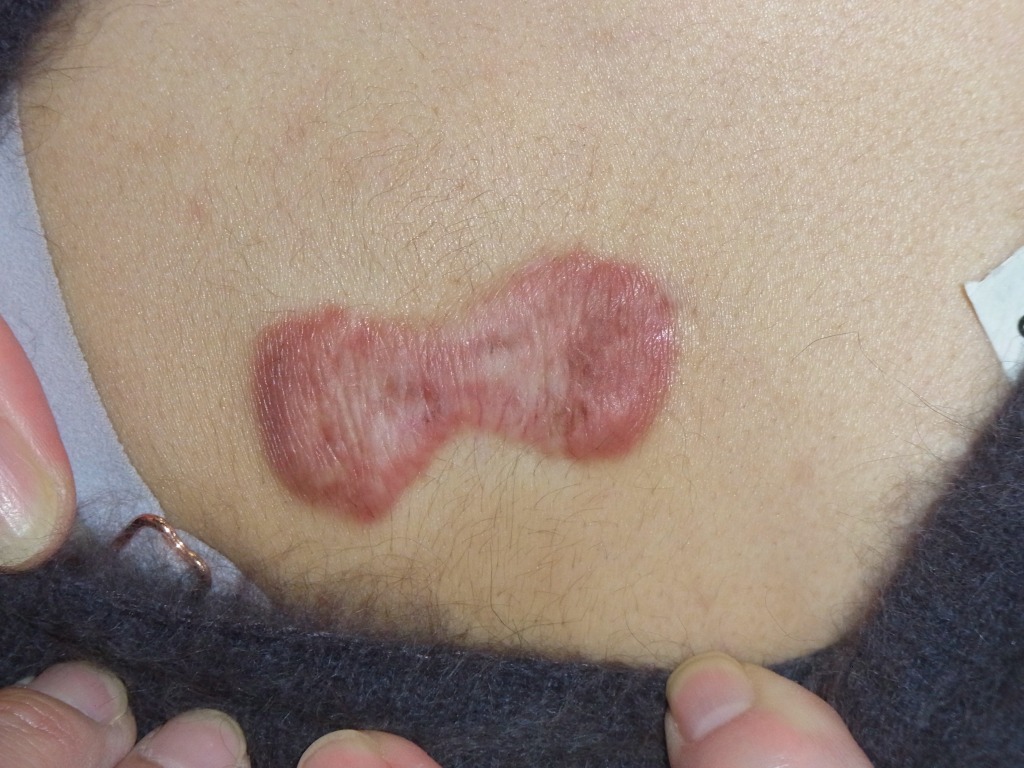
◎きんちゃく縫合
きんちゃく縫合は、くりぬきでできた円形の穴を、
巾着袋のように糸でギュッと絞って閉じる術式でタバコ縫合とも言います。

| 術式(別名) | 方法 | キズ跡 | メリット | デメリット |
きんちゃく縫合
(タバコ縫合) | トレパンやメスで円形切除 糸で絞って閉じる | シワに沿わない 星形で不規則 | 小さいキズ | 不規則キズで目立つ 形成外科では内臓に限る |
この方法のメリットは、くり抜き法と比べてキズが小さくなる点です。
一方でデメリットもはっきりしています。キズの周囲に、巾着を絞ったようなシワが寄り、それが不規則なドッグイヤー変形として残ります。さらに、中央部分にはどうしても隙間が生じやすく、その部分は二次治癒となるため、キズ跡が目立ちやすくなります。
また、シワの方向に沿わない不規則な星形のキズとなるため、部位によっては表情の動きを妨げ、引きつれを生じることもあります。こうした理由から、私たち形成外科専門医は、美容目的で皮膚に巾着縫合を行うことはありません。そのため症例写真はありませんので、参考として確認したい場合は「ほくろ」「巾着縫合」で画像検索をしてみてください。
なお、形成外科においても、外から見えない内臓手術では、断端処理やチューブ固定の目的で巾着縫合を用いることがあります。用途がまったく異なる手技である点は、誤解のないよう補足しておきます。
◎高周波メス
高周波メス切除はレーザーと同じで、熱でホクロを焼き切る方法です。

| 術式(別名) | 方法 | キズ跡 | メリット | デメリット |
高周波メス
(電気メス) | ホクロの形に切除
キズは閉じない又は縫合 | くりぬき又は巾着縫合と同じ 火傷跡が加わる | 出血を抑えながら 短時間で沢山切除 | 熱損傷を伴いキズが目立つ 取り残しのリスク |
これは“電気メス”とも呼ばれる方法で、電気エネルギーを用い、出血をコントロールしながら効率よく切除できるのが特徴です。そのため、短時間で多くのホクロを除去できるというメリットがあります。キズの処理は、縫合せずに開放したままにするか、あるいは巾着縫合を行うケースが一般的です。
一方でデメリットも明確です。高周波メスはレーザーと同様に、必ず熱損傷による火傷を伴います。そのため、同じ閉創方法であっても、メスやトレパンと比べてキズ跡が目立ちやすくなる傾向があります。また、切除と同時に組織が焼けてしまうため、病変が完全に取り切れているかの確認が難しく、取り残しのリスクが高い点も欠点です。
形成外科では、高周波メスをイボなどの浅い病変の除去や止血目的で使用することはありますが、ホクロ除去に用いることはありません。そのため、申し訳ありませんが、高周波メスによるホクロ除去の症例写真もありません。参考にしたい場合は、画像検索をしてみてください。
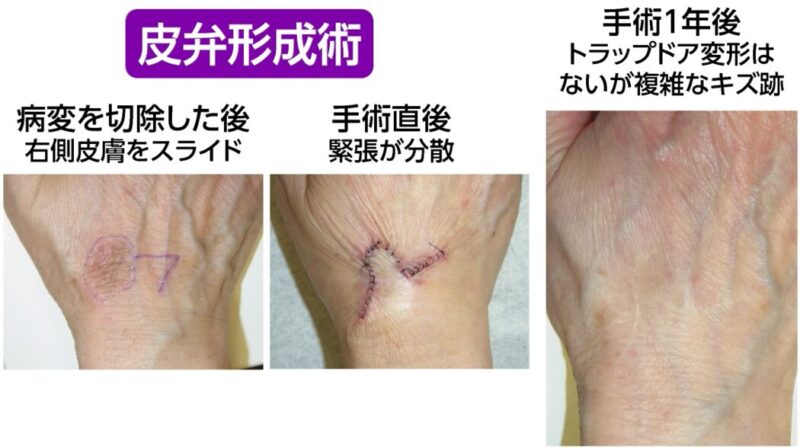
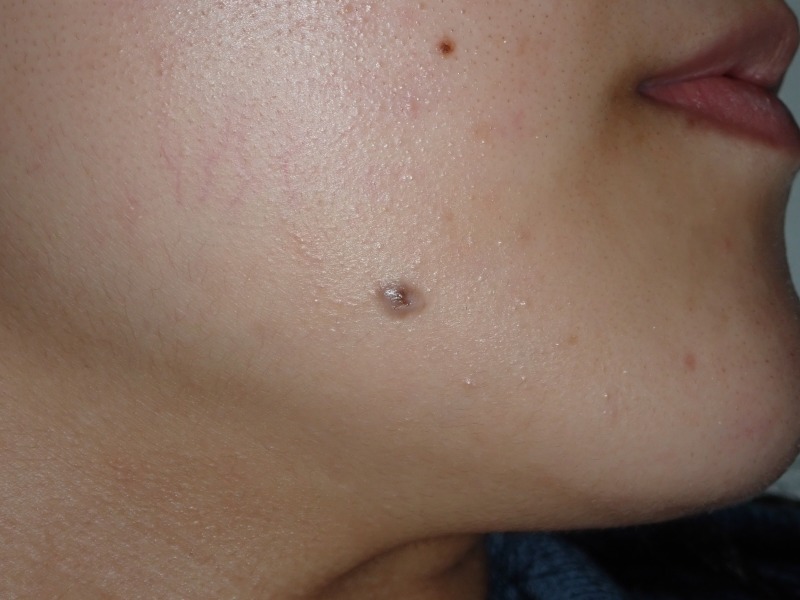
◎皮弁形成術
皮弁形成術はやや特殊な方法です。非常に大きなホクロや、鼻や口周り、
関節近くなど皮膚の余裕がない場所でキズを閉じる場合に使われます。

| 術式(別名) | 方法 | キズ跡 | メリット | デメリット |
| 皮弁形成術 | 大きなホクロをその形で切除
隣接する皮膚をスライド
させてキズを閉じる | ホクロのキズ+
隣接する皮膚のキズ | 大きなキズを閉じる際 緊張が分散されて
皮膚への負担が小さい | キズ跡が複雑で不自然 トラップドア変形 熟練と高いスキルを要求 |
隣接する健康な皮膚の一部をスライドさせてキズを閉じます。メリットは、皮膚の緊張を分散させることで、キズにかかる負担を小さくできる点です。そのため、比較的大きなキズを閉じるのに適した術式といえます。一方でデメリットもあります。キズの形が複雑で不自然になりやすいこと、さらにトラップドア変形と呼ばれる皮膚の盛り上がりを生じることがあります。また、高度な技術と豊富な経験が求められ、術式の選択や操作を誤ると、スライドさせた皮膚が壊死するリスクもあります。
私は、こうした複雑で不自然なキズ跡を好まないため、顔に対して皮弁形成術を用いることはほとんどありません。掲載している症例写真は、手の甲に生じたボーエン病(皮膚がんの一種)のケースです。関節近くで病変が大きかったため、皮弁形成術によって閉じました。
最終的な術式の選択は外科医の考え方にもよりますが、顔のホクロ除去であれば、多少無理をしてでも切除縫縮術で閉じるか、あるいは二回に分けて閉じる連続縫縮術を選びます。そのほうがキズ跡がシンプルになり、結果として最も目立ちにくい仕上がりになると考えているからです。
3.どの術式が最善か?
では、これまで説明してきた術式の中で、どれが最善の方法なのでしょうか。
結論から言えば、それはホクロを実際に診察した担当医師が勧める術式です。
多くの場合、その術式は、その医師が最も得意とし、経験を積んできた方法でもあります。切除縫縮術を勧める医師に、くり抜き法を無理に依頼しても良い結果は期待できませんし、その逆も同様です。術式には向き・不向きだけでなく、医師ごとの得意分野がはっきり存在します。もし、提案された術式がご自身の考えや希望と大きく異なる場合、医師を説得しようとするのではなく、クリニックを変える判断をすべきです。
幸い、ホクロ治療に関する情報は、現在ではネット上に数多く存在します。本コンテンツもその一つですが、まずはご自身の希望に近い術式を事前に調べることから始めてください。そして、その方法に十分な経験と実績を持つクリニックを選ぶことが重要です。クリニックは、ぜひ複数の候補を比較し、慎重に選んでください。これまでの動画でも繰り返しお伝えしてきましたが、治療結果は、皆さんがクリニックを選んだ時点で、すでに決まっているのです。
4. まとめ 避けるべきクリニックとは
今回の記事では、ホクロ手術に用いられる術式についてお話ししました。内容を参考にしながら、慎重にクリニックを選ぶことで、より良い治療結果が期待できるはずです。ただし残念ながら、避けるべきクリニック、そもそも候補に入れるべきではないクリニックも存在します。
最後に、ホクロ治療のトラブルを数多く扱ってきた当院の経験をもとに、特に注意すべきクリニックの特徴についてお伝えします。

◎執刀医に形成外科の専門医資格がない:
充分なスキルや安全な治療に必要な知識が欠けている可能性があります。
YouTubeを見ていると残念なことに形成外科専門医でも到底勧められないクリニックも存在します。しかし手術を受けるなら最低限抑えておいていただきたい項目です。
◎取り放題:
食べ放題レストランのように、定額でいくつでもホクロを取るというサービス。一生付き合っていくことになる顔のキズ跡が、その選択で本当に良いのでしょうか。一つひとつに十分な時間と手間をかけることが難しい「取り放題」の施術で、良い結果を期待するのは現実的ではありません。結果として、修正手術が必要になり、かえって費用が高額になるリスクもあります。
◎説明の途中で料金が変わる:
決断を迷っていると、その場で料金を下げて無理に決断させようとするクリニックがあります。しかし、価格設定の透明性は、クリニックの信頼性に直結する最も分かりやすい指標です。自分たちの仕事に自信とプライドを持っているクリニックであれば、その場の判断を急がせるためのディスカウントはありえません。
◎契約を急がせる:
「今だけキャンペーン中」「今日決めるなら特別料金」などと、即決を迫るやり方。これは患者さんから冷静な判断力を奪う営業手法であり、非常に危険なクリニックの特徴といえます。本来、信頼できるクリニックであれば、迷っている患者さんに決断を急がせることはありません。「一度持ち帰って、もう一度よく考えてみてください」と伝えるはずです。
◎プラチナ施術や様々なオプションが設定されている:
これはアップセルと呼ばれる典型的な営業手法です。「一生に一度の手術だから」という患者さんの不安や思いに付け込み、本来は不要な高額施術や物品の購入へ誘導されるリスクがあります。実際に、あるクリニックではホクロ1つの治療で30万円を超える料金を提示された患者さんが、複数いらっしゃいました。
◎カウンセラーやセールレディーが対応する:
医師ではなく、営業担当者が説明を行うクリニックは、最も避けるべき存在です。責任の所在が不明確になり、治療の主体が医療ではなく営利に置かれていることが、その時点で明らかだからです。私としては、最も避けていただきたいクリニックだと考えています。
ここに挙げたような特徴を持つクリニックを避けるだけでも、ホクロ治療におけるリスクは大きく下げることができます。もちろん、すべてが一概に悪いと断定するつもりはありません。ただし、こうしたクリニックを候補に入れる場合には、特に慎重に検討することを強くおすすめします。
最後までお読みいただき、ありがとうございました。
どうぞ、次回の更新を楽しみにお待ちください。
尚、神楽坂肌と爪のクリニックで治療をご希望の方は、当院ホームページの問い合わせフォームからお気軽にご連絡ください。ご連絡、ご相談、お待ちしています。
こう
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- プロネイリスト
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>
再発!レーザーではなぜホクロが取れないのか?【ホクロ治療の誤解シリーズ 第6回】
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
当院には連日たくさんのホクロレーザー後トラブルのご相談が寄せられます。
相談内容は主に二つ、「レーザー後のキズ跡問題」と、「ホクロが取れない問題」です。
今回はホクロ除去の誤解シリーズ第6回として、
「レーザーではなぜ盛り上がるホクロが取れないのか?」というテーマでお話しします。
なお、レーザー後のキズ跡問題については、 こちらの動画で詳しく解説していますので、ぜひご覧ください。
さて、本題である「ホクロが取れない問題」ですが、
相談数はキズ跡問題の十倍以上と圧倒的に多く、こちらのほうが真の大問題と言えます。
それでは、ホクロ治療の標準とされるレーザーで、
なぜこのようなことが頻繁に起きてしまうのでしょうか?
そこには、皆さんが想像もしない
美容医療業界の“闇”
とも言える驚きの理由があるのです。
実は患者さんだけでなく、医師の間にまで蔓延している
『謎のレーザー信仰』
今回は、形成外科専門医の立場から鋭く切り込んでみたいと思います。
ぜひ最後までご覧いただき、もし私の考えに共感していただけましたら、
ご家族やお友達と共有していただけると嬉しく思います。
1.「ホクロが取れない問題」とは何か?
2.保証付きなら本当に安心か?
3.レーザーでホクロが取れない原因とは
4.レーザーでホクロ細胞を取り残しやすい3つの理由
5.エキスパートのスキルがあればホクロは完全にとれるのか?
6.美容医療業界の闇と謎のレーザー信仰
7.おわりに。レーザーでホクロが取れなくても諦めないでください
1.「ホクロが取れない問題」とは何か?
レーザー後トラブルの多くを占める「ホクロが取れない問題」ですが、
YouTubeで検索しても、このテーマを詳しく解説した動画はほとんど見当たりません。
そのため、実際にどんなことが起きているのか、イメージしにくい方も多いと思います。
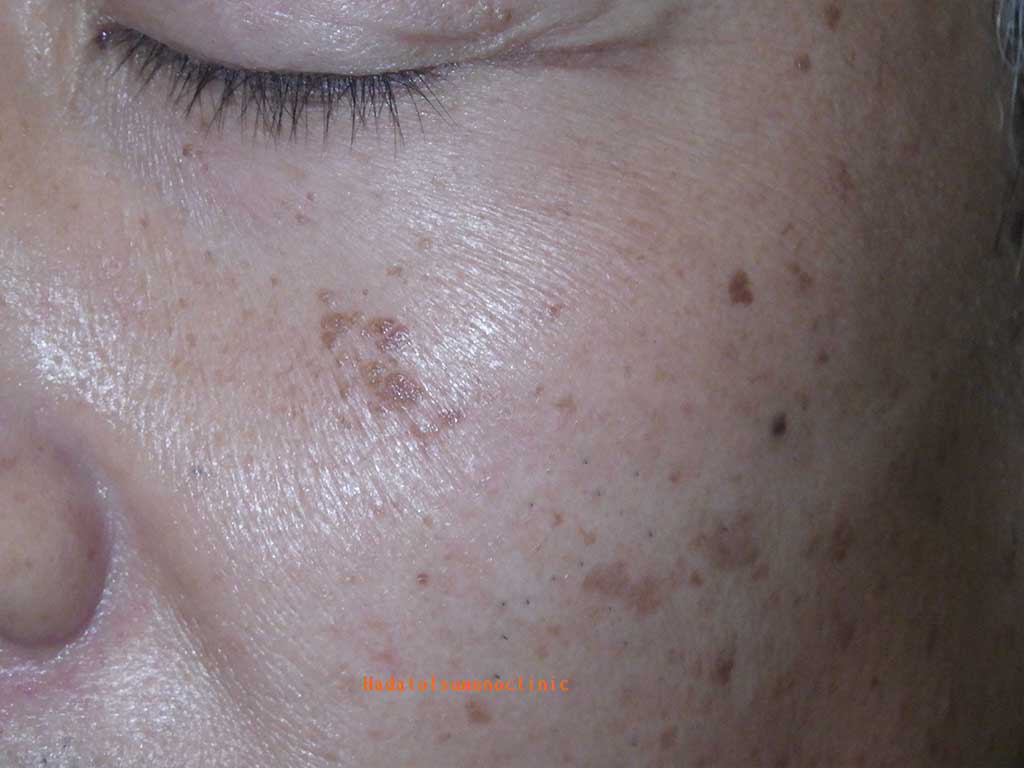
ここでは、「ホクロが取れない問題」とは何なのか、実際の症例を交えながらご紹介します。
 直後からほとんど変化が無い
直後からほとんど変化が無い 色は薄くなったが膨らみは変わらない
色は薄くなったが膨らみは変わらない 一旦平らになり、膨らんできた
一旦平らになり、膨らんできた 一旦色が消え、その後戻ってきた
一旦色が消え、その後戻ってきた 毛穴部分でブツブツ再発した
毛穴部分でブツブツ再発した 再発と共に元の太い毛が生えてきた
再発と共に元の太い毛が生えてきた ホクロが残った部分と、キズ跡部分が混在している
ホクロが残った部分と、キズ跡部分が混在している少なくない費用をかけて治療したのに、これではがっかりしてしまいますよね。
実は、ホクロが取れないケースは決して珍しいものではありません。
私たちのような小さなクリニックでさえ、
年間に200人以上の方がこの悩みで相談に来られます。
さらに、そのうちの約3分の1は、他院でレーザー治療後の再発なのです。
この数字を見るだけでも、状況の深刻さがわかると思います。
2.保証付きなら本当に安心か?
多くのクリニックでは、ホクロが取れなかった時の保証がついています。
5年以内といった所もあれば、永久保証といったものまであります。
「もし取れなくても保証付だったら…」と考えてしまいがちですが、
しかし、それで本当に安心と言えるのでしょうか?
ホクロが取れない問題で私のもとに相談に見える患者さんの中には、
「保証付きだったが、何度レーザーをあてても一向に取れないので結局諦めた」
という方が大勢いらっしゃるのです。

たとえ無償の保証があったとしても、
実際には、通院の手間をかけ、毎回の麻酔注射の痛みに耐え、
ダウンタイムの不便さを被り、治療の度に赤みが退くのを何ヶ月も待つ。
こうした負担は、患者さんにとって決して小さくありません。
そのため、何度もレーザーを繰り返すうちに限界を感じ、
「もう続けられない」と見切りをつけてしまう方も多くいらっしゃいます。
さらに中には、保証期間内であるにもかかわらず、
医師から「これ以上照射するとキズが残るのでできません」と
治療の継続を断られてしまったケースさえあるのです。
このような実情を踏まえると、
“保証があるから安心”とは必ずしも言い切れないのです。
3.レーザーでホクロが取れない原因とは
では、なぜ盛り上がるホクロはレーザーで取れないのでしょうか?
鍵になるのはホクロの持つ「圧倒的な厚みと深さ」です。

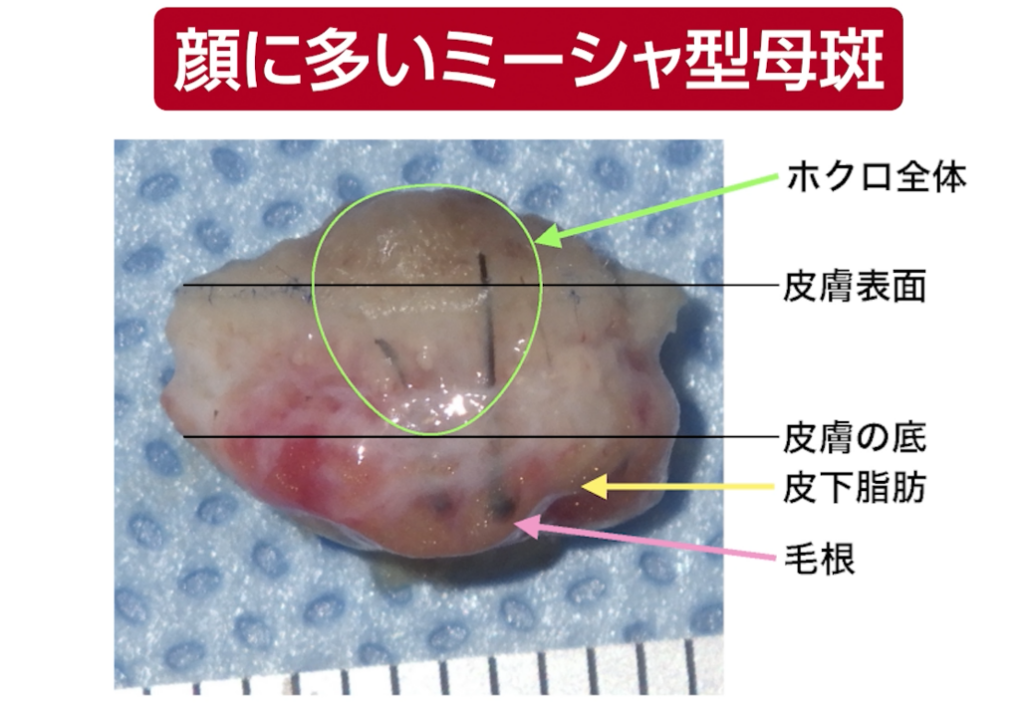
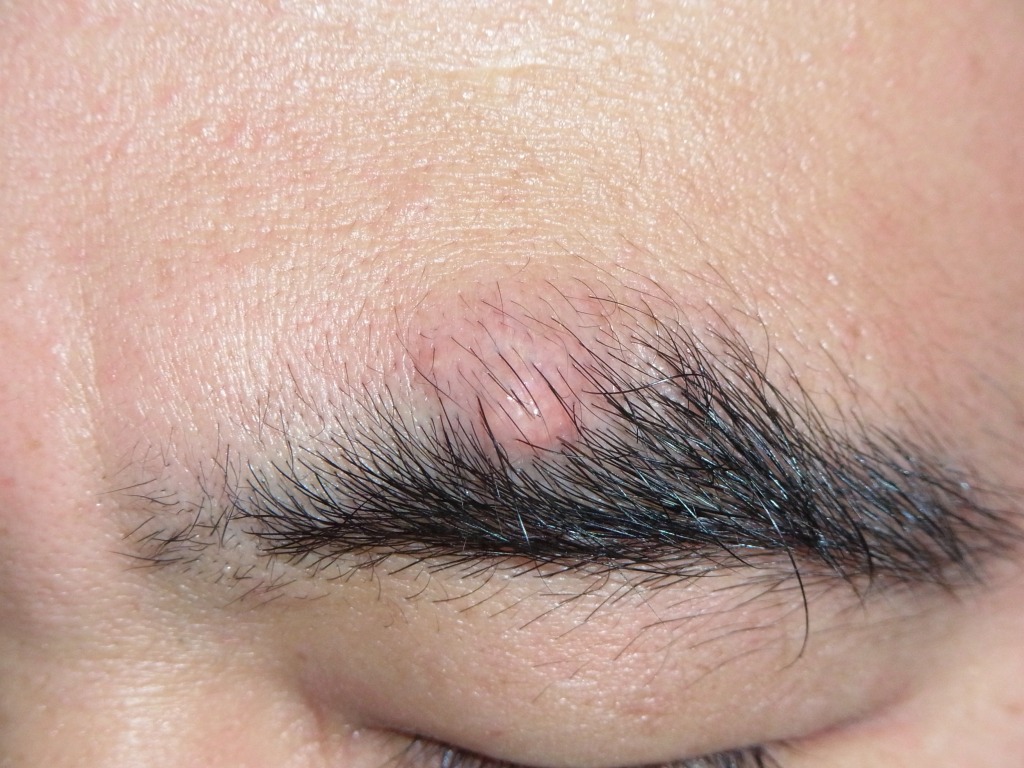
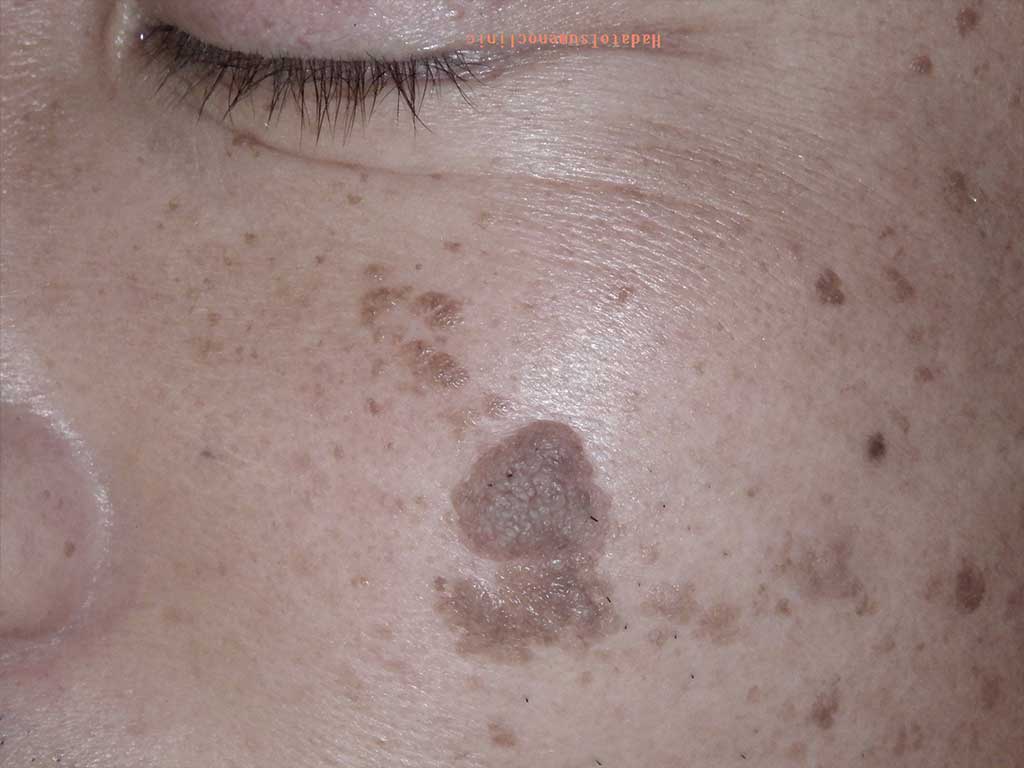
写真は、顔に多い「ミーシャ型母斑」という盛り上がったタイプのホクロで、
当院で標準的な手術により除去した標本です。
横から断面を見ると、最も深い部分は皮膚の一番底にまで達しています。
実際、ホクロは一般にイメージされるよりもずっと深く、全体の厚みは、膨らんで見える部分の2〜3倍の深さがあります。
また、盛り上がったホクロから太い毛が生えていることがありますが、
その毛根はホクロよりさらに深く、皮下脂肪にまで及びます。
毛穴の壁にもホクロ細胞が存在するため、毛穴部分だけでも取り残すと、
そこからも再発してしまうのです。
つまり、このような盛り上がったホクロを完全に取り除くためには、
皮下脂肪に届く深さまで、丁寧に取り進める必要があるということです。
4.レーザーでホクロ細胞を取り残しやすい3つの理由
では、手術では問題なく取り除ける深いホクロが、
なぜ、レーザーだと取り残しやすいのでしょうか?
それには3つの理由があります。

①摘出手順における確実性の欠如

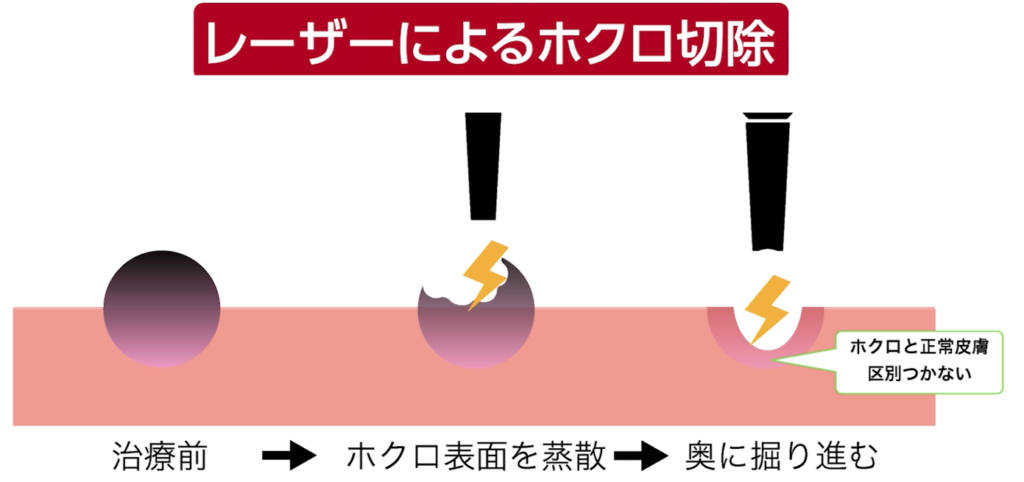
レーザー治療では、ホクロを“蒸散”させながら、
表面から奥へ向かって順次掘り進めていきます。
ホクロの深い部分にある細胞は色素を持たず、たとえホクロの一部分であっても黒く見えません。
そのため、医師は照射している部分が「正常な真皮」なのか「ホクロ細胞」なのかを区別できないのです。この確実性の欠如により取り残しが起きやすくなります。

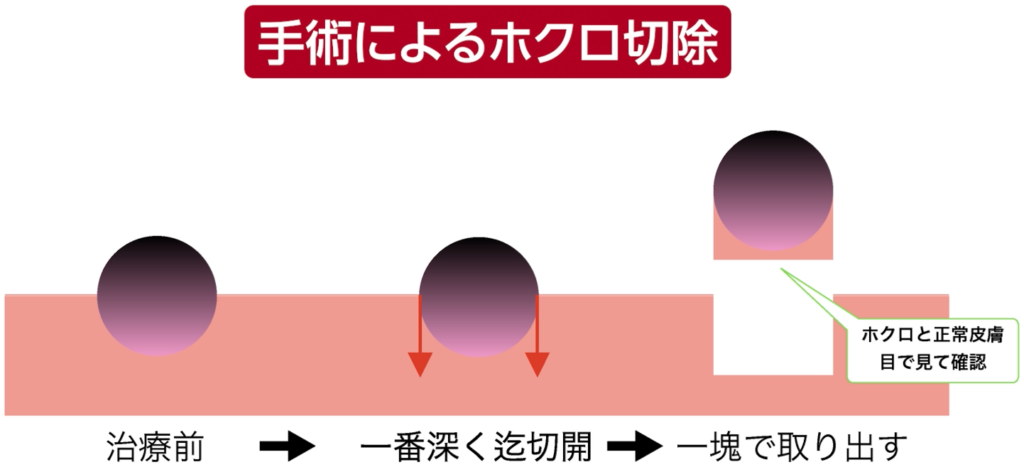
一方、手術では皮膚を脂肪層までしっかり切開し、まずホクロの最も深い部分を確認します。
そのうえで、ホクロ全体を一塊として掘り起こすように取り除くため、確実に切除することができるのです。
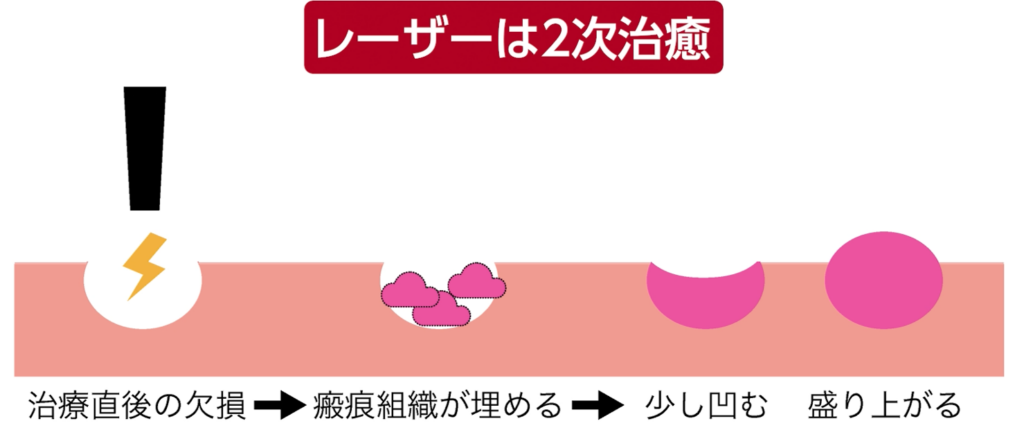
②2次治癒(瘢痕治癒)

2つ目の理由は、レーザーによるホクロ除去は2次治癒するという性質にあります。
2次治癒とは除去により生じた欠損が、瘢痕組織によって埋められて治癒する治り方です。
レーザーでは、この瘢痕治癒した跡が凹んでしまうことがよくあります。
また、2次治癒は上皮化に時間がかかることと、真皮深層が損傷することにより
肥厚性瘢痕が発生して、逆にキズが盛り上がることもあります。
こうしたトラブルを避けたいという心理が働くと、深い部分でホクロ細胞の処理が甘くなり取り残しを生じます。

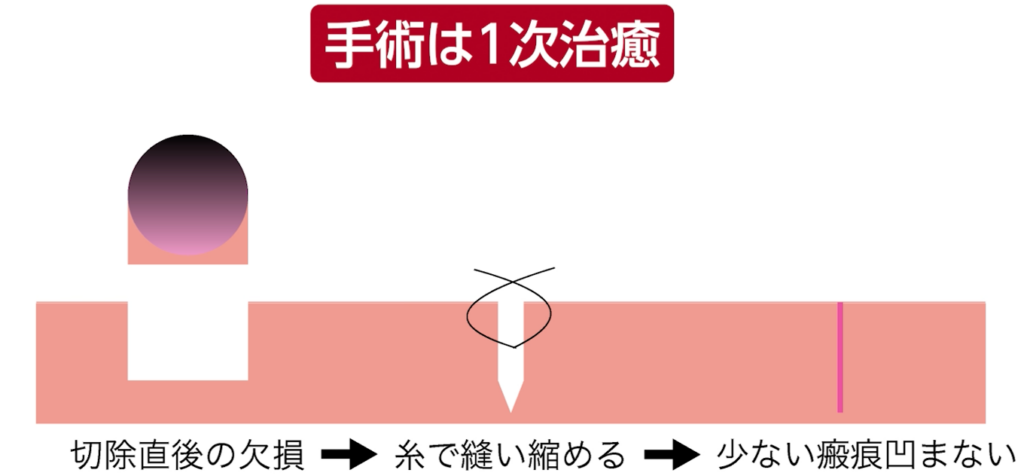
なお、手術の場合1次治癒といって、欠損を糸で縫い縮めますので凹みません。
レーザーと手術の治癒形態の違いについては、こちらの動画で詳しく説明しています。
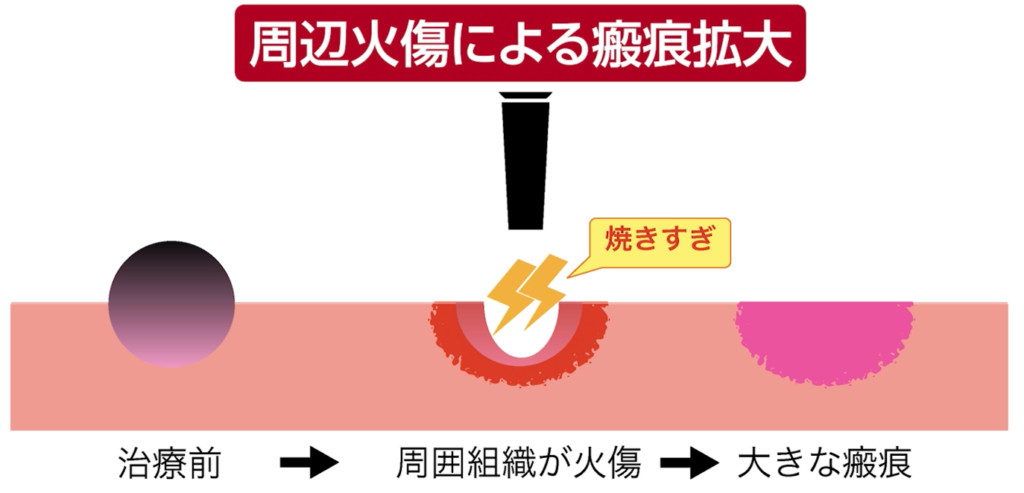
③周辺組織に火傷が波及するリスク
3つ目の理由は「熱」です。
ホクロの深い部分までレーザーで焼こうとすると、組織の内部に熱がこもり、
ホクロの範囲より広く火傷を起こしてしまうリスクがあります。
治療後に「ホクロよりキズ跡のほうが大きくなってしまった」というケースは、まさにこの熱の影響によるものです。

このリスクを避けようとすると、どうしても浅い部分だけを処理してしまい、
深部のホクロ細胞を残してしまいがちです。
一方、手術で使用するメスは熱を伴わないため、
どれだけ深く切っても火傷を起こすことはありません。
ここまで、ホクロ細胞が取り残される3つの理由を説明しました。
このような取り残しがあると、治療直後は一見キレイに取れたように見えても、
数か月から数年後に再び盛り上がって再発します。
ホクロの数十年にわたる自然史を考えれば、ある意味当然の結果とも言えるのです。
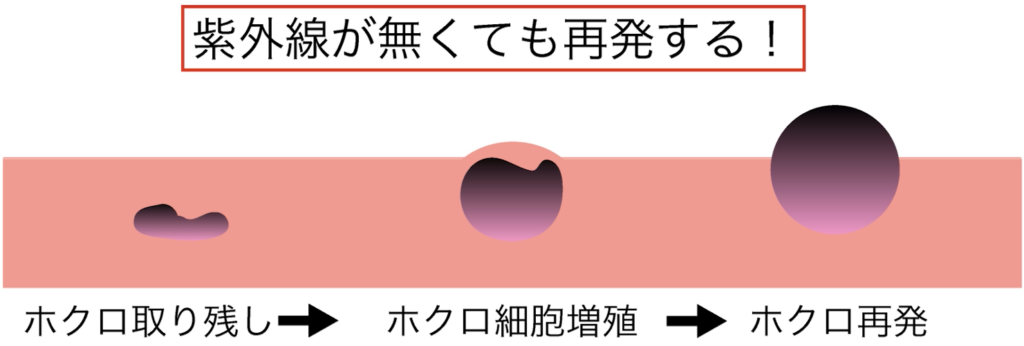
なお、完全に取れなくても、治療後に紫外線を避ければ再発しないと説明しているYoutube動画がありました。
ホクロの発生原因と再発原因とを混同させるような表現は、フェアではないと感じました。

再発は、紫外線の刺激というよりも、ホクロ細胞の取り残しが原因です。
実際には、紫外線が当たらなくても、取り残されたホクロ細胞は増殖し、やがて再発してしまうのです。
紫外線の影響で同じ場所に新しいホクロができた…という説明は、
もはや詭弁に過ぎません。忌憚なく言わせていただければ、
再発の原因はホクロを取り残してしまう医師の技術の問題であり、
決して日焼け対策を怠った患者さんのせいではないのです。
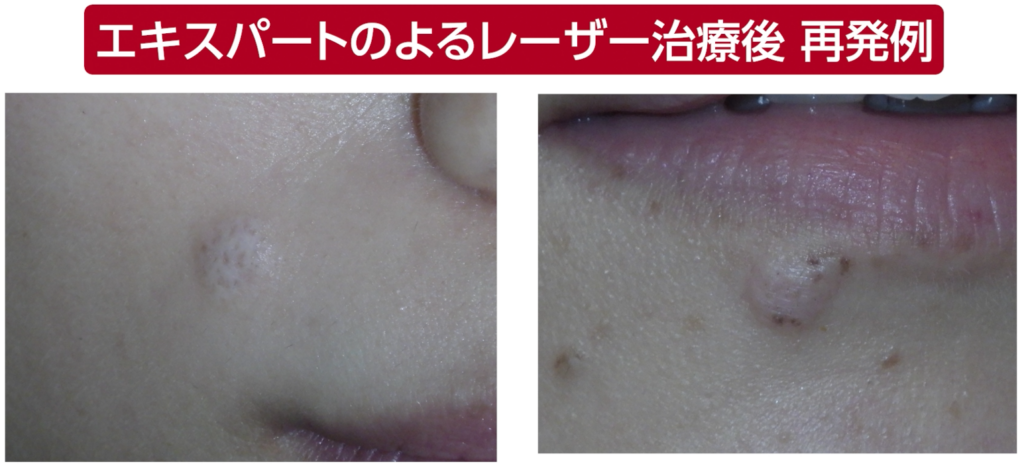
5.エキスパートのスキルがあればホクロは完全にとれるのか?
先ほど、再発の原因は医師のスキルにあると申し上げましたが、
ではレーザーの“名医”であれば、盛り上がったホクロを完全に取り除けるのでしょうか。
実のところ、これも大いに疑問です。
というのも、私が日々診ている「ホクロが取れない問題」の中には、
“予約が取れないほど人気の医師” や “多数の著書を出版している著名な医師” が治療したケースも複数含まれているからです。

エキスパートと呼ばれる医師の治療について、患者さんから詳しく話を伺うと、非常に興味深い点が見えてきます。

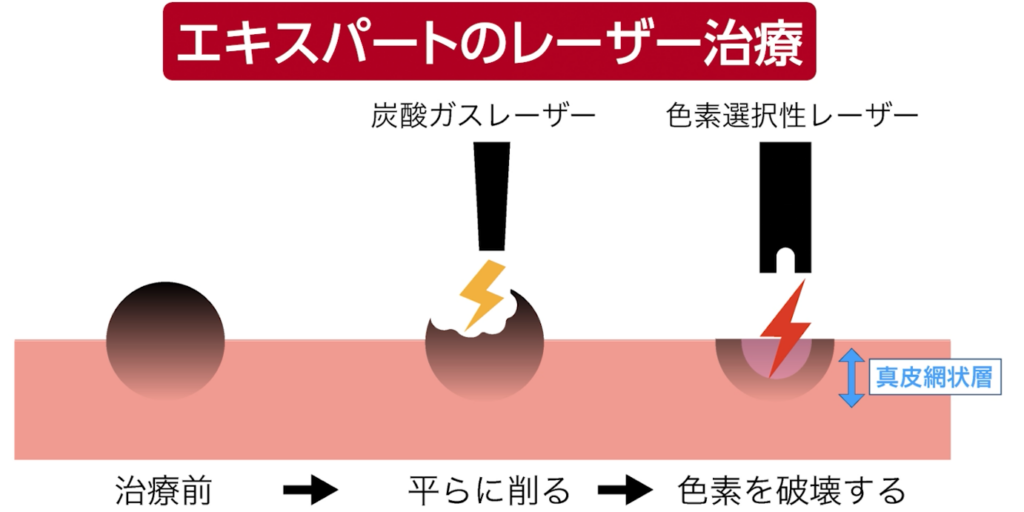
まず、炭酸ガスレーザーなどでホクロの盛り上がった部分を削り、表面を平らにする。
次に、Qスイッチレーザーやピコレーザーといった「色素選択性レーザー」を、削った部分に繰り返し照射していく、という手法のようです。
確かに、この方法であれば真皮の深い層(真皮網状層)にまで
大きなダメージを与えないため、キズ跡は残りにくいでしょう。
しかし、色素選択性レーザーの弱点は「到達できる深さが限られている」ことです。
せいぜい数ミリ程度で頭打ちになってしまい、ホクロの“厚み”に対しては不十分です。
そのため、深部のホクロ細胞はどうしても生き残ります。
さらに厄介なのは、色素選択性レーザーが“色素”だけを標的にする点です。
そのため周囲の組織にはほとんど影響がありませんが、裏を返せば、
同じホクロ細胞でも 色素を持たない細胞には全く効かないのです。
そして実は、ホクロの深い層にある母斑細胞ほど色素をほとんど作らない性質があります。
この事実を踏まえると、
表面を炭酸ガスレーザーで削り、その上から色素選択性レーザーを照射する方法では、
深部に潜む母斑細胞を完全に破壊することはできない、というわけです。
こうした患者さんを診察するたびに、レーザー治療の限界を見る思いがします。
もちろん、うまくいくケースもあるのでしょう。
しかし、たとえレーザーのエキスパートであっても、
ホクロを「完全に取り除く」ことよりも、
「キズが残るのを避けたい」という気持ちが先行しているのが見て取れるからです。
6.美容医療業界の闇と謎のレーザー信仰
私たち、形成外科医の治療戦略は、

まず病変をしっかり取り切ったうえで、最適な再建方法を検討する。
これは形成外科では当たり前の“分離思考”です。
先天異常や悪性腫瘍などの形成外科手術において、
再建の都合に合わせて欠損範囲を変えることなどありえません。
それだけに、
「キズが残るくらいなら、ホクロ細胞が多少残っても仕方ない」
「再発したらまたレーザーで治療すればいい」
といった考え方には、どうしても強い違和感を覚えるのです。

実のところ、「ホクロが取れない問題」ではなく、
むしろ「ホクロを取っていない問題」と呼ぶべきなのかもしれません。
一般には知られていない、『美容医療業界の闇』のひとつです。
そして患者さん側にも、
「少し薄くなったからいい」
「キズになるよりはまし」
と、ホクロが取れていない状態を、ある程度受け入れてしまっている方も少なくありません。この現状は、医師と患者の両者に蔓延する『謎のレーザー信仰』と言っていいほどです。
私はレーザーによるホクロ除去を完全に否定するつもりはありません。
ただ、レーザー治療を検討していて「ホクロが取れない問題」で悩みたくないのであれば、治療前にぜひ、担当医へ次の質問をぶつけてみてください。

「何回治療したら、ホクロ細胞を『完全に』取り除けますか?」
もし医師がこの質問に自信を持って明確に答えられなかったり、
「保証があるから大丈夫です」と話をすり替えたり、
さらには手術への恐怖を強調して論点をずらそうとした場合は、
その治療を受けるべきかどうか、もう一度慎重に考える必要があります。
ちなみに参考までに、私ならこう即答します。
「1回の手術で、完全に取り除けます。」
7.おわりに。レーザーでホクロが取れなくても諦めないでください
ホクロが取れない問題で当院へ相談に来られる方の中には、手術に対するネガティブなイメージや恐怖心から、別の治療に次々と手を出してしまった方も少なくありません。

例えば、ダーマペン、プラズマ、Qスイッチレーザー、ピコレーザー、IPL、ステロイド注射、サプリメントや化粧品など…、
さまざまな治療を試される方がいます。
しかし、その多くはホクロに効果が期待できないものばかりです。
中には高額な治療も含まれており、総額100万円以上を費やしたにもかかわらず、結局ホクロは全く取れなかったという、非常に気の毒なケースもありました。

でも諦めないでください。手術という最もシンプルかつ確実な方法があるからです。
当院で行っているホクロの手術治療についてはこちらの動画で詳しく説明しています。ぜひご視聴下さい。
最後までお読みいただき、ありがとうございました。
どうぞ、次回の更新を楽しみにお待ちください。
◆
尚、神楽坂肌と爪のクリニックで治療をご希望の方は、当院ホームページの問い合わせフォームからお気軽にご連絡ください。ご連絡、ご相談、お待ちしています。
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- プロネイリスト
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>
レーザーでホクロを取るとなぜ必ずキズが残るのか?【ほくろ除去の誤解シリーズ5】
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
さて、『ホクロ除去の誤解シリーズ』第5回目の今回ですが、
「レーザーでホクロを取るとなぜ必ずキズが残るのか?」
というお話をします。

過去の記事や動画でも繰り返し説明してきたことなのですが、
改めてメインテーマとして取り上げたいと思います。
というのも、レーザー後のキズ跡に悩む患者さんからのご相談が減るどころか、むしろどんどん増えているからです。
本記事では「必ずキズ跡になる理由」を詳しく解説し、最後にはその解決法もお伝えします。
すでにキズに悩んでいる方も、今後ホクロ除去を考えている方も、ぜひ最後までお読みください。
そしてもし私の考えに共感していただけましたら、ご家族やお友達とも共有していただけると嬉しく思います。
1.レーザー治療後のトラブル
2.キズ跡が残る事実の医学的説明
3.「キズが残らない」という誤解と説明
4.キズ跡とどう向き合うか?
5.医師と患者の認識のズレ
6.まとめ:レーザー後にキズ跡が残ってしまったら
1.レーザー治療後のトラブル

当院では、レーザー治療後のトラブル関するご相談をほぼ毎日いただいております。
お悩みは大きく分けて2つ、レーザー後のキズ跡問題と、ホクロが取れない問題です。
ホクロが取れない問題については、今後別の記事で改めて取り上げる予定です。

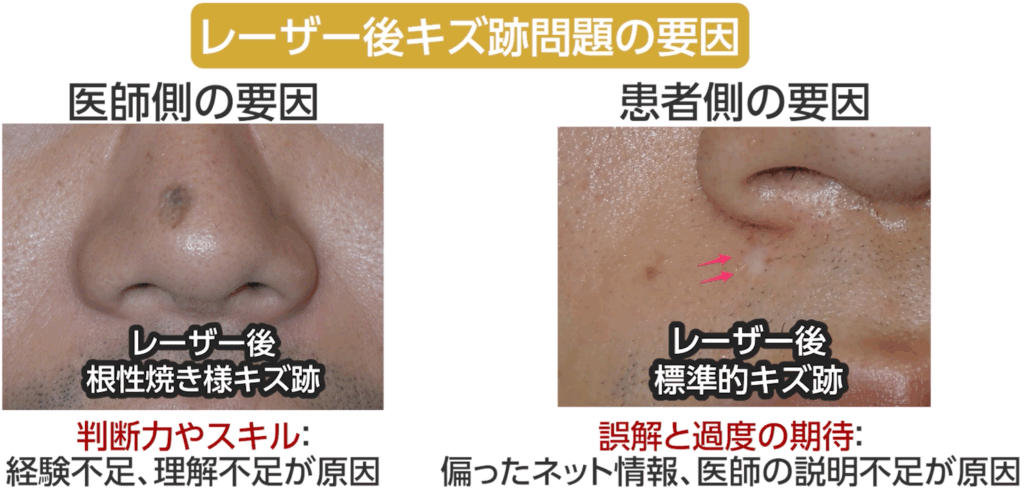
さて、レーザー後のキズ跡問題ですが、これには複数の要因が絡んでいます。
1つは、医師の判断力やスキルの問題。
例えば5ミリを超える大きなホクロを無理にレーザーで除去して目立つキズ跡を残したり、
レーザーに不慣れな医師が過剰に照射してしまい、周囲まで火傷を拡大させることで、
元のホクロより大きなキズ跡になるといったことです。
もう一つの要因は、ネット上の偏った情報と説明不足からくる誤解と過度の期待です。

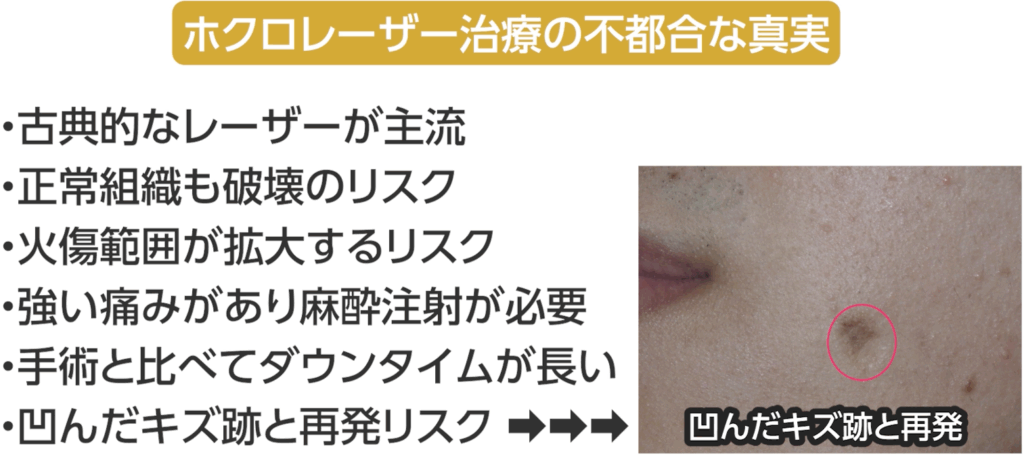
まず大前提として、レーザーはホクロを消し去る魔法の杖ではありません。
多くの方が「最新のハイテク治療器機」という印象を持っていますが
実は炭酸ガスレーザーは、50年以上前に開発された古典的なレーザーです。
このレーザーが反応するのは、私たちの体の大部分を占める「水分」。
そのため、ホクロだけでなく周囲の正常な皮膚にも熱が伝わりやすく、
組織を区別なく破壊してしまうリスクがあります。
さらに、熱がこもりやすい特性のため、想定より広範囲を火傷させてしまうことも。
治療の際には強い痛みを伴い、手術と同様に麻酔注射が必要になります。
ダウンタイムも長く、最終的にはホクロと同じ大きさの、やや凹んだキズ跡が残るのです。
皆さんもすでにご覧になったかもしれませんが、YouTubeなどで公開されているホクロ除去のレーザー動画を見ると、これらの「不都合な真実」にはほとんど触れられていません。
マーケティング上の都合からか、レーザーはハイテクで手軽な治療機器として紹介される一方で、手術は「古典的で恐ろしい方法」のように描かれることが多いのです。
形成外科医として、この偏ったイメージには強い違和感を覚えます。

こうした情報を鵜呑みにしてレーザー治療に過度な期待を抱いてしまうと実際の結果とのギャップに落胆し、「レーザー後のホクロ跡」という新たな悩みに繋がることもあります。
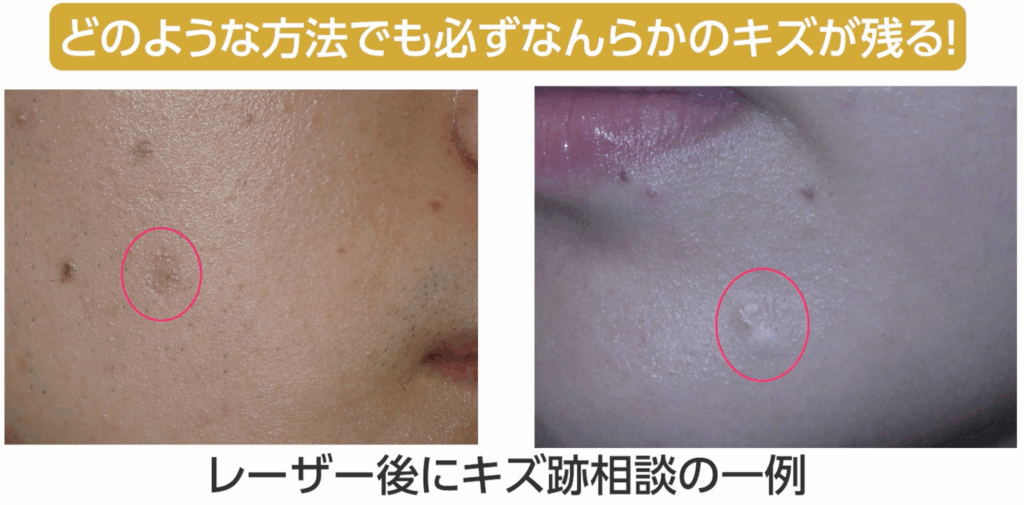
どのような治療法であっても、ホクロを除去すれば何らかのキズ跡が残るという事実を正しく理解し、それを前提に治療と向き合うことが大切です。
2.キズ跡が残る事実の医学的説明
ここでは、医学的な根拠をもとに説明します。
その理解がなければ、必ずキズ跡が残るという事実に向き合うことが難しいからです。
皆さんもご存じの通り、ケガをするとその部分にキズ跡が残ります。
ずっと残るキズ跡がある一方で、しばらくするとキズ跡が消えたという経験がある方も多いのではないでしょうか。

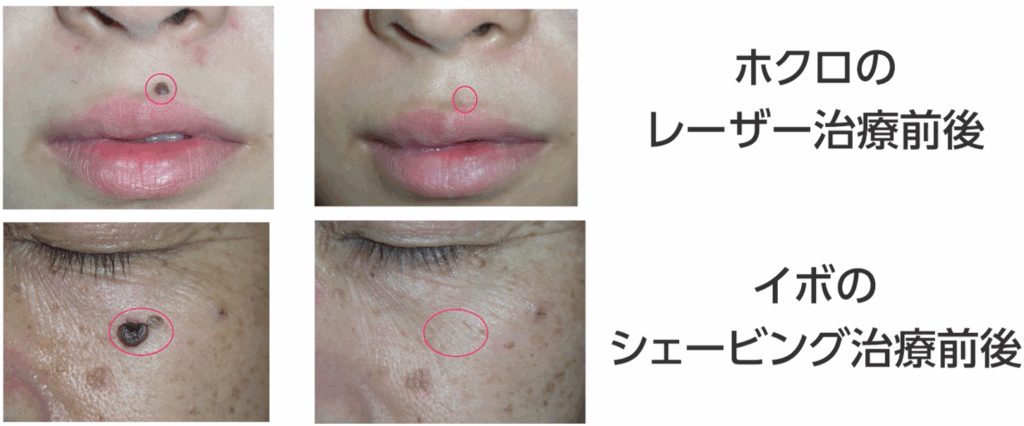
ホクロをレーザーで除去すると、多くの場合、白っぽくやや凹んだ跡が残ります。
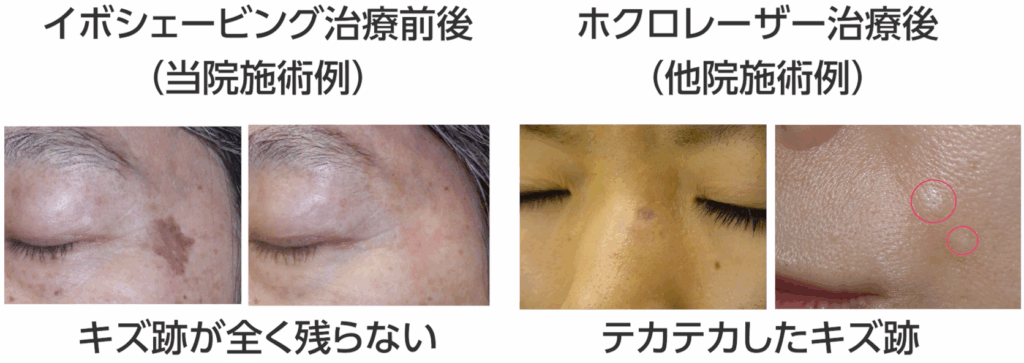
一方で、イボをこちらの動画で説明したシェービングで取ると全く跡を残さず治ります。
この違いはどこから生まれるのでしょうか。
なぜ、ケガや手術のあとにキズ跡が残るケースと残らないケースがあるのでしょうか。]

この違いを生むのは、皮膚がどの深さまで損傷しているかという点です。
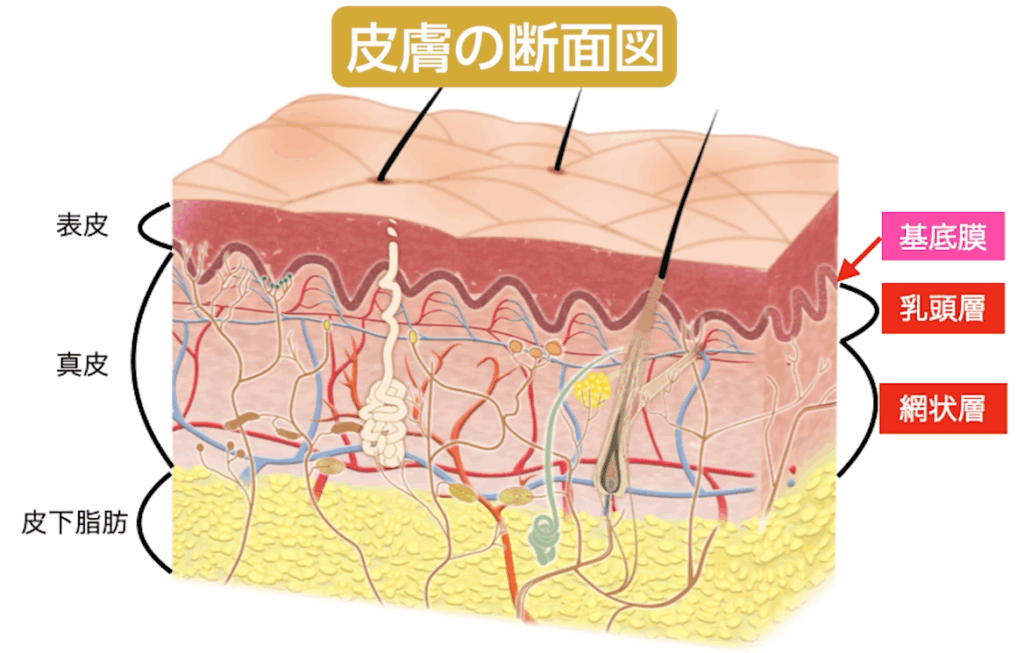
皮膚は、表面の薄い表皮と、その下にある丈夫な真皮の2層から成り立っています。
さらに真皮は、浅い乳頭層と、より深い網状層の2つに分かれます。
皮膚の性質上、表面から乳頭層までの浅いキズ(およそ0.3mm程度)であれば、
跡を残さずに自然に治癒することが可能です。
部分的に失われた表皮基底膜が再び連続性を取り戻し、そこから元通り表皮が再生されるからです。

また、毛穴からも表皮は再生されます。
先ほど例に挙げたイボは「表皮病変」、つまり浅いのです。
そのため、シェービングで除去しても乳頭層までしか損傷が及ばず、
跡が残らないというわけです。
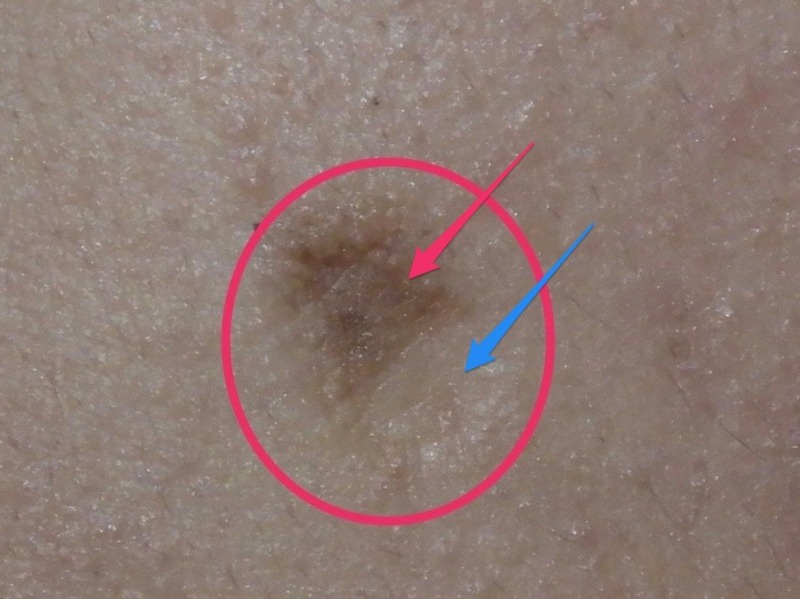
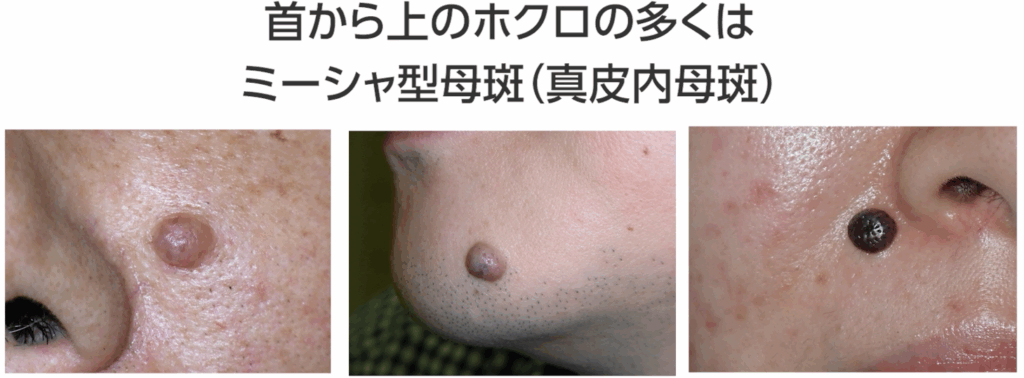
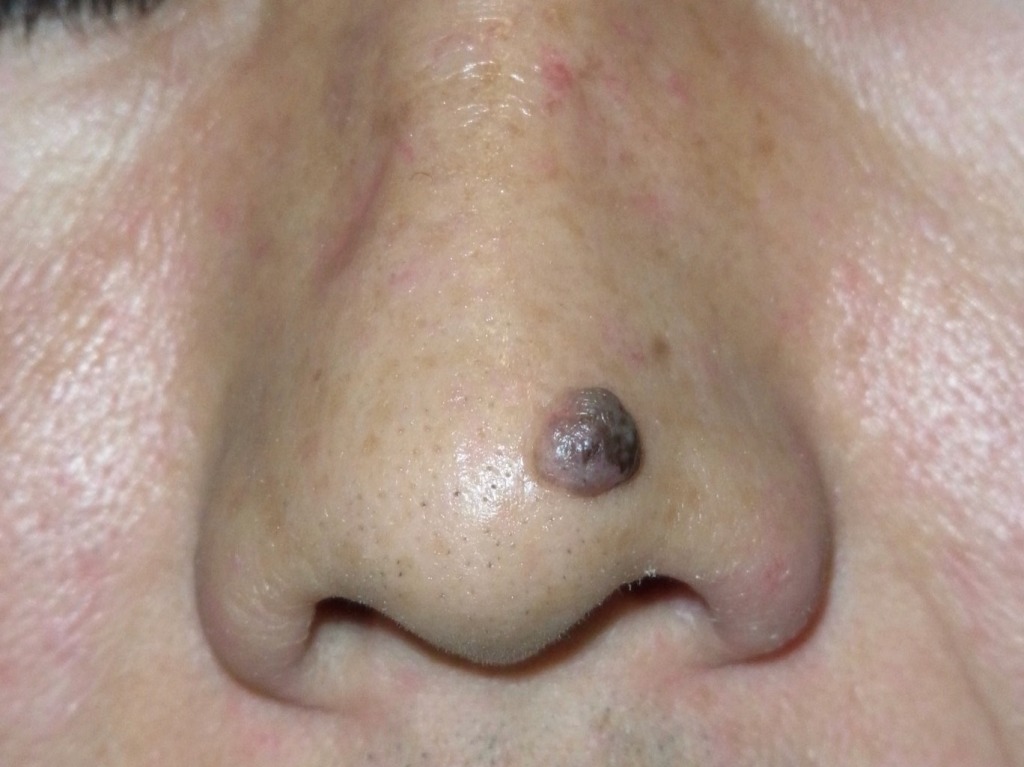
一方で、顔のホクロの多くは「ミーシャ型母斑」と呼ばれるタイプで、
皮膚の深い部分、真皮の網状層に病変があり真皮内母斑に分類されます。
これを除去すれば網状層が損傷するので、欠損は瘢痕組織、
つまりキズ跡組織によって埋められます。
こうして形成された皮膚は、テカテカとした質感を持ち、元の皮膚のようには戻りません。
つまり、レーザーであっても、どのような方法であっても、ホクロを取れば必ず跡が残る。
これは、医学の世界では広く知られている事実なのです。
3.「キズが残らない」という誤解と説明
レーザーで取ったけどキズが残っていない、という方もいます。
そういう症例写真を見ることもあるでしょう。

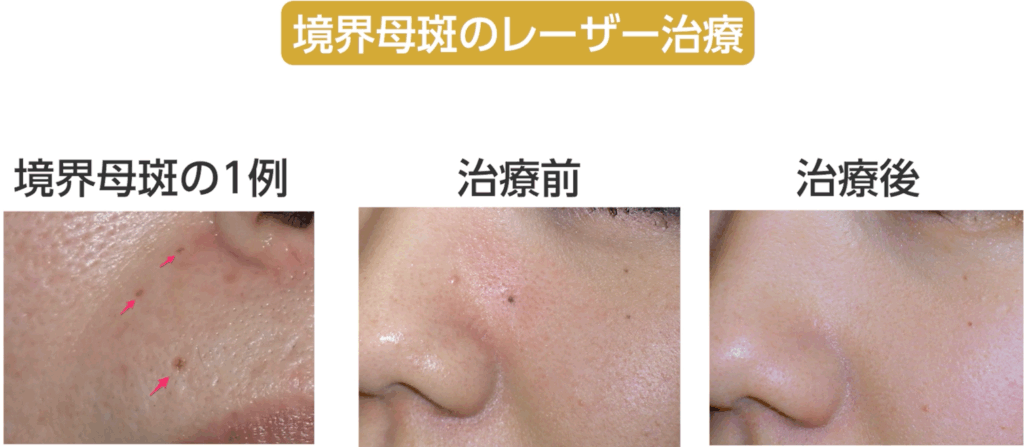
実は、ホクロにはキズが残らないタイプもあります。
境界母斑という、病変が浅い真皮乳頭層付近にとどまっているタイプです。
小さく平坦で、うまく熱をコントロールしながら除去すればほとんどキズを残しません。
仮にキズが残ったとしても小さく目立たないため、境界母斑に限っては私たちもレーザー治療を行うことがあります。
ただし、この境界母斑は見た目が小さく目立ちにくいことから、
「取りたい」と希望されるケースは多くありません。
さらに言えば、顔にできるホクロの中で境界母斑はかなり珍しいタイプなのです。

というのも首から上のホクロの多くは、先ほど説明した真皮内母斑、
つまり真皮の深い所に病変があるミーシャ型母斑です。
盛り上がっていたり、色が薄い場合もあります。
毛が生えていることもあり、大変目立つので、除去の希望が一番多いタイプでもあります。

ミーシャ型母斑をレーザーで除去すると、通常はキズが目立ちます。
それが目立たないとしたら、皮膚の浅い部分をレーザーで撫でただけで、
深い層のホクロ細胞がまったく取れていないケースか、残った瘢痕を患者さんがあまり気にしていないケースのどちらかです。
悪質なクリニックでは、術後写真を加工していることもあるかもしれません。
深い部分を取り残すと、数年後にまた盛り上がる可能性があります。
なお、キズ跡を気にするかどうかは個人差が大きく、あまり気にならない方もいます。

イ実際、美容クリニックが誇らしげに公開している症例写真の中には、
私の基準からすると、首をかしげたくなるほどキズ跡が目立つケースも多数あります。
そうしたクリニックでホクロ除去後にキズ跡について相談したところ
「これ以上レーザーを当てたらもっとキズが残る」と言われたり、
クレーマーのように扱われたという患者さんの話しも聞きます。
医師も患者も、キズ跡を気にするかどうかは人それぞれです。
しかし、私たちはキズの残り方の判断基準が厳しいからこそ、
ホクロ除去後のキズに悩む患者さんの気持ちには共感できるのです。
4.キズ跡とどう向き合うか?
「キズが残らないのであれば、気になるホクロを取りたいんだけど…」
これは、ホクロで悩む患者さんからよくいただくご相談です。

すでに説明したように、ホクロを取ればキズは必ず残ります。
大切なのは、その事実から目を背けることではなく、しっかり向き合うことです。
検討すべきなのは、「キズなしでホクロを取る」という非現実的な方法ではなく、
ホクロをいかに目立たないキズ跡に置き換えるかという、現実的な選択です。

そのためには、良いクリニック選び・良い医師選びが何よりも重要です。
術式もレーザーだけでなく、手術による切除も選択肢として検討すべきです。
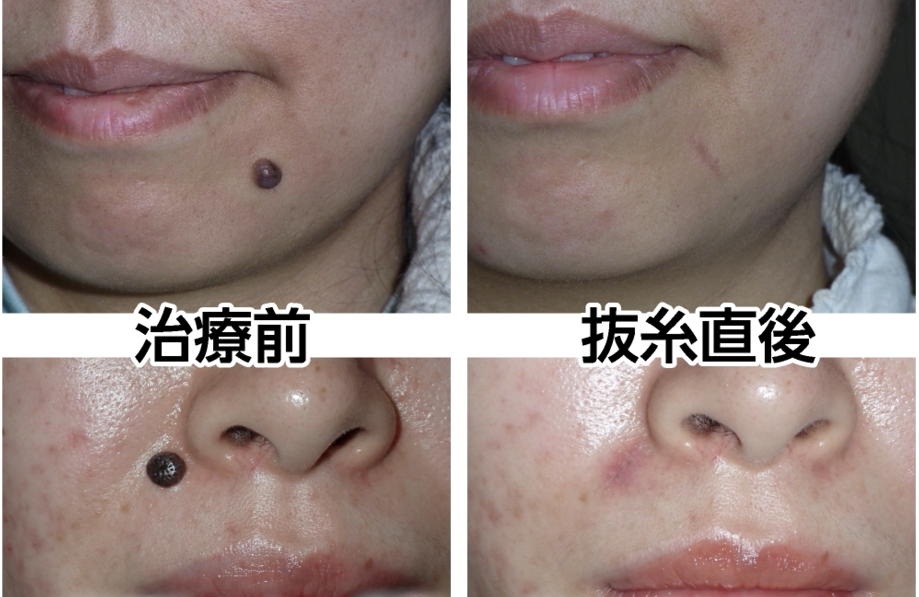
私たちが行っている手術は、ホクロを切除した後に糸で縫い寄せる切除縫縮法です。
瘢痕組織の量を最小限に抑え、キズの向きを皺に合わせることで、目立ちにくく仕上げることが特徴です。詳しくは、こちらの動画をご覧ください。
「電気凝固」「くりぬき」「巾着縫合」は特に慎重に検討を!
手術といっても、電気凝固・くりぬき・巾着縫合は、キズ跡が非常に目立つことがあるので、
通常の形成外科医であれば、こうした術式を選択することはほとんどありません。
もし、このような方法を提案された場合は、医師の説明を良く聞いて慎重に検討して下さい。
医師の説明に不安や違和感を感じたら・・・
・絶対に即決しない
・持ち帰って相談を。家族、友人、複数医師など
キズが残るという事実を、治療前にどの程度説明するかは医師の姿勢にかかっています。
過当競争の美容外科の世界では、患者さんにとって不利な情報は曖昧になりがちです。
治療前の医師の説明に不安や違和感を感じたり、少しでも迷いがある場合は、絶対に即決してはいけません。
冷静になり、一度自宅に持ち帰って、お友達やご家族と相談してください。
できれば複数のクリニックで、医師の説明を聞いたうえで決定することをおすすめします。
ベテランカウンセラーの誘惑
・「キズは目立たないから心配ないですよ!」
・「私もやってますから大丈夫ですよ!」
・「今決めたらお得なキャンペーンが適用されますよ!」
間違っても
「大して目立たない」
「みんなやっている」
「今だけキャンペーン」
などといった美容クリニックのベテランカウンセラーの勧誘に流されないでください。
それらは無意識にキズ跡と向き合うことを避けようとするあなたの心の隙間につけ込もうとするささやきかもしれません。
残念ながら期待と違う結果に終わった場合、
強引な勧誘やキャンペーンに乗せられて決めてしまったときの後悔は、より深くなります。
一方で、自分自身の意思で選んだ術式、医師、タイミングであれば、
同じ結果も、より受け入れやすいものです。
5.医師と患者の認識のズレ

私のような形成外科医が言う「キズが残る」という表現には、
ミクロレベルで瘢痕組織が残るという意味合いが含まれます。
一方、患者さんの言う「キズが残る」は、
一般的には遠目でも目立つキズ跡を指すことが多いです。
私たちは経験上、患者さんとの認識のズレがあることを重々承知しています。
それでも、治療前の説明では「必ずキズが残る」と断言します。
「ホクロをキレイに取りたいのにキズが残るなんて、バカにしている!」と
患者さんに叱られたこともありますが、
患者さんがそこまでシビアなものを求めていると分かっていても、
キズ跡に関しては決して誤魔化したりぼやかしたりはしません。

美容外科医は知りませんが、少なくとも私たち形成外科医はこのように教育されています。
理論的には、最終的にどう見えるにせよ、必ず瘢痕を残すという事実があるからです。
また、「キズ跡が目立つかどうか」を判断するのは医師ではなく、患者さん自身です。
キズに向き合うのは患者さん本人であり、その評価は主観によって大きく異なります。
だからこそ、私たちはキズについて明確に、いや場合によってはやや誇張して説明し、
それを受け入れられるかどうかを、患者さんに慎重に判断してもらいたいと考えています。

患者さんとのお話の中で、キズの残り方に対する要求があまりに高すぎると感じる場合、
治療をお断りしたり、延期することも珍しくありません。
ただ、これは治療に自信がないからではありません。
むしろ、患者さん自身がキズと向き合う準備や覚悟ができていないと考えるからです。
そのような患者さんに対して、説明を変えたり、決断を急がせることは決してありません。
迷いがある時→ホクロを取らないという選択肢も検討を!
ホクロ自体は、誰にでもあるごく自然なものです。
キズ跡よりも、患者さん自身や周囲が受け入れやすいものでもあります。
しかし、一度キズが気になり始めると、鏡を見るたびに後悔し、
向き合うことが辛くなることもあります。
少しでも迷いがある場合は、ホクロを取らないという選択肢も検討すべきでしょう。
ご自身がキズ跡と向き合う覚悟があるかどうか、
今一度よく熟考してください。
理解や覚悟が不十分なまま治療を受けると、
結果に深く後悔することになりかねません。
6.まとめ:レーザー後にキズ跡が残ってしまったら
今回は、レーザー後のキズ跡について詳しく説明しました。
レーザーでホクロを取ると必ずキズが残る、ということがご理解いただけたと思います。

冒頭でもお話ししたように、
私たちは他院でのホクロ除去後のキズ跡や再発に対するリカバリー手術を数多く手がけています。
多くの患者さんは、最初は手術に抵抗がありレーザーを選択されますが、
期待を裏切られ、レーザーへの信頼を失っていることが少なくありません。
その後、全員が手術によるリカバリーを希望され、
「次にホクロを取るとしたら、手術が良い」とおっしゃっていただくことがほとんどです。

残念ながら、ホクロはレーザーで取るのが一番キレイになるという考え方が支配的です。
そんな中、当院はほぼ全例を手術で除去しており、業界では少数派のクリニックです。
私たちは、手術のほうが常にキレイなキズに仕上がるという信念を持っているからです。
ホクロ治療で迷われた際には、ホクロ除去後にキズ跡が残った場合の選択肢のひとつとして、
ぜひ私たちの方法をご検討ください。
最後までお読みいただき、ありがとうございました。
次回以降もほくろの誤解除去の誤解をシリーズで取り上げていきますので、どうぞ次回の更新を楽しみにお待ちください。
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- プロネイリスト
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>
治療後の経過に関する誤解。症例写真はいつ撮影?【ほくろ除去の誤解シリーズ4】
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
ホクロ除去の誤解シリーズ第4回、今回取り上げるのは、ほくろ除去後キズの完成にいたる迄の
経過に関する誤解です。
これからホクロを取ろうと考えている方で、
いつからメイクできるのか、
症例写真みたいにキレイになるのはいつか?
どの季節に治療するのが最適か?
結婚式などのイベントの何ヶ月前に治療を受ければ良いか?
これらについて正しくイメージできていますか?
治療前に是非知っておくべきことばかりですが、
」実はここには思い込みや誤解が大変多いのです。
「こんなはずじゃ無かった」と後悔しないように本記事を是非最後までご覧いただき、
ご家族やお友達とも共有していただければ嬉しく思います。
1.ホクロ除去後には必ずキズが残る
2.術後いつからメイクできる?
3.症例写真の真実
4.瘢痕の成熟過程
5.キズ跡にテープを貼るべきか?
6.ほくろ除去に最適な季節はいつか?
7.ホクロ除去はイベントのどのくらい前に受けるべきか?
8.まとめと大切なメッセージ
1.ホクロ除去後には必ずキズが残る
まず向き合っていただきたいのは、
ホクロ除去後には「必ずキズが残る」という事実です。
「レーザーのような先進的な機器を使えば、ホクロをとっても傷跡が残らないのではないか?」
「美容外科で10万円も払えば跡は残らないのではないか?」
これは非常にありがちな思い込みです。
ホクロ除去後のキズを楽観的に考え、過小評価すれば後悔することになるでしょう。
我々医師にできるのは、
ホクロを手品のように消し去ることではありません。
出来るだけ目立たないキズ跡に置き換えると言うことです。
そしてそのキズ跡は、長い時間をかけて徐々に目立たなくなっていく物なのです。
もちろん最終的な結果は術式や医師のスキルによって大きく異なりますが、
完成までの経過は同じように辿ります。
手術後のキズの赤みやデコボコを目の当たりにして不安に陥る患者さんは少なくありません。
私たちは、その不安に向き合い、誤解を解きつつ正しい情報を提供できるよう努力しています。
今回の記事・巻末に埋め込んだ動画は、その取り組みの一環として制作しました。
」
2.術後いつからメイクできる?/h2>
まず、「ダウンタイム」という言葉について、改めてお話しさせてください。
ダウンタイムとは
「治療後の赤みや腫れ、かさぶたなどが目立ち、社会生活に支障が出る期間」
のことです。
その期間は治療法によって異なり、
メスによる手術で1週間前後、レーザーではその2、3倍というお話を前回の動画でさせていただきました。まだの方はこちらの動画も是非ご覧下さい。
この時期を過ぎればキズに軟膏を塗ったり、バンドエイドで覆う必要は無く、
医師の許可があればキズの上に直接メイクもできるようになります。
しかしまだ完全に治ったというわけではありません。
この抜糸直後から数ヶ月は傷跡はまだ赤みが目立ち、デコボコやしこりを触れることがあります。
皆さんにとって気になるのは、それらがキレイに無くなってキズが完成するまでの期間、
言い換えればノーメイクでも傷跡が目立たなくなるのはいつか?と言うことではないでしょうか?
つまり皆さんにとってのダウンタイムは
医師の考えるダウンタイムよりずっと長いと考えるべきなのです。
それには約1年とお考え下さい。
皆さんは治療前にその期間を知っておくべきですし、我々医師はそこまで配慮した上でしっかりと説明すべきだと思うのです。
3.症例写真の真実
医療機関のホームページ等には、
術後のイメージを分かりやすく伝えるために多くの症例写真が掲載されています。
 Ai生成イメージです
Ai生成イメージです悪質なクリニックを除けば、症例写真には切り取り以外の加工や修正はされません。
キレイに仕上がった多くの症例写真があればクリニックを選択する上での安心材料になるでしょう。
皆さんはそれらをご覧になって、術後の状態を想像されることと思います。
しかし治療後直ぐに、症例写真のようになると誤解してしまうと「こんなはずじゃなかった」と落胆することになります。
あの症例写真というものはいつ撮影されるものかご存じでしょうか?
誤解されている方も多いのですが、治療後すぐに症例写真のようになるわけではないのです。
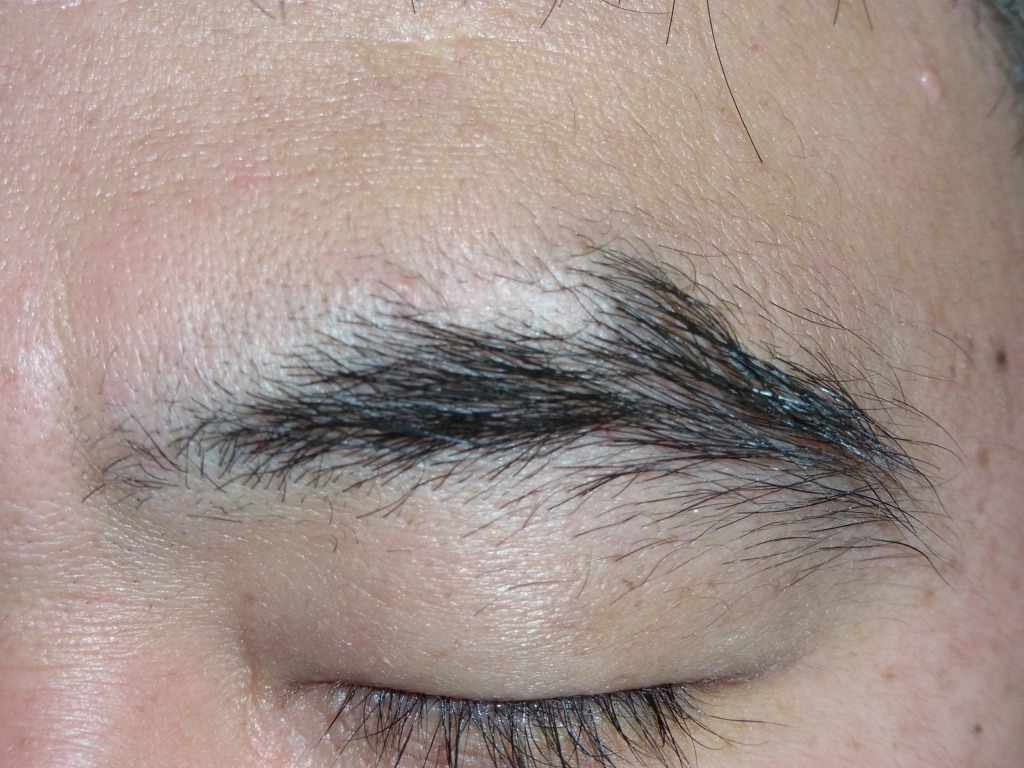
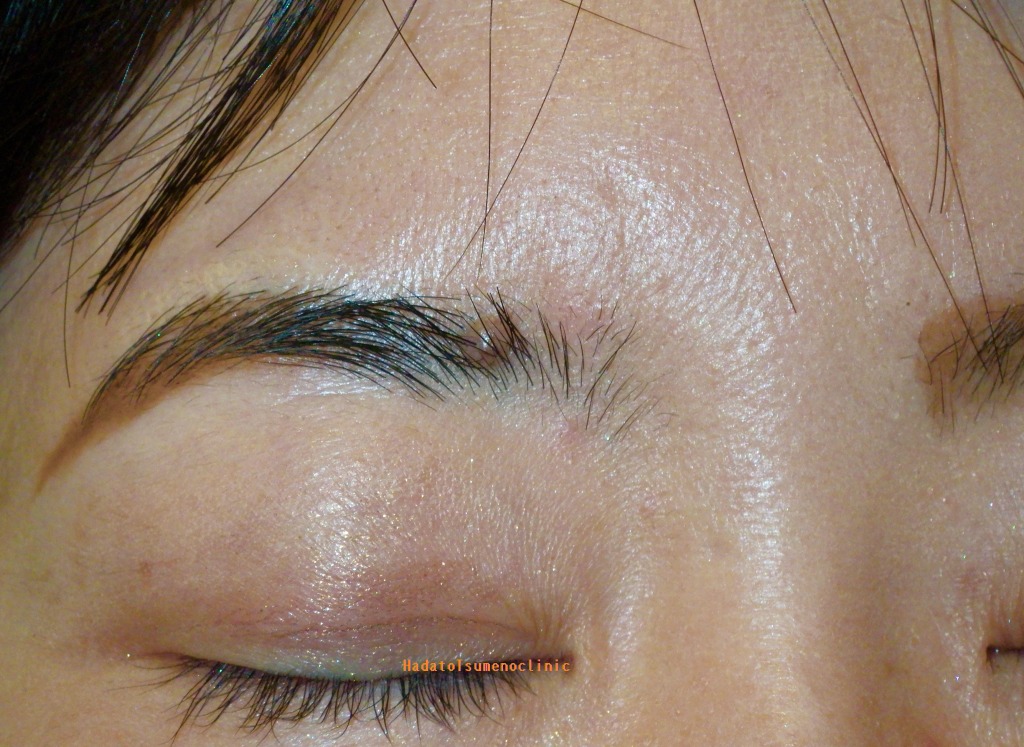
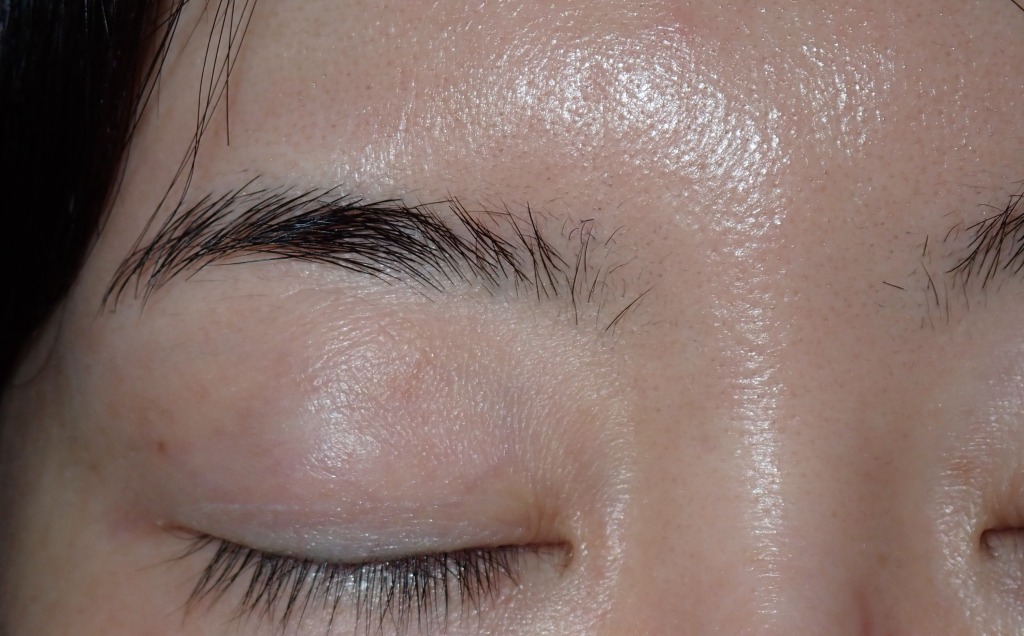
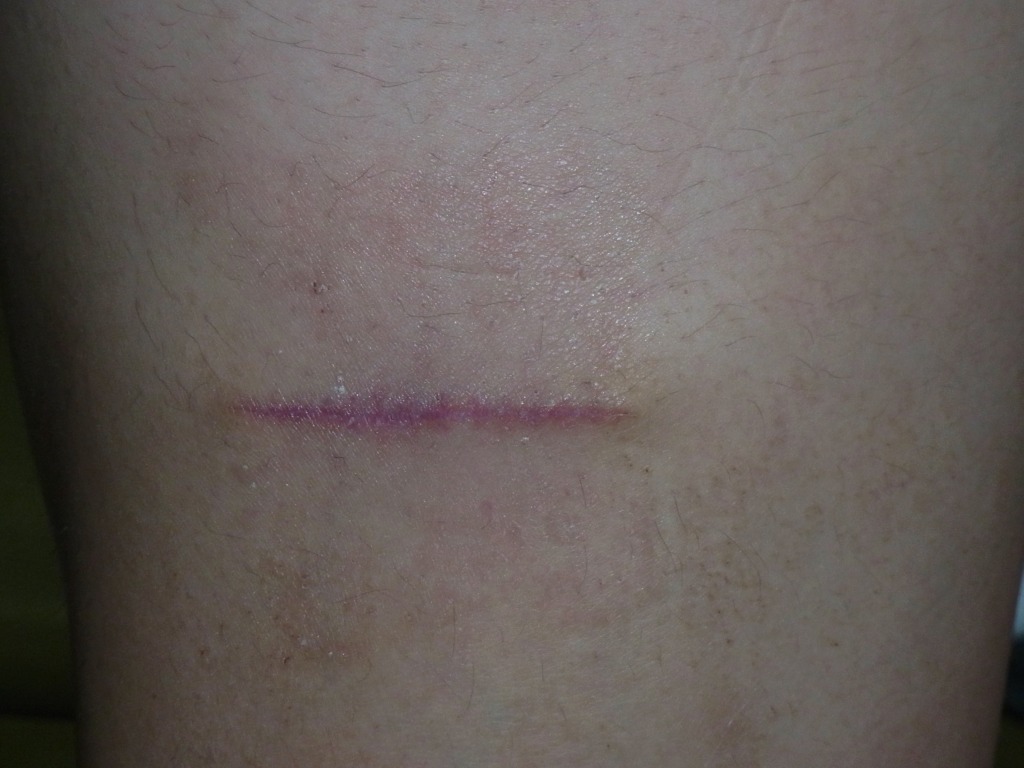
実は、ほくろに限らず、皮膚の術後写真というものは通常「手術の1年後」に撮影されます。
学会報告や医学雑誌など医師同士の情報交換や、専門医の資格審査でも6ヶ月から1年の写真を示すのが標準です。
なぜならキズの完成には丸一年かかるからです。
キズ跡は通常3ヶ月をピークに赤みと硬さが目立ち、1年かけて周りの皮膚と馴染んでいきます。
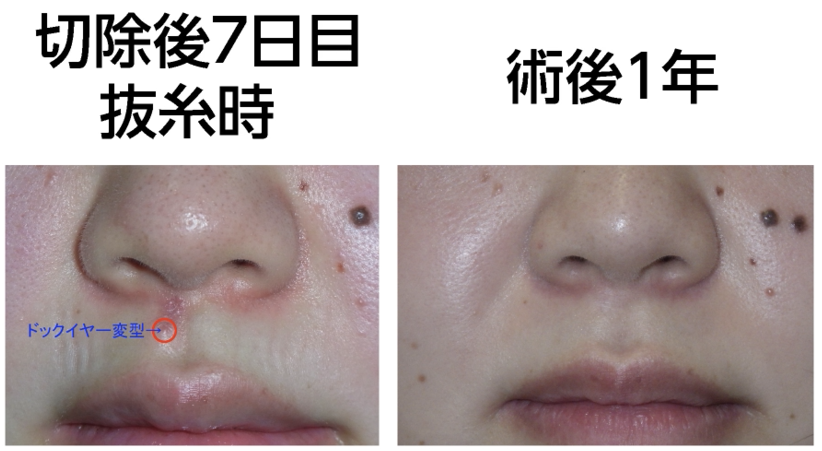
赤みだけでなく手術によってできた「ドッグイヤー変形」と呼ばれる傷口の端の盛り上がりも、
多くの場合時間とともに目立たなくなるので、キズを短くするために部位によっては敢えてドッグイヤー変型を残すこともあります。
言い換えれば一年以内はキズ跡が良くなる余地があり、
1年を過ぎてしまうと固定化され、その後の改善はほとんど期待できないということです。]
つまり症例写真を見る時は、ホクロ除去一年後の状態としてイメージする必要があるのです。
決して一週間後ではないことに留意して下さい。
また症例写真はあくまでイメージです。

決してそうなることが保証されている訳ではありません。
実際には、ホクロの位置、大きさ、術式、医師のスキル、患者さんの肌質などによって結果が大きく異なることもしばしばです。
かといって経過の思わしくない写真ばかり提示すれば患者さんは混乱することでしょう。
症例写真は旅行会社のパンフレットにある「イメージ写真」位の気持ちで見ると良かもしれません。
これは裏話ですが、
術後1年後の写真を撮影させていただくのは実は簡単ではありません。
お忙しい中、問題なく仕上がった結果をわざわざ見せに来ていただける奇特な方はいらっしゃらないからです。当院の術後症例写真は、どれも別のホクロを取りに来院されたリピーターの方達です。
結果を気に入っていただいてリピートしていただけるわけですから、症例写真に結果の良いものばかり集まるのはある意味当然かも知れません。
4.瘢痕の成熟過程/h2>
キズは直ぐ治っても、キズ跡として完成する迄には一年もの長い期間がかかるわけですが、その間、身体の中では何が起きているのでしょう?
治癒からキズ跡の完成までは次の四つの段階に分けられます。
止血期(数分~数時間):ホクロ除去後、最初の数時間で血小板が集まって止血され修復準備が始まります。
- 炎症期(数日):数日で炎症細胞が集まりキズの修復が進みます。毛細血管が拡張して必要な材料が血液を介して運び込まれます。この時期は腫れや痛みがありますが、炎症が過剰にならないようロキソニンなど消炎鎮痛剤でコントロールします。
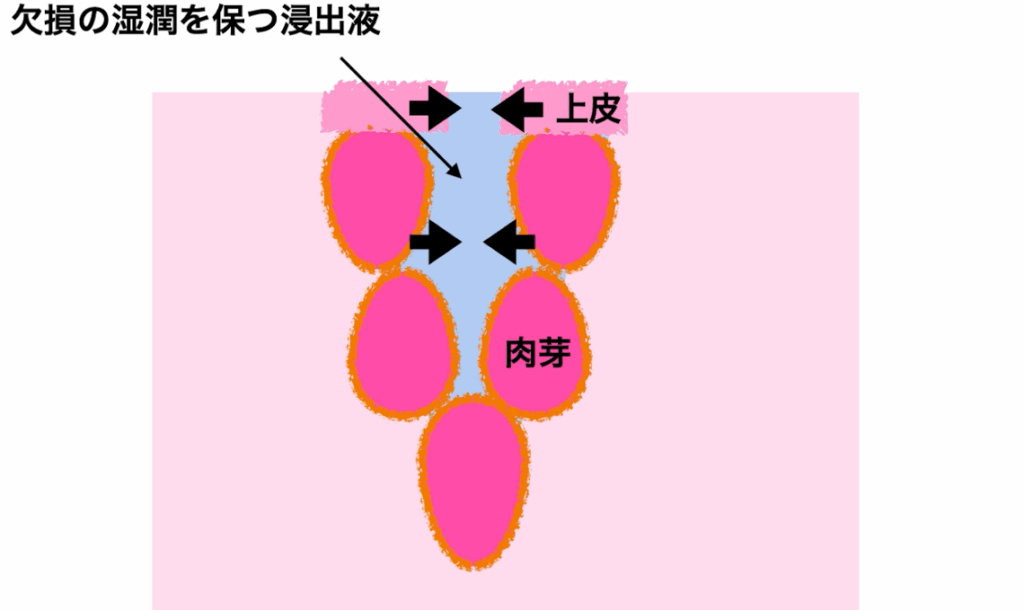
増殖期(1~3週間):線維芽細胞がコラーゲンを生成して肉芽組織を作り欠損を埋めます。酸素と栄養を供給するために新しい毛細血管が作られます。周辺からは上皮細胞が伸びてキズが覆われます。ここまで約1〜3週間です。
成熟期(数か月~1年):数ヶ月かけて肉芽が成熟し、コラーゲンに置き換えられます。傷口が引き締まるためしこりとして触れます。この状態は未成熟瘢痕と呼ばれ、修復途中のため豊富な血流により赤みも強くなります。半年以降、瘢痕の成熟が進むとコラーゲンがキレイに並び替えられ、柔らかくなっていきます。役目を終えた毛細血管が本来の密度と太さに戻るので傷跡の赤みが薄くなっていきます。このように約1年かけて完成したキズ跡は成熟瘢痕と呼ばれます。
このような経過が滞りなく進むことでキズ跡は徐々に目立たなくなっていきます。

適切な方法でホクロを取り除き、創傷治癒の正しい見識に基づいて理想的な環境を整え、創傷治癒の邪魔をしないように自然治癒に導くのが医師のとるべき姿勢だと考えています。
経過中に行うことで結果を左右するほどの治療機器や特別な塗り薬は存在しません。
本当に必要なのは職人的スキルと長い経験、そして時間の経過といった地味なものばかりです。
ホクロ除去を受けたら、あとは紫外線の悪影響を避けながら、焦ること無く瘢痕の成熟を待つことで、1年後には得られるべき最良の結果となるでしょう。
5.キズ跡にテープを貼るべきか?
患者さんから、ホクロ治療後にテープを貼った方が良いか?というご質問を良くいただきます。
キズ跡をキレイにするためにテープを貼ることを勧める医師が大変多いからです。
いや、むしろそれが普通と言っても良いでしょう。

テープを貼るのはキズの緊張を緩めたり、紫外線を避けるのが目的です。
実は、私はホクロ除去後にテープを貼る必要はないと考えています。
四肢で使うことがありますが、顔には使いません。
顔にテープを貼るのは見た目が良くないですし、快適性に欠けるので1年間も続けるのは簡単ではないと思います。
なによりテーピングで本当に緊張が取れるのか疑問に思っています。
また糊によるかぶれや色素沈着を起こすリスクもあります。
私の考えではキズの緊張を緩めるのは、
手術の時点で医師の手によりしっかり行われるべきなのです。
患者さんはキズ跡に過度の緊張がかからないよう数ヶ月の間安静を心がければ良いのです。
日焼け対策はもちろん必要ですが、日焼け止めを塗るほうが簡単かつ快適で続けやすいと思います。
私はキズがキレイになるかどうかは、術後のテープ云々ではなく、治療法の選択と医師のスキルで決まると考えています。
つまりは実は皆さんがクリニックを選んだ段階で結果は既に決まっているのです。
ですから、治療後にあれこれ心配しても無意味かもしれません。
そんなことよりも良いクリニック選びに注力する方が、余程大切かつ現実的と言えるのではないでしょうか?
6.ほくろ除去に最適な季節はいつか?
誤解が多いのですが、

夏場で気温が高いとバイ菌が増えるからキズが化膿しやすいというのは全く間違いです。
実は感染のリスクに季節による差異はありません。
正しく管理されていれば、どの季節であっても化膿はしません。
これもネットに書かれているのか、季節による紫外線の強さを気にされる患者さんも多いです。
実際にはこれも結果に差はありません。
紫外線はキズの赤みを長引かせ、色素沈着のリスクを高めますので対策が必要です。
そしてその期間は瘢痕が成熟するまでの「治療後1年間」なのです。つまりいつ治療するにしても季節は一周するのですから日焼け対策が必要なことに変わりありません。
これらのことからホクロ除去に最適な季節というものはなく、いつ治療を受けても差はないということがお分かり戴けるかと思います。
7.ホクロ除去はイベントのどのくらい前に受けるべきか?
結婚式などの大切なイベントが控えている場合、その何ヶ月前に治療を受ければ良いでしょうか?
これまでの説明でお分かりかと思いますが、イベントの1年以上前ということになります。
しかし、それでは間に合わないという方も多いでしょう。
実際はキズ跡の赤み程度ならコンシーラーで簡単に隠すことができます。
飛び出した大きなホクロはさすがに隠せませんのでイベントの2~3ヶ月位前までに除去すれば良いでしょう。もちろんそれには良い治療を受ければ、という前提があることは言うまでもありません。
酷い凹みや歪みが残ってしまった場合、メイクでも隠すことができず、場合によっては再手術が必要となることもあるからです。
なお結婚写真の前撮り等、撮影の場合は、傷跡やホクロがあっても加工修正できるので安心して下
さい。

繰り返しになりますが、治療後1年というのはノーメイクでもキズが目立たなくなるまでの
期間なのです。
8.まとめと大切なメッセージ
今回の記事では、ほくろ除去後の経過について、ありがちな誤解を解きながら解説しました。
ポイントは次の2点です。
1.焦らないこと:術後すぐにキズ跡がキレイになるわけではありません。完成は1年後であるこ
とを忘れないで下さい。途中経過が予想と異なっていることに慌ててしまい、別の医療機関に修正
を依頼したりすれば状況が複雑化してしまい、決して良い結果には結びつきません。じっくり結果
を待つ心構えで治療を計画して下さい。
2.信頼できるクリニック選び:傷跡が目立つかどうかを決めるのは、ここが全てです。キズの説
明をごまかしたり、ぼやかしたりする医師は避けて下さい。是非時間をかけて複数候補から慎重に
選びましょう。ネット上の問合せではなく、必ず執刀医から直接話しを聞いてから判断して下さい。
最初にカウンセラーや大学病院派遣のバイト医が説明をするクリニックを選ぶ際はよほど慎重にな
って下さい。説明と治療結果の責任は執刀医自身が負うべきだからです。
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- プロネイリスト
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>
術後ケアの誤解で後悔しないで!【ほくろ除去の誤解シリーズ3】
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
ホクロ除去の誤解シリーズ第3回の今回は、
ホクロ除去後のケアに関する誤解について深掘りしていきます。
皆さんはホクロ除去を考える時、治療法やクリニック選びについて
時間をかけて慎重に検討されることでしょう。
しかし、理想的な治癒や美しい傷跡に仕上げるには、
「適切な術後ケア」も同じくらい大切なのです。
ところが術後のケアには誤解や思い込みが多く存在し、
それによって期待した結果が得られないケースも少なくありません。
そこで今回は、術後のキズの手当てにまつわるありがちな誤解を解き、
短いダウンタイムでより美しく治癒させるための方法を解説します。
この内容は、手術後だけでなく日常のケガの手当にも役立ちます。
ぜひ最後までご覧いただき、ご家族やご友人とも共有していただければ幸いです。
1.キズのケアに関する典型的な誤解
2.ホクロ除去法によるキズの治り方の違い
3.ホクロ除去後ケアの3大原則
4.終わりに
1.キズのケアに関する典型的な誤解
これらはいずれも、一般の方にとっては“常識”とされてきた傷の手当て法です。
しかし実は、すべて誤解であり正しい知識ではありません。
中には、いまだにこうした考え方を持つ医師も少なくないのが現状です。
しかし、この30数年で「傷の治り方」、すなわち創傷治癒の概念は大きく変化しました。
これから、最新の知見に基づいた理想的なホクロ除去後のケアについて解説していきます。
ところで皆さんは、ホクロ除去後にキズがどのように治っていくのか
正しくイメージできていますか?
適切な術後ケアのためにも、まず知っていただきたいのが、
治療法による術直後のキズの状態とその治り方の違いです。

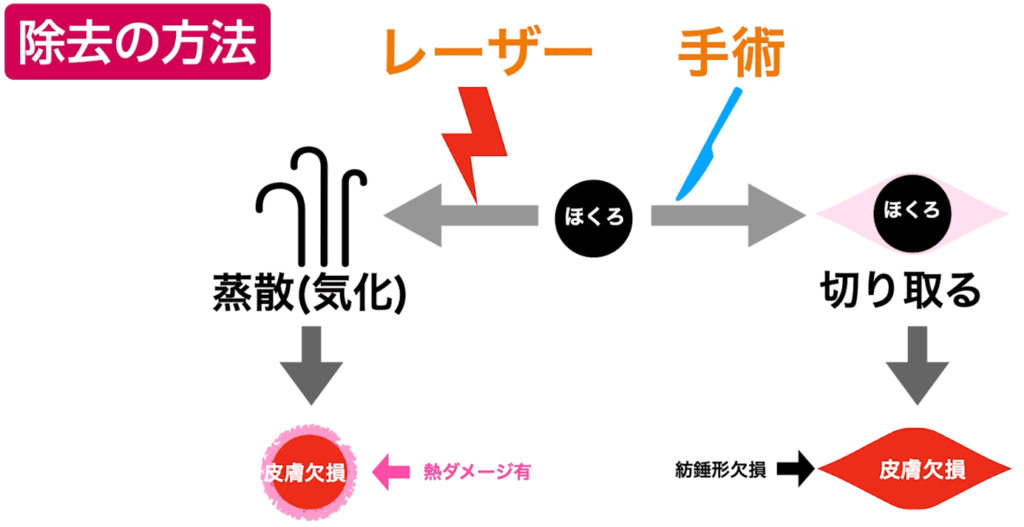
ホクロ除去には主に「レーザーによる除去」と「メスによる除去」の2つがあります。
<レーザー除去>
数百度もの高熱でホクロを瞬時に気化させる方法で、これを「蒸散」と呼びます。
レーザーでは避けられない熱ダメージ(=火傷)が周囲の皮膚に加わります。
さらに、焦げ付いたカスをガーゼでこすり取って除去する必要があります。
<メスによる手術>
鋭い刃物でホクロを直接切り取る方法です。
熱を使わないため、周辺組織へのダメージがありません。
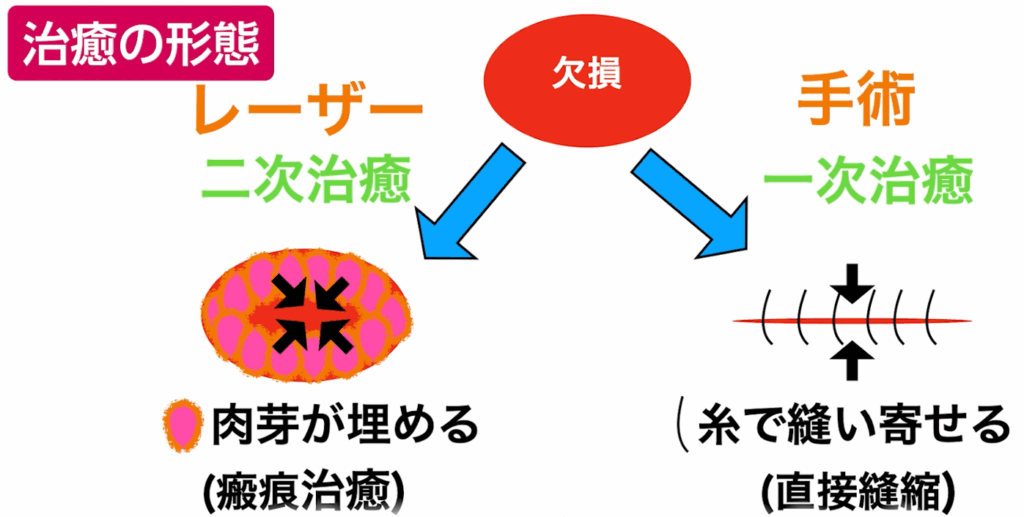
<レーザーの場合(二次治癒)>
除去で生じたホクロと同サイズで、ミリ単位の皮膚欠損が肉芽組織で少しずつ埋まり、
周囲から伸びてくる上皮で覆われて治癒します。これを「瘢痕治癒」と呼びます。
欠損部分をぴったりと縫い合わせて閉じる「直接縫縮」によって治癒します。
縫合部に生じるミクロン単位の隙間は肉芽で埋められ、自然に治っていきます。
<レーザーの場合>
欠損を埋めるのは瘢痕組織のため、テカテカした質感になったり、
欠損が大きい場合は凹んだり、治癒に時間がかかることで逆に盛り上がることもあります。
これを「肥厚性瘢痕」と呼びます。
<手術の場合>
正常な皮膚を縫い寄せることで欠損を閉じるため、
質感は自然で凹みも残りにくいのが特徴です。
これはあくまで私個人の考えですが、
手術の方がレーザーより傷跡がきれいに仕上がりやすいのは、
治癒の過程で生じる瘢痕の量が圧倒的に少ないことに根拠があります。
レーザーは二次治癒であり、さらに熱ダメージが加わるためダウンタイムが長くなります。大きさにもよりますが、顔では通常7〜21日程度かかります。
一方、手術は5~7日後の抜糸翌日からメイクも可能で、ダウンタイムは半分程度です。
医師でも誤解している人が多いのですが
「手術は傷が深いのでダウンタイムが長くなる」
}というのはまったくの間違いです。
レーザーと違い、キズを一次治癒させる手術では、
欠損の深さとダウンタイムはまったくの無関係だからです。
ホクロ除去には、レーザーやメス以外にも
電気メスやトレパン(円形の刃物でくり抜く方法)があります。
治り方はどちらもレーザーと同じ二次治癒(実はトレパンでは一次治癒も可能ですが、多くの医師は2次治癒させる方、つまり糸で縫わずに瘢痕治癒を待つを選択します)なので、傷跡は瘢痕組織で埋められダウンタイムが長めです。
トレパンの場合は、刃物なので熱ダメージが加わらない分、有利です。
しかし欠損はホクロの大きさではなく、
パンチの規格直径によって決まるので欠損がホクロより常に一回り大きくなり、その分ダウンタイムも長くなります。
このように、メスによる切除と、それ以外(レーザー、電気メス、トレパン)ではキズの状態、治癒の仕方が異なります。
治療法に応じた最適な術後ケアを行うことで、最良の結果が得られます。
3.ホクロ除去後ケアの3大原則
ここからが、いよいよ本題です。

速やかに美しく治癒させるには、どんなケアをすれば良いのでしょうか?
もちろん、治療を担当した主治医の指示が最優先です。
しかし大切な基本原則はどのようなキズであっても同じ、
それは
「清潔・湿潤そして安静」
です。詳しく説明していきます。
1. 清潔にする
誤解している方が非常に多いのですが、消毒液ではキズは清潔にはなりません。
むしろ細胞を傷つけてしまい、治りを遅らせたり、かぶれの原因になることがあります。
キズをきれいに治したいなら、固定観念は捨てて消毒はやめましょう。
繰り返しますが、消毒液ではキズは清潔にはならないのです。

清潔を保つうえで一番大切なのは「水(ぬるま湯)で洗うこと」です。
心理的に抵抗を感じる方も少なくありませんが、これが最も確実な方法です。
「お湯の中にバイ菌がいる」と思われがちですが、それは誤解です。バイ菌はいません。
一方で、私たちの肌には常在菌と呼ばれる細菌が常に存在しています。
化膿菌である黄色ブドウ球菌や表皮ブドウ球菌もいるのです。
特にキズの周辺ではそれらの菌が増えている状態です。
この“増えすぎた菌”を物理的に洗い流すことこそ、最も確実に清潔に保つ方法なのです。
具体的に説明します。
手術当日または翌日からは、
石鹸と温かいお湯でキズをやさしく洗うのが最も良い方法です。
まず、温かいシャワーでキズを軽くすすぎます。
このとき、こすらないよう注意してください。
手術当日は少ししみることがありますが、
2日目以降はほとんど感じなくなります。
また、先ほどもご説明した通り、ホクロを手術で取った場合、
縫い寄せた部分にはミクロン単位のごく小さな隙間が存在します。
手術後にはわずかな出血があり、その血が縫合部の小さな隙間に入り込むと、
その分だけ瘢痕組織が増えてしまうことがあります。
しかし、手術当日からキズを洗えば血の塊を洗い流すことができます。
代わりに隙間が組織液で満たされることで、よりきれいな治癒につながるのです。

軽くすすいだ後は、泡立てた石鹸で傷口をやさしく包み込みます。
これによって、こびり付いた血の塊や古い軟膏が緩み、浮き上がってきます。
石鹸はご自宅にある普通のボディソープで十分です。
薬用石鹸を使う必要はまったくありません。
最後に、再び温かいお湯でやさしく洗い流しましょう。
ただし、説明を受けても「大事にしすぎて洗えない」方が多く、
結果として血の塊や軟膏が固まり、不潔な状態になってしまうケースをよく見かけます。
毎日きちんと洗って、清潔を保つことが大切です。
なお余談ですが、化膿のリスクと季節は関係ありません。

夏は気温が高く、バイ菌が増えるからホクロ除去は化膿しやすい。このように思っている方が多いのですが、これは全くの誤解です。驚くことに、実際にそう説明している医師もいるほどです。
しかし、私はこれまでにあらゆる季節で何万例もの手術を行ってきましたが、
感染のリスクに季節による差は一切ないと断言できます。
2. 湿潤環境を保つ
傷を乾燥させると早く治るというのも誤解です。
早くキレイに治すためには適度な潤いを保つ「湿潤療法」が非常に重要です。
なぜかというと、瘢痕組織が欠損を埋めたり、
そこに速やかに上皮が伸びて覆っていくためには「湿潤環境」が必要だからです。
キズを乾燥させてしまうと、細胞の移動が妨げられ、治りが著しく遅くなります。
その結果、傷跡も汚くなってしまいます。
特にレーザー治療後の傷は、移動しなければならない細胞の量も距離も大きいため、
湿潤環境を保つことがより重要になります。
湿潤環境を保つため、ホクロ除去直後にキズには軟膏が塗られ、
術後に自宅で使用する軟膏も処方されます。
レーザーでの除去の場合は、熱による火傷状態になっているため、
ステロイド系の軟膏が使われることが多いです。
一方、手術での除去では、ゲンタマイシンなど抗生物質入りの軟膏がよく用いられます。
しかし実際には、抗生物質はオマケであり、
湿潤環境を保つ役割は基剤のワセリンが主体となります。
軟膏の代わりにキズパワーパッドなどの
ハイドロコロイド被覆材で傷口を覆うことも湿潤環境の維持に役立ちます。
ホクロ除去は清潔な環境で行われるため、
手術直後に覆ってしまえば、ダウンタイム中も良好な治癒環境を保つことができます。
ただし、手術のように縫合糸でキズが閉じられている場合は、被覆材を使ってはいけません。
ハイドロコロイドなどの被覆材は縫合糸に絡みつき、
剥がすときに糸ごと引きはがしてしまうことがあります。
その結果、ムカデの足のように不自然な傷跡が残ってしまいます。
縫合した創には、キズパワーパッドなどの被覆材を絶対に貼らないと覚えておきましょう。
3. 安静にする
キズをキレイに速く治癒させるためには安静も大切です。
安静とは、じっとして動かないという事ではなく、
キズに負担を掛けないということです。
私のクリニックでは、ホクロ除去後3日間は
運動・飲酒・熱いお風呂を控えていただいています。
これらを行うと血圧が上がり、痛みや出血の原因になるためです。
ホクロ除去では、多少の出血を伴うことがあります。
特に、メスで切り取る手術の場合、術後48時間は再出血のリスクがあります。
目のまわりや口周りなど、皮膚がよく動く部位では再出血のリスクが高まります。
手術中にしっかり止血を行うため、大きなトラブルになることはありません。
しかし、術後に再出血すると数日間、皮膚が紫色や黄色に変色することがあります。
また、わずかではありますが、皮下血腫が瘢痕化する可能性もあるため、
できるだけ再出血は避けたいものです。
ホクロ除去後にロキソニンなど消炎鎮痛剤が処方されることがあります。
主に痛み対策としてですが、それと共に過剰な浮腫、即ちむくみを抑える効果があります。
手術では縫合糸でキズを縫い合わせますが、
鎮痛剤が腫れをコントロールして、糸のくい込みを防いでキレイに治るのを助けます。
そのため痛みがなかったとしても、鎮痛剤の服用をお勧めします。
また、手術の場合、キズをこすると縫合糸が緩んだり外れたりすることがあります。
そのため、キズには触れすぎないよう注意してください。
レーザーの場合、傷にカサブタができることがあります。
カサブタの下では新しい皮膚が伸びてきて、キズが完全に覆われると自然に剥がれます。
無理に剥がすと治癒が遅れ、傷跡が盛り上がったり、色素沈着のリスクが高まるため、
カサブタは自然に取れるまで大切に保護してください。
また、ホクロ除去後のメイクも避けるべきです。
ダウンタイム中は、キズやその周辺にアルコール入り化粧水、
スクラブ、ファンデーション、マスカラなどを使用しないでください。
薬剤や摩擦の刺激が治りを妨げ、化粧品の顔料がキズに入り込むと、
タトゥーのように残る可能性があります。
さらに、治療部位近くのマッサージも控えましょう。
血腫の発生リスクが高まるほか、キズに過剰な負担がかかるためです。
4.終わりに
今回は、ホクロ除去後のケアについて解説しました。
この記事を参考に、正しいケアを行うことで、美しい傷跡に仕上げることができます。
なお、本記事では一般的なホクロ除去を前提に説明しています。
実際のケアについては、必ず担当医師の指示に従ってください。
次回以降もほくろの誤解除去の誤解をシリーズで取り上げていきますので、
どうぞ次回の更新を楽しみにお待ちください。
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- プロネイリスト
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>
検証!皮膚癌でよくある5つの誤解【ほくろ除去の誤解シリーズ2】
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
さて、ほくろ除去の誤解シリーズ第2回となる今回は、
“ほくろと皮膚癌の見分け方”についてお話していこうと思います。
※前回の記事はこちら
ネット上には、ほくろのセルフチェックに関する情報が溢れています。
でも、はたしてそれって、本当に信頼できるのでしょうか?
不安を煽るような情報や、
意図せずとも大きな誤解を招いてしまう情報が数多く存在しています。
また、情報を発信する側が誤解したまま伝えているケースも少なくありません。
今回は、そんな“誤解だらけ”の皮膚癌の見分け方について、
一緒に検証しながら、正しい知識に近づいていけたらと思います。
記事の後半には、私自身が診察の中で皮膚癌を疑う際に
注目しているポイントについてもお話しします。
ぜひ最後までご覧いただき、ご家族やご友人とも共有していただけたら嬉しいです。
1.検証!皮膚癌でよくある5つの誤解
1-1.「大人になってから出てくるほくろは癌!」は誤解
1-2.「急に大きくなるほくろ、飛び出しているほくろは癌」は一部事実だが誤解が多い
1-3.「足の裏のほくろは癌!」は大きな誤解
1-4.「爪の黒い線は癌!」も誤解が多い
1-5.「ABCDE ルールで癌が見つかる!」は部分的に正しいが大きな誤解がある
2.医師が皮膚癌を疑うサインとは
3.まとめ:皆さんに伝えたい大切なこと
1.検証!皮膚癌でよくある5つの誤解
ネット上でよく見かける悪性のほくろの特徴には、次のようなものがあります。

どれも有名ですから、一度は耳にされたことがあるのではないでしょうか。
中には「そうなんだ!」と信じていらっしゃる方も多いかもしれませんね。
しかし、実はこれらの情報は「完全なウソ」とまでは言えないものの、
誤解を招く内容が多く、医師の立場から見ると、ほとんど参考にならないのが実情です。
「テレビやYouTubeで有名な先生だって言っているのに、なぜ誤解だらけって言えるの?」
そう思われる方もいらっしゃるでしょう。では、なぜそのような誤解が生まれてしまうのか。
その理由を、これから一緒に検証していきましょう。
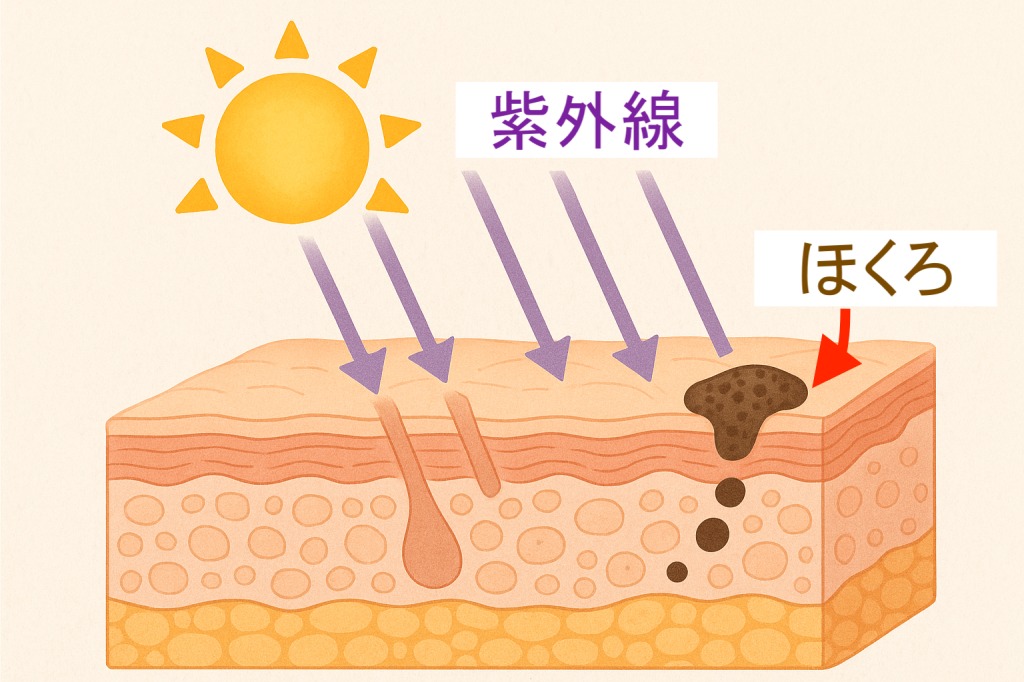
1-1.「大人になってから出てくるほくろは癌!」は誤解
これは、患者さんから特によくいただく質問のひとつです。
確かに、こうした情報はさまざまなところで見かけますし、
医師でない方が信じてしまうのも無理はありません。
ですが、これは明らかな誤解です。

実は、赤ちゃんの約99%は、生まれたときにほくろがひとつもありません。
3歳頃から少しずつ現れはじめ、20代をピークに増えていきます。
そして、大人になってから新しいほくろが出てくるのも、まったく普通のことです。
高齢でほくろがまったくないという方は、特殊な遺伝的体質を除けば、まずいません。

なぜなら、ほくろの発生には、『メラノサイト』という色素細胞の増殖が関係しており、
その背景には遺伝的な要因に加え、紫外線の影響があるとされています。
長年、紫外線を浴びることで肌が刺激を受け、新しいほくろができてくるわけです。
つまり、加齢とともにほくろが増えるのは、ごく自然な生理現象と言えます。
こうした誤解が広がってしまう背景には、皮膚癌が主に成人以降に発症すること、
そしてその初期症状が「ほくろのように見える」ことがある、という事実があります。

「成人後に新しく現れた皮膚の変化に注意を払うこと」は確かに大切です。
しかし、そこから「大人になってから出てくるほくろは癌」と結論づけてしまうのは、
やや飛躍があり、誤解と言えるでしょう。
1-2.「急に大きくなるほくろ、飛び出しているほくろは癌」は一部事実だが誤解が多い
これも、よくあるご相談のひとつです。
「以前からあったほくろが、最近になって急に大きくなってきた。
癌ではないかと心配です」といったお悩みです。
もちろん、癌の可能性がまったくないとは言い切れません。
しかし、このケースにも多くの誤解が含まれているのが実情です。
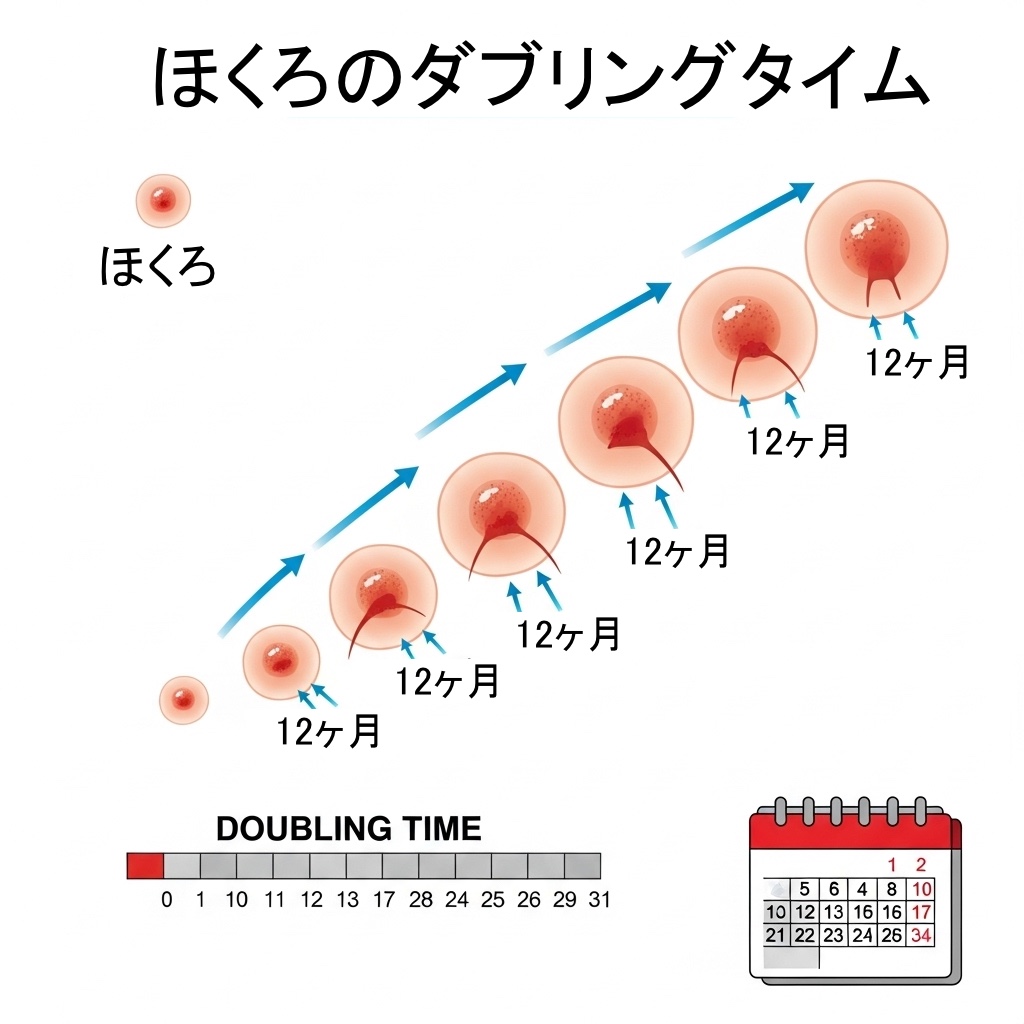
確かに、皮膚癌の悪性度を評価するうえで
「ダブリングタイム(倍加時間)」という指標があります。
これは病変の大きさが2倍になるまでにかかる時間のことで、
この時間が短いほど悪性度が高いとされます。
悪性黒色腫(メラノーマ)では、
3ヶ月で大きさが倍になるとも言われています。
しかし、皆さんが気にされている「急に大きくなったほくろ」はどうでしょうか?
急に大きくなったと言っても、数年前の記憶や写真と比べて目立ってきた
という程度ではないでしょうか。
一般的なほくろのダブリングタイムは
数年から10年以上と言われており、その程度の成長であれば実は自然なことなのです。
メラノーマほどではないにしても、他の皮膚癌もダブリングタイムは
ほくろより短い傾向があります。
ほくろが大きくなるからといって、過度に深刻に考える必要はありませんが、
そうした病変の変化に注意を払うことは非常に大切です。
私がおすすめするのは、
「月に1回、病変に定規を当ててスマホで撮影し、記録を残す」ことです。
感覚的な判断ではなく、数字で記録をすることで、
不安に思っている事実を客観的に見直せますし、
医師に相談する際も説明がしやすくなります。
次に、「飛び出してくるほくろは癌」という誤解についてお話しします。

「ほくろが盛り上がってきたので、癌ではないか」と心配して受診される方も多いです。
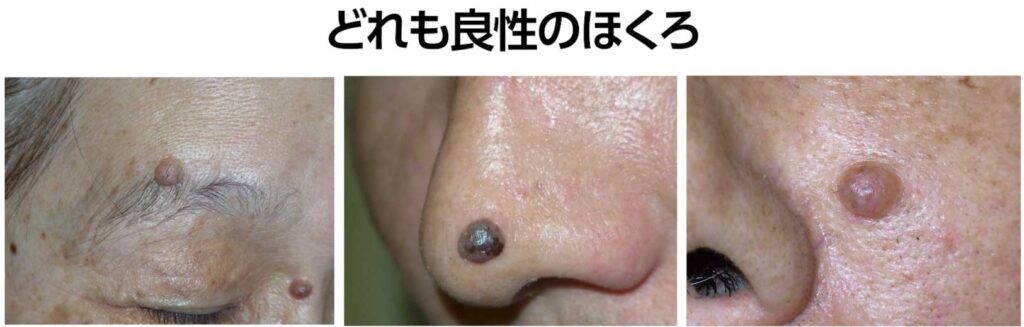
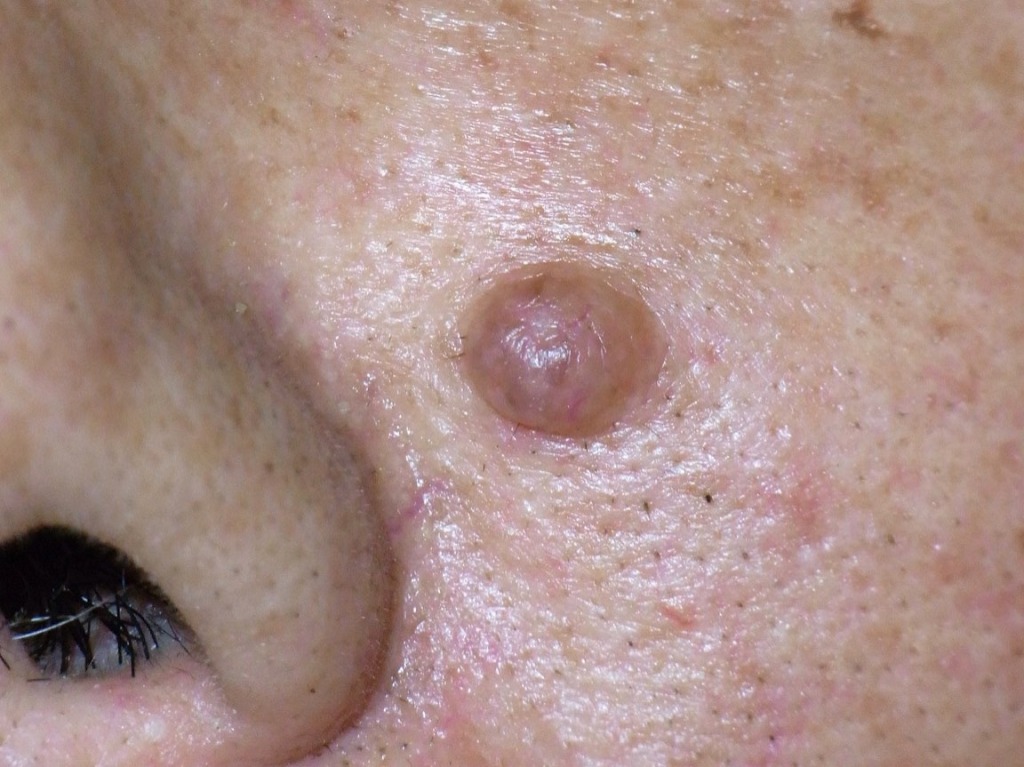
しかし、顔に多く見られる「ミーシャ型母斑」というタイプのほくろは、
年齢とともに半球状に盛り上がってくることがよくあります。
さらに色が薄くなったり、柔らかくぶよぶよとした感触になることもあります。
こうした変化が、患者さんの不安を招いてしまうのです。

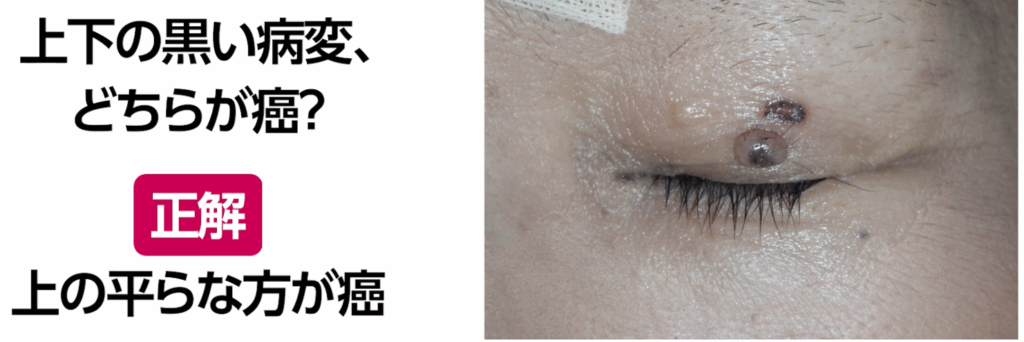
確かに盛り上がるタイプの皮膚癌はあります。
しかし実は皮膚癌の多くは平らで、潰瘍(かいよう)と言って
むしろ凹んでいることさえあるのです。
私たち医師は、ほくろが飛び出していることを理由に、
悪性を疑うことはありません。
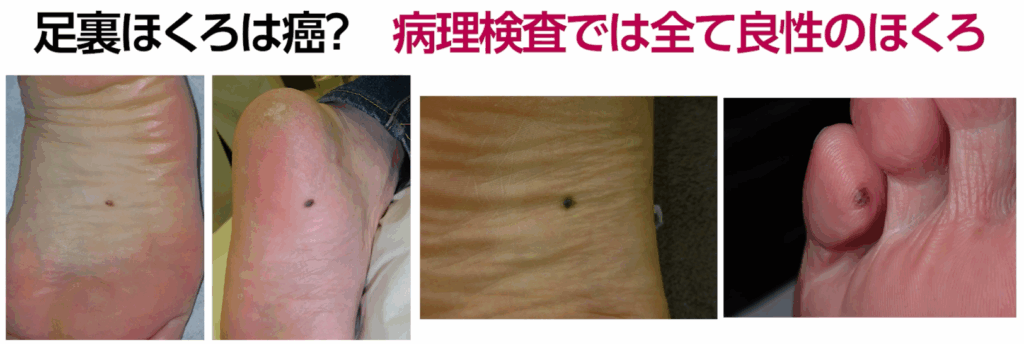
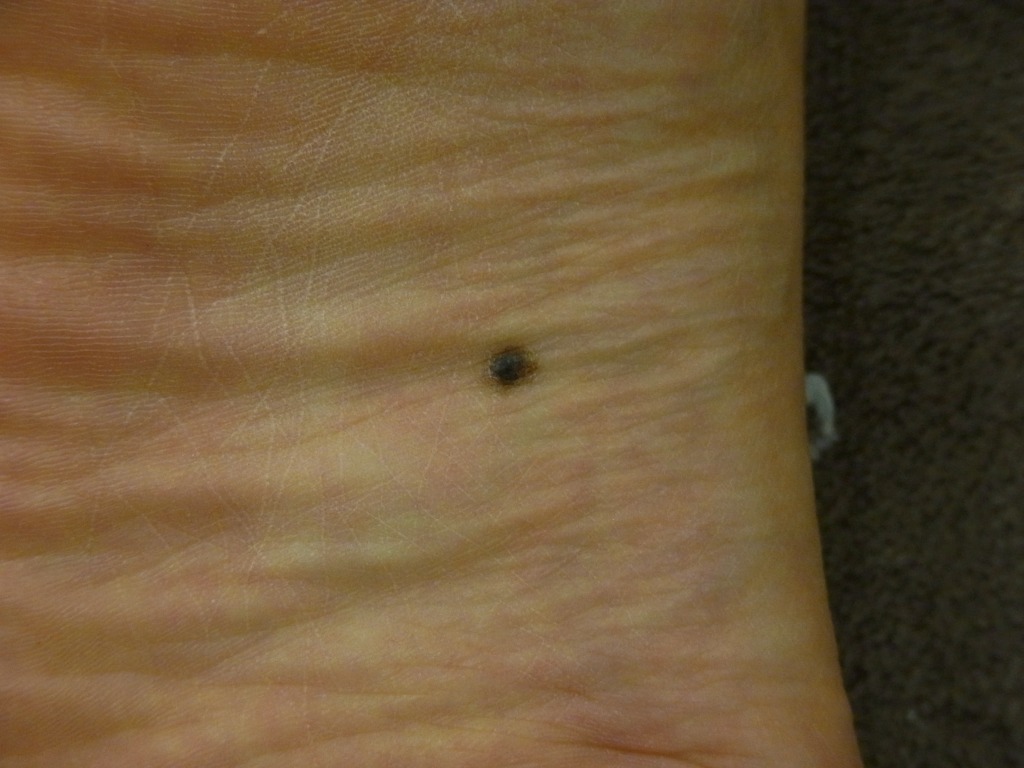
1-3.「足の裏のほくろは癌!」は大きな誤解
これもまた、多くの方が抱いている誤解のひとつです。
足の裏にほくろを見つけて慌てて受診される患者さんが、
月に一人は必ずいらっしゃいます。
足の裏は荷重や摩擦の影響でほくろが変形し、
いびつな形になりやすいため、心配になる気持ちはよく理解できます。
さらに、ネットで調べると「足の裏のほくろはメラノーマが多い」といった情報が
多く見られるため、不安になるのも無理はありません。
確かに、「メラノーマは白人では顔や背中に多いが、日本人では手足、特に足の裏に多い」というのは事実です。
しかし、それと「足の裏のほくろは癌である」あるいは
「足の裏のほくろがメラノーマになりやすい」というのは、まったく意味が異なります。
そもそも、日本人におけるメラノーマ(悪性黒色腫)は、希少癌の一つです。
希少癌の定義は「10万人に年間6人未満」ですが、
メラノーマはその中でもさらに少なく、1~2人程度です。
つまり、日本では滅多に見られない病気と言えます。
一方、オーストラリアではメラノーマの発生率が日本の30倍以上で、
乳がんと同程度の頻度で発症します。よくある病気の一つと言えるでしょう。
皆さんの周りでも乳がんや大腸がんの患者さんは珍しくないかもしれませんが、
メラノーマの患者さんはほとんどいないのではないでしょうか?
それも当然で、大腸がんはメラノーマの100倍も多く発症しています。
私自身、医師として30年以上の経験の中で、
患者さんのご希望に応じて足の裏のほくろを数え切れないほど除去し、検査してきました。
テレビなどで取り上げられると、翌週には検査希望の患者さんが増えます。
しかし、それらが悪性黒色腫であったことは、一度もありません。
ただし、メラノーマは悪性度が高いため、少ないからといって油断はできません。
足の裏のほくろの形や色、大きさ、変化には注意を払うべきです。
しかし、「癌になりやすい」という直接的な関係はありません。
また、かかとなどの荷重部分にできるほくろは、傷が魚の目になって痛むこともあります。
メラノーマが心配な場合は、安易に除去せず、まずは皮膚科で相談し、
拡大鏡を使った「ダーモスコピー検査」を受けることをおすすめします。
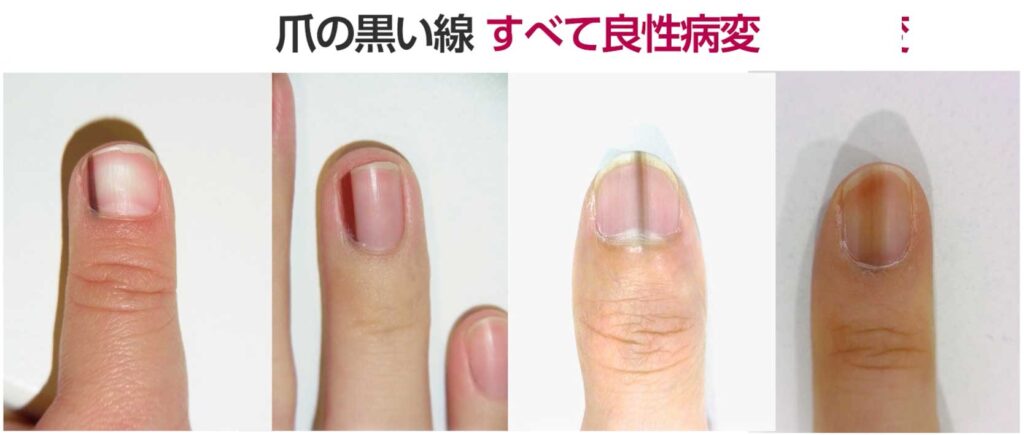
1-4.「爪の黒い線は癌!」も誤解が多い
足の裏のほくろに比べれば少ないのですが、
爪に現れる黒い筋も癌だと誤解されやすい変化です。

ネットで『爪の黒い筋』と検索すると、メラノーマだと読めるタイトルがずらりと並び、
患者さんはさぞ不安になるだろうと思います。
しかし、これもメラノーマ悪性黒色腫である可能性は極めて低く、
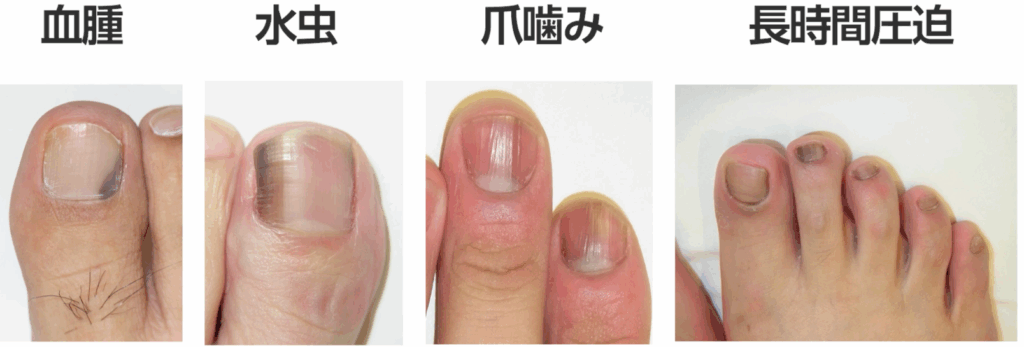
ほとんどが良性の爪甲黒色線条です。

爪の下の血豆や爪水虫、長年の爪かみが原因で、似たような変化が現れることもあります。
また、複数の指に同様の症状が出る場合は、抗がん剤の副作用や、
日常的にハイヒールを履くなどの慢性的な圧迫が原因であることが多いです。
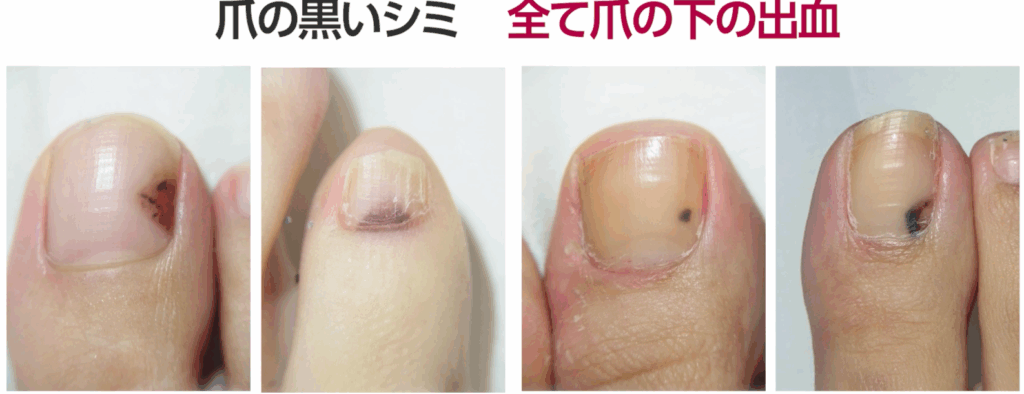
また、爪の中の黒い点も癌だと誤解されがちです。

「黒いものがずっと同じ場所にある」と訴える患者さんも多いです。
これはほとんどの場合、爪の下に溜まった血液(血腫)によるものです。
ぶつけた覚えがないため、血液ではないと思う方もいらっしゃいますが、
経験上、多くはハイヒールなどの靴による圧迫が原因で、
患者さん自身は無理をしている認識がないことがほとんどです。
実際に、月に1回通院して経過を追うと、黒い点が手では約3ミリ、
足ではその半分ほど移動しているのが確認されます。
これは爪の成長に伴う色素の移動であり、良性の証拠です。
このような場合も、定規を当ててスマホで撮影し、経過を観察する方法をおすすめします。
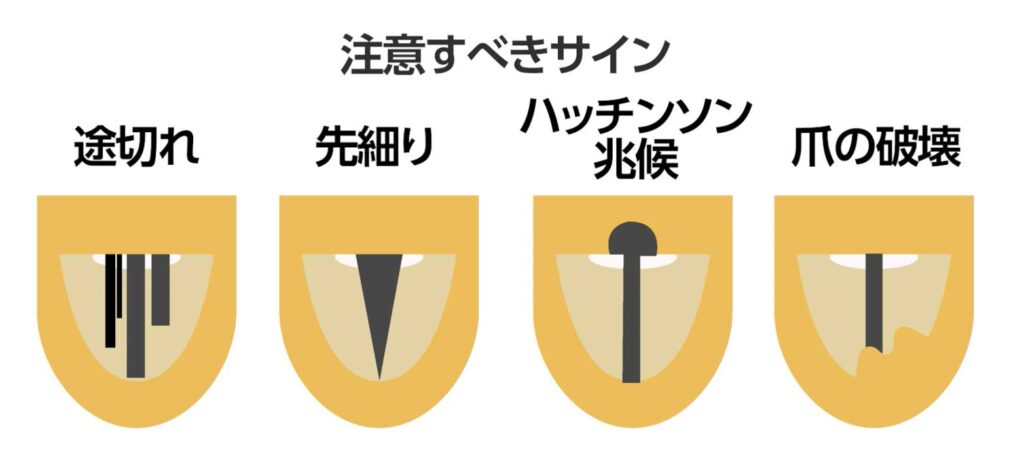
ただし、爪の黒い線にも注意すべき兆候があります。

先細りや途切れなど、太さや色が不均一な場合や、
爪の根元の皮膚に色素が染み出すように広がっている(ハッチンソン徴候)、
あるいは爪がボロボロに破壊されている場合は注意が必要です。
このような症状がある場合は、悪性黒色腫(メラノーマ)を疑い、
すぐに皮膚科や形成外科で相談してください。
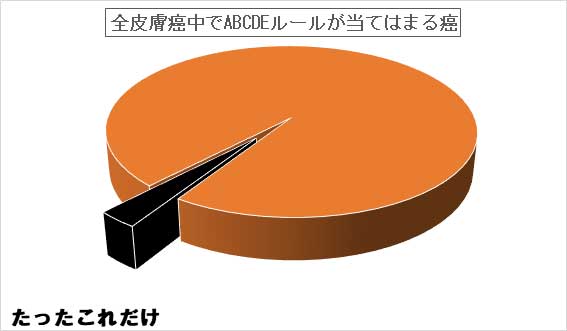
1-5.「ABCDE ルールで癌が見つかる!」は部分的に正しいが大きな誤解がある
癌を見つけるのに有名な『ABCDEルール』をご存じの方も多いでしょう。
私も日常診療でよく参考にしています。

多くの方が「これで皮膚癌が見つかる!」と思っているかもしれませんが、
残念ながらそれは大きな誤解です。
なぜなら、この方法ではほとんどの皮膚癌を見つけることができないからです。
では、どういうことでしょうか?
この「ABCDEルール」は、正確には「メラノーマのABCDEルール」なのです。
メラノーマは怖い病気として知られていますが、
日本人では非常に珍しい希少癌の一つです。
もともと日本人に少ない皮膚癌の中でも、
メラノーマはわずか数パーセントに過ぎません。
つまり、皮膚癌の95%以上はメラノーマ以外のものです。
ほとんどは、基底細胞癌や扁平上皮癌と呼ばれるもので、
これらにはABCDEルールは当てはまりません。
したがって、「ABCDEルールで癌が見つかる」というのは、
かなりの拡大解釈であり、むしろ誤解と言えるでしょう。
顔のほくろ除去で注意すべきポイント
では、私たち医師はどのような時に皮膚癌を疑うのでしょうか?
もちろん、先ほどのABCDEルールなど医学的な根拠に基づいていますが、
長く診療を続ける中で悪性腫瘍は、経験ある医師が「何かおかしい」と感じて
それがきっかけで発見されることも多くあるのです。
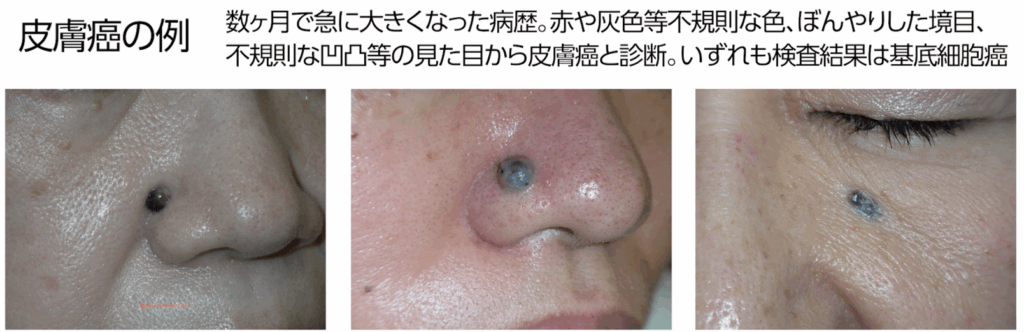
私達がおかしいと感じる所見には以下のようなものがあります。


充分な経験のない美容皮膚科医が、こうした変化に気づかずに
安易にほくろをレーザーで焼いたり、患者さん自身が皮膚を腐食させる薬剤を使ったり、
安全ピンでいじって取ろうとしたりすることがあります。
こうした行為は「治療前の介入」あるいは「修飾」と呼ばれ、非常に危険です。
なぜなら、これにより皮膚癌の悪性度が高まってしまうだけでなく、
見た目が変化することで正確な診断が難しくなり、
万が一、皮膚癌であった場合には発見が大幅に遅れることがあるからです。
最近では、専門医資格を持たない、または経験の浅い美容皮膚科医も増えており、今後このようなケースが増加するのではないかと懸念しています。
まとめ:皆さんに伝えたい大切なこと
ネット上に流布しているさまざまなセルフチェックは、
「それが癌である場合もある」という程度の話であり、
むしろ「それは非常にまれで、例外的なケースである」
ということがお分かりいただけたと思います。
言い換えれば、患者さん自身が行うセルフチェックは誤解が多いということです。
ネットで自分に当てはまりそうな情報を集めて不安な夜を過ごしても、
決して良い方向には進みません。
皮膚科や形成外科の専門医に相談することこそが、
早期発見や不安の解消につながる、最も確実な方法です。
今回の記事が、皆さんの不安解消と正しい知識の習得に役立てば幸いです。
次回以降もほくろの誤解除去の誤解をシリーズで取り上げていきますので、どうぞ次回の更新を楽しみにお待ちください。
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- プロネイリスト
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>
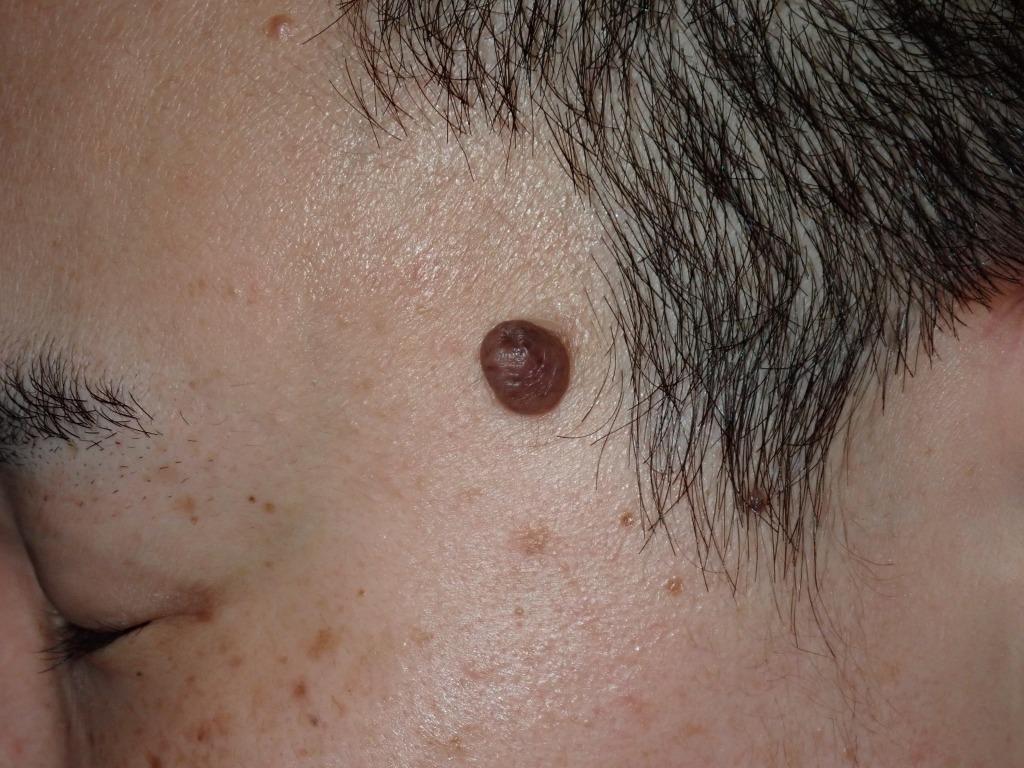
ほくろ除去で危ない部位はココ!【ほくろ除去よくある誤解シリーズ1】
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
さて、今回のテーマは皆さんにも身近なほくろです。
当院では、ほくろのご相談が非常に多く、
ほくろの手術をしない日はほとんどありません。

そうした日常診療で感じるのは、患者さんのほぼ全員が
「ほくろ除去に関してなんらかの誤解をされている」
ということです。たとえば
「ほくろは消せる」
「レーザーは痛みもなく、跡も残らない」
「悪性のほくろは盛り上がる」
といった誤解です。
私たちは治療の前に、こうした誤解が解けるまで時間をかけて
丁寧に説明するように心がけています。
しかし、そうした誤解は非常に種類が多く、内容も多岐に渡ります。
そこで「ほくろ除去に関するよくある誤解と注意すべき点」を
シリーズでお伝えしていくことにしました。
今回は、第1回として、ほくろ除去で気をつけたい「部位」についてお話しします。
ほくろは体のどこにでもできますが「どの場所でも同じ」と考えていませんか?
じつはこれが最初の誤解です。
ほくろには、リスクが高く慎重に考えなければならない場所、
傷跡を残しやすい場所そして決して除去してはいけない場所があるんです。
これを知らずに手術を受けると、本当に後悔してしまうかもしれません。
ぜひ最後までご覧いただき、お友達やご家族とも共有していただけると嬉しく思います。
首から上のほくろの特徴
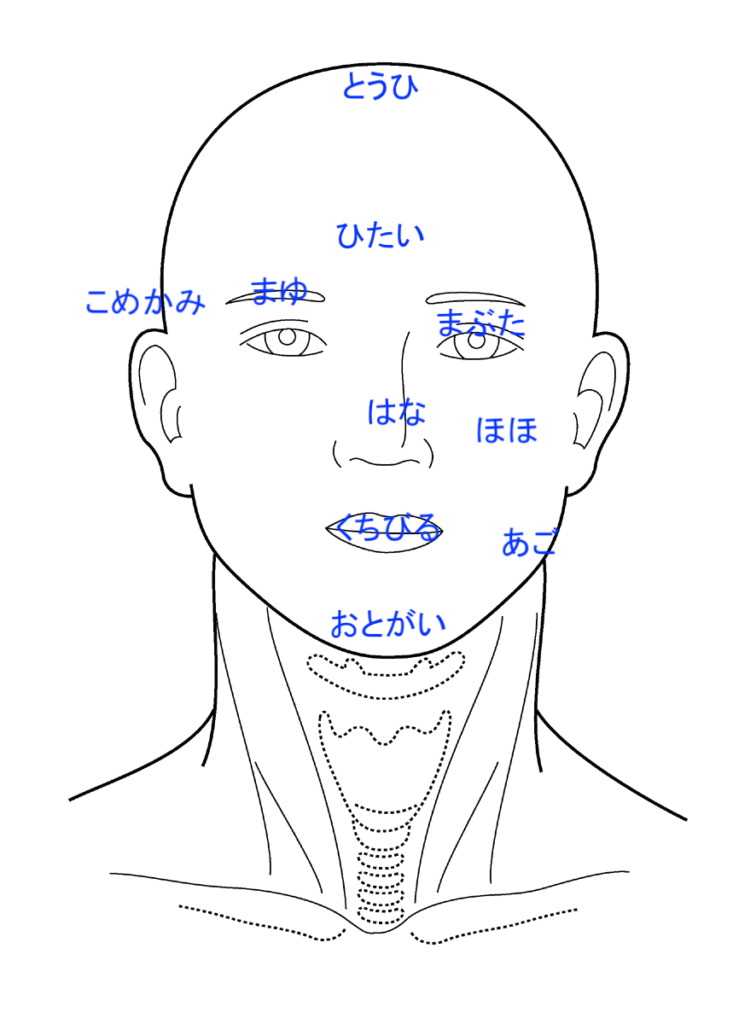
顔のほくろ除去で注意すべきポイント
ほくろ除去:鎖骨から下の部位(肩から恥骨部まで)
ほくろ除去:鎖骨から下の部位(腰から足裏まで)
まとめ
首から上のほくろの特徴
じつはほくろは首から上と下とでは、その特徴や除去の注意点が大きく異なります。
まず、首から上、主に顔のほくろについて説明します。

顔は衣服で覆われないため、紫外線の影響を受けやすく、ほくろができやすい部位です。
人目につきやすく、ほくろが気になりやすい場所でもありますよね。
そのため、当院で除去を希望されるほくろの90%以上が、顔に集中しています。

傷跡も目立ちやすいので、
当然「キレイに取ってほしい」という患者さんの要求レベルも高い部位です。
しかしじつは「顔のほくろは傷跡が目立ちやすい」というのも、ある種の誤解なんです。
顔は血流が非常に良い場所なので、適切に除去すれば傷跡はかなり目立たなくなります。
顔は、ほくろ除去の満足度が最も高い部位でもあるんです。
顔のほくろ除去で注意すべきポイント
顔には、まぶたや鼻などパーツごとに異なる特性があり、
それぞれ注意すべきポイントも変わってきます。
知識や経験が不十分なまま施術を行うと、傷跡が目立つだけでなく、
神経損傷や機能障害などの悲惨な合併症を起こすリスクもあるのです。

つまり、顔のほくろ除去は、施術する医師の技術や経験によって、
仕上がりに大きな差が出やすい部位だと言えます。
だからこそ、信頼できるクリニック選びがとても大切です。
では次に、よくご相談をいただく顔の部位ごとに、
ほくろ除去の注意点やリスクについて詳しく見ていきましょう。
【唇】
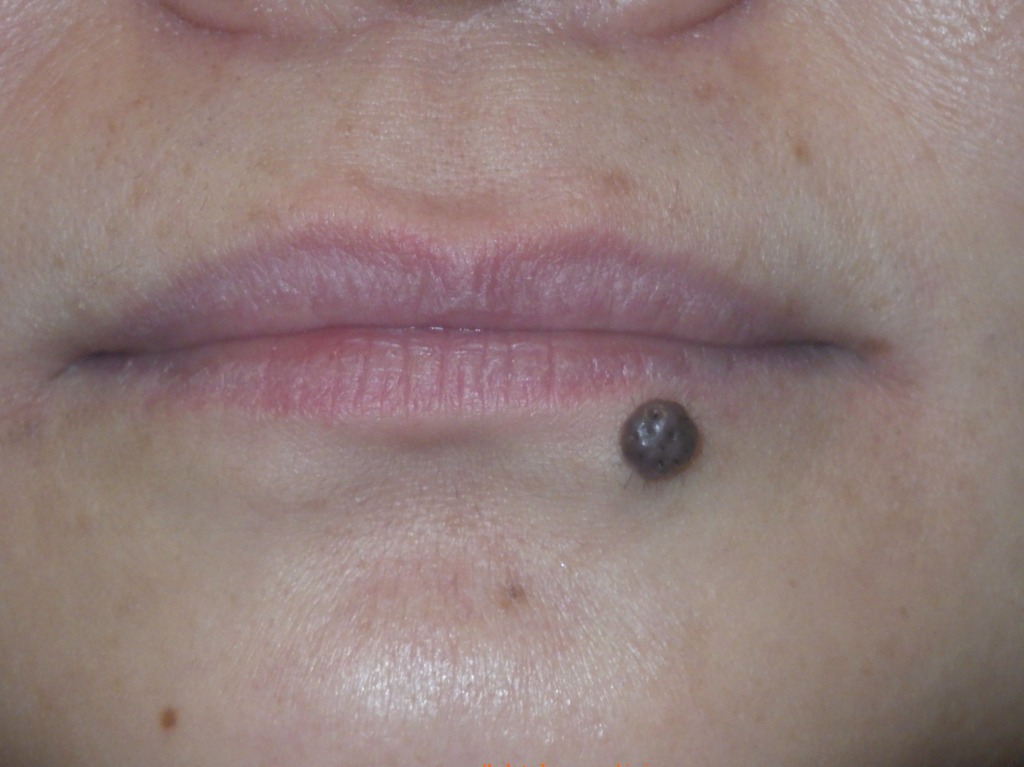
唇は狭い領域ですが、大きなほくろができることがよくあります。
専門的な話になりますが顔はまぶた、鼻などの各パーツは
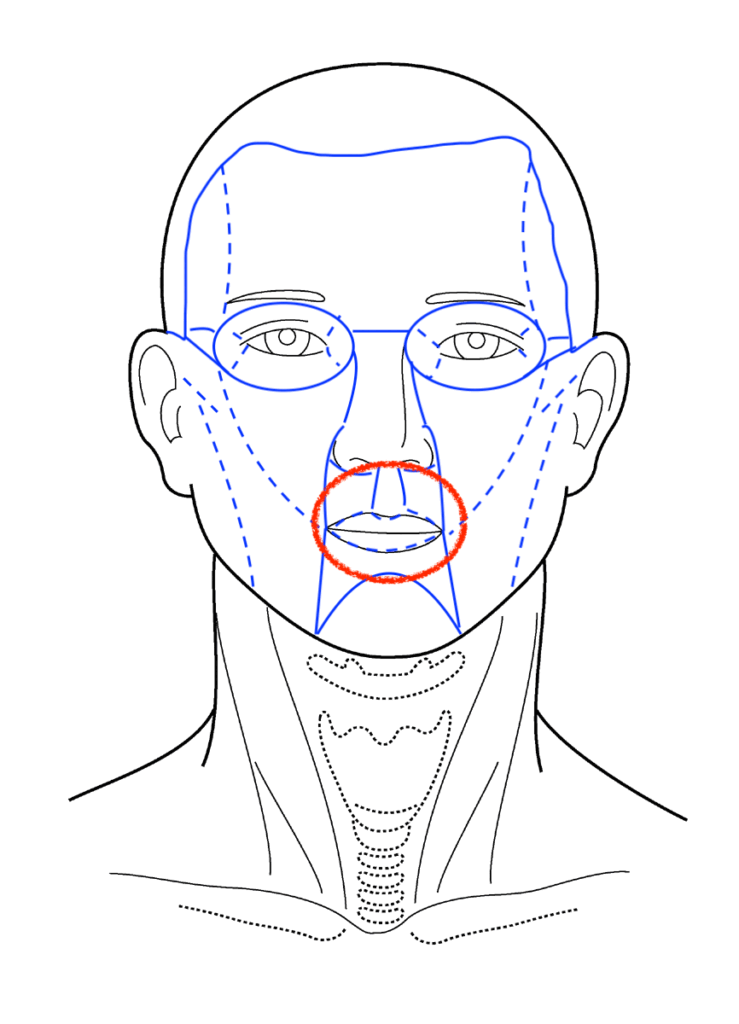
「エステティックユニット」という領域に区分されます。
 エステティックユニット ※青線で区切られたユニット(赤で囲った部分が口唇)
エステティックユニット ※青線で区切られたユニット(赤で囲った部分が口唇)きれいに仕上げるためには、「エステティックユニット」と呼ばれる
顔の自然な区切りをまたがないように傷をつけることがとても大切です。
唇は皮膚の伸びがよく、縫合には適していますが、ほくろ自体が大きいケースも多く、
どうしても傷がエステティックユニットを越えてしまいやすい部位です。
さらに、唇は顔の中でも特に目立つ場所なので、できるだけ傷を短く、
目立たなく仕上げる工夫が欠かせません。
実際、唇の大きなほくろはきれいに除去するのが特に難しく、
他のクリニックで治療を断られた方が、当院に相談に来られるケースも少なくありません。
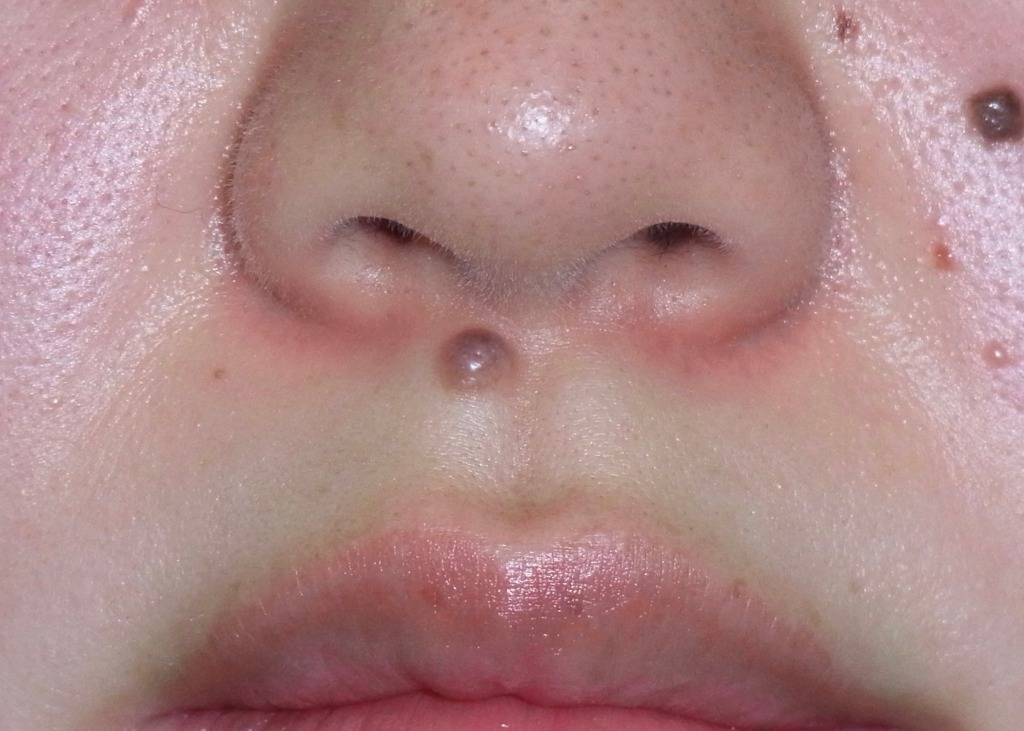
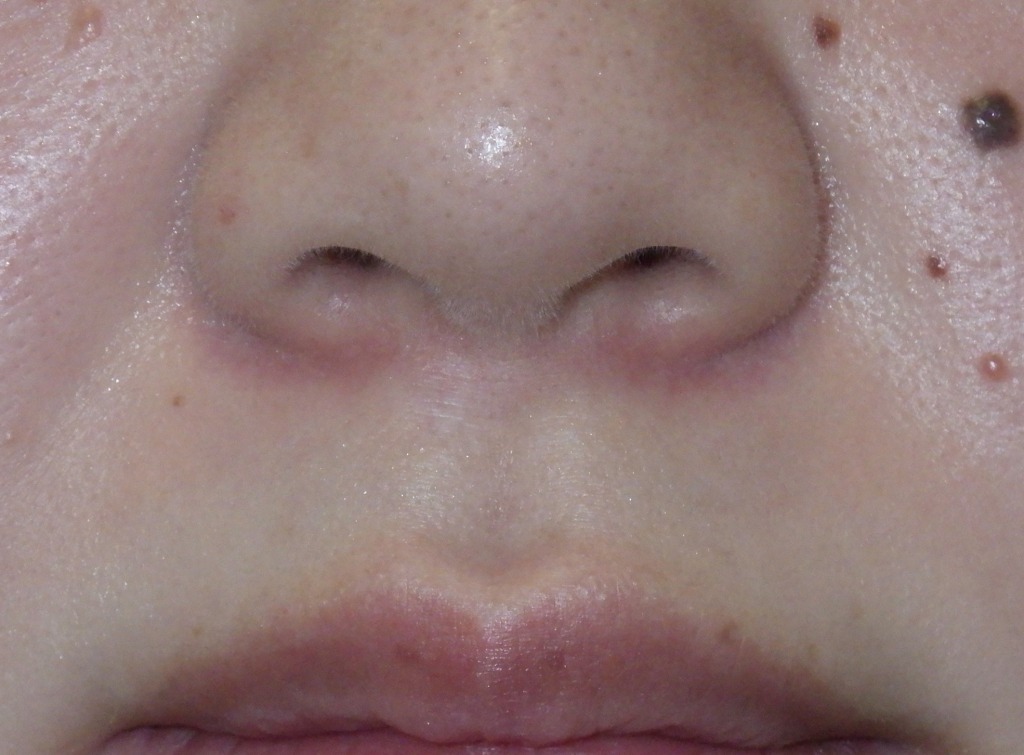
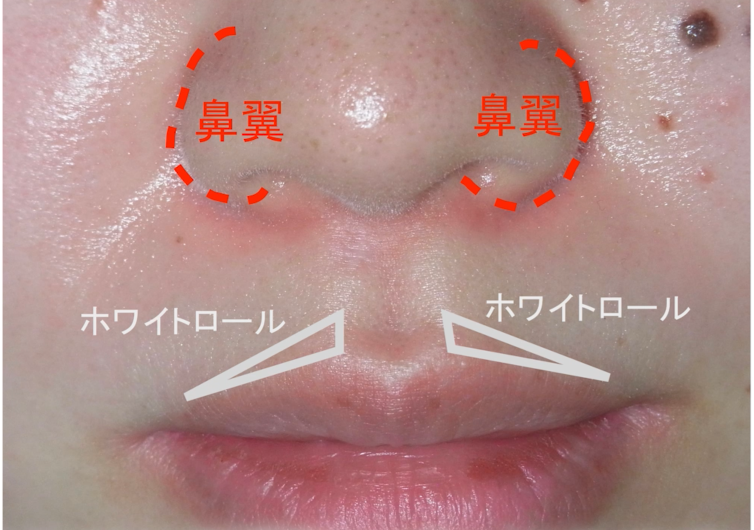
またまた専門的な話になりますが、当院では固定された鼻翼(びよく)や、
唇の赤い部との境にあるホワイトロールという皮膚の盛り上がりを利用することで
小さなキズで仕上げています。
唇は、術後に傷の端が盛り上がる「ドッグイヤー変形」と呼ばれる状態が残ったとしても、
時間とともに自然になじみ、あまり目立たなくなることが多い部位です。
ただし、唇ならではの注意点として、会話や食事などで大きく口を開けるたびに
傷に引っ張る力(緊張)がかかりやすい、という特徴があります。
このため、術後のケアや過ごし方にも少し工夫が必要です。
緊張により術後に徐々に傷の幅が広がってしまう可能性があるので、
皮下の処理をしっかりすることと、
術後1年くらいは大きな口を開けないようにすることが重要です。
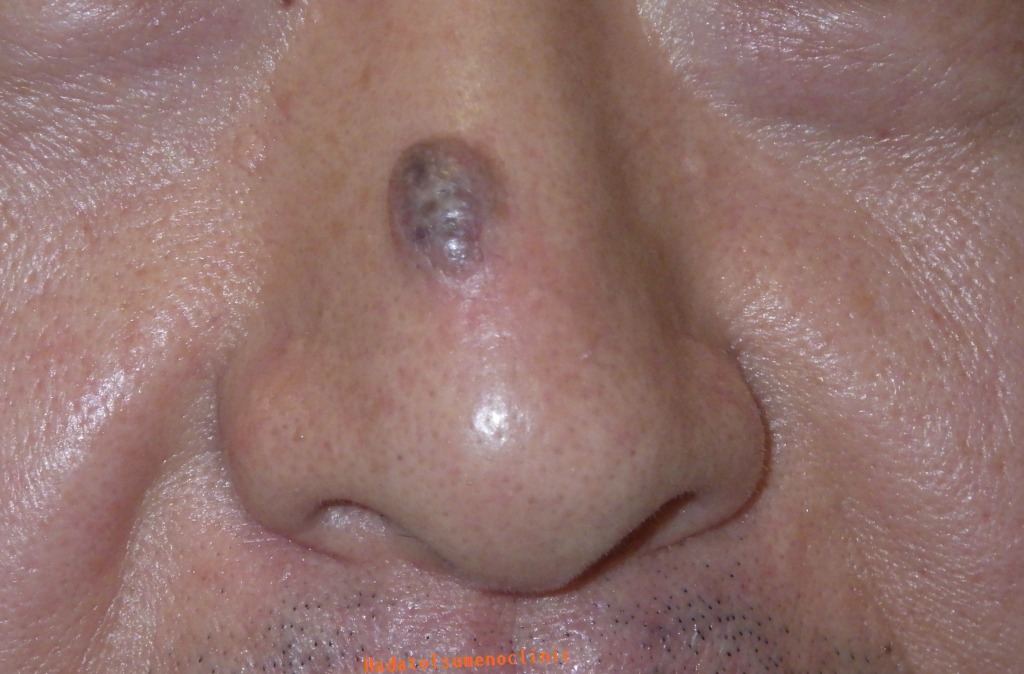
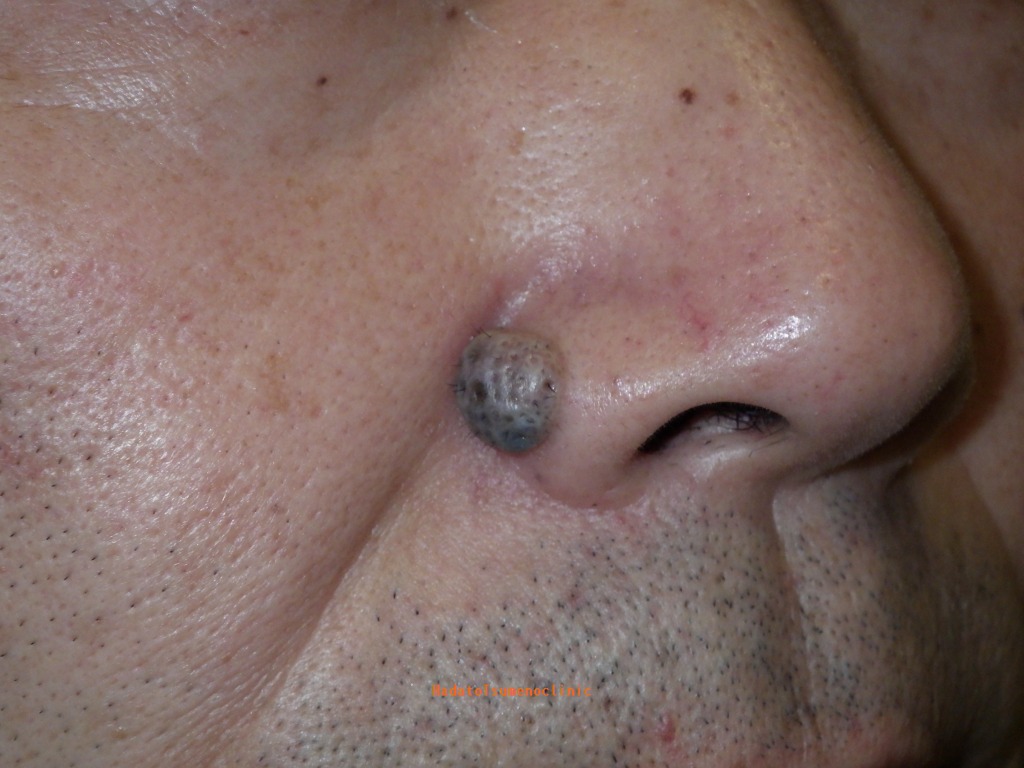
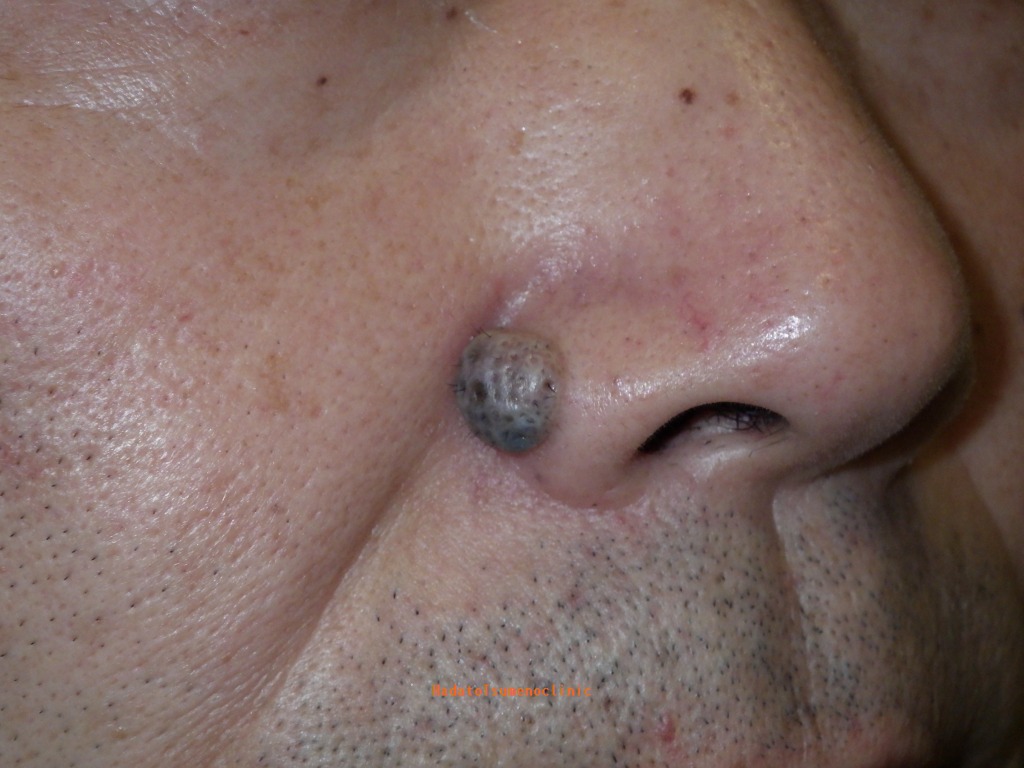
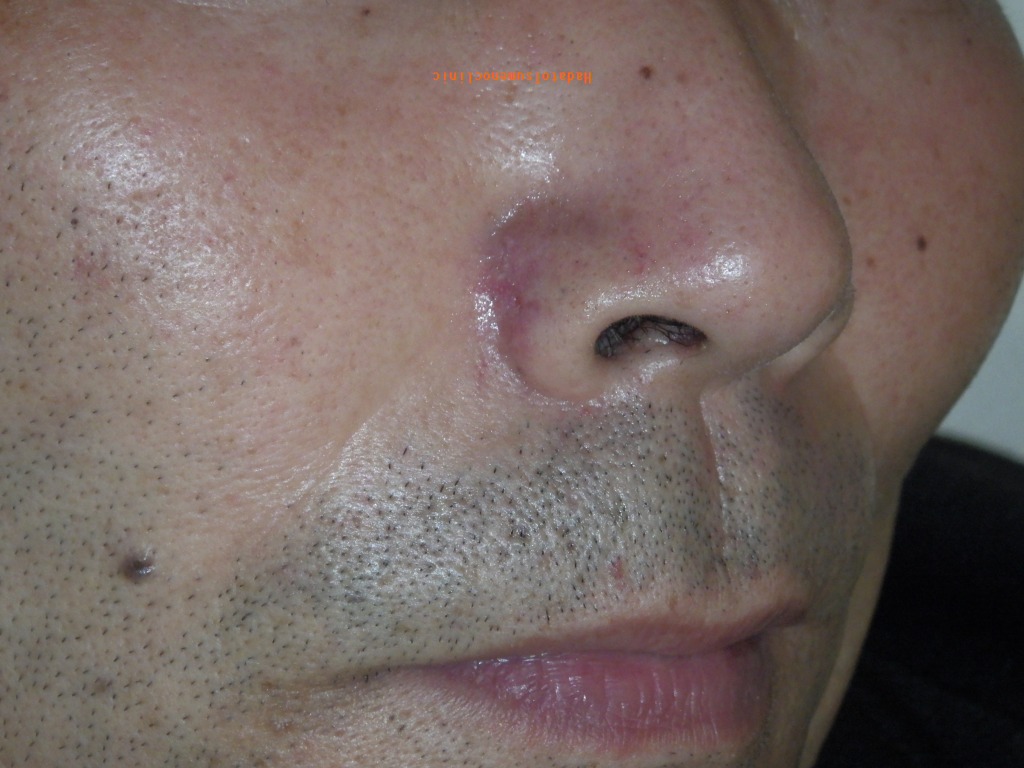
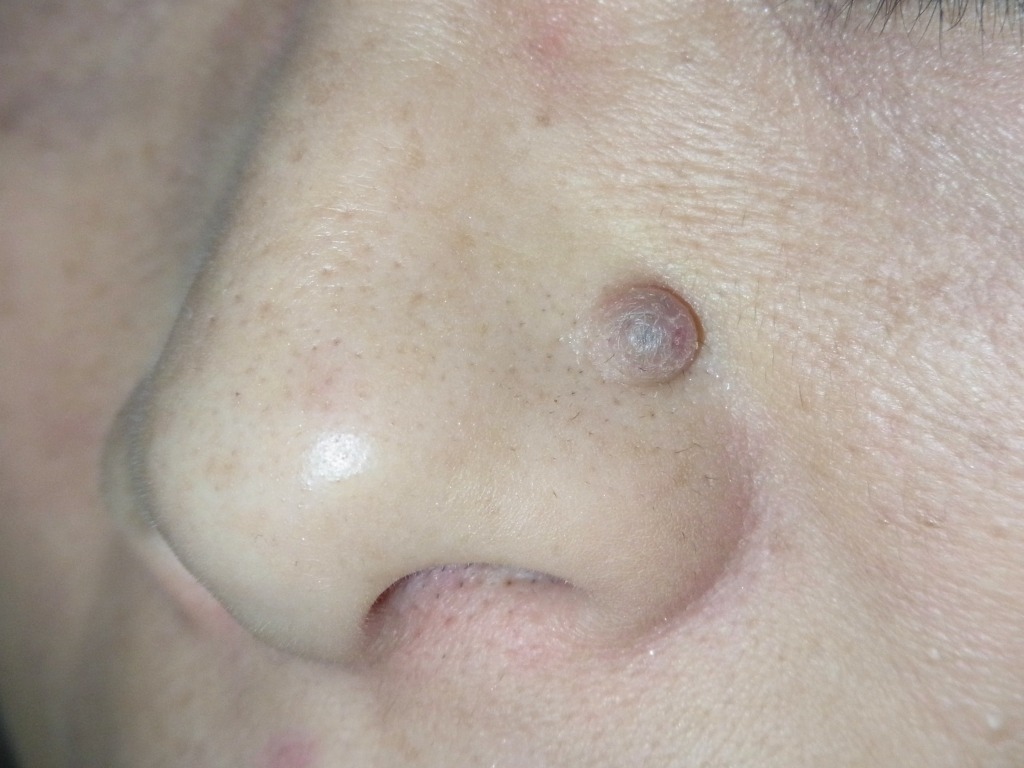
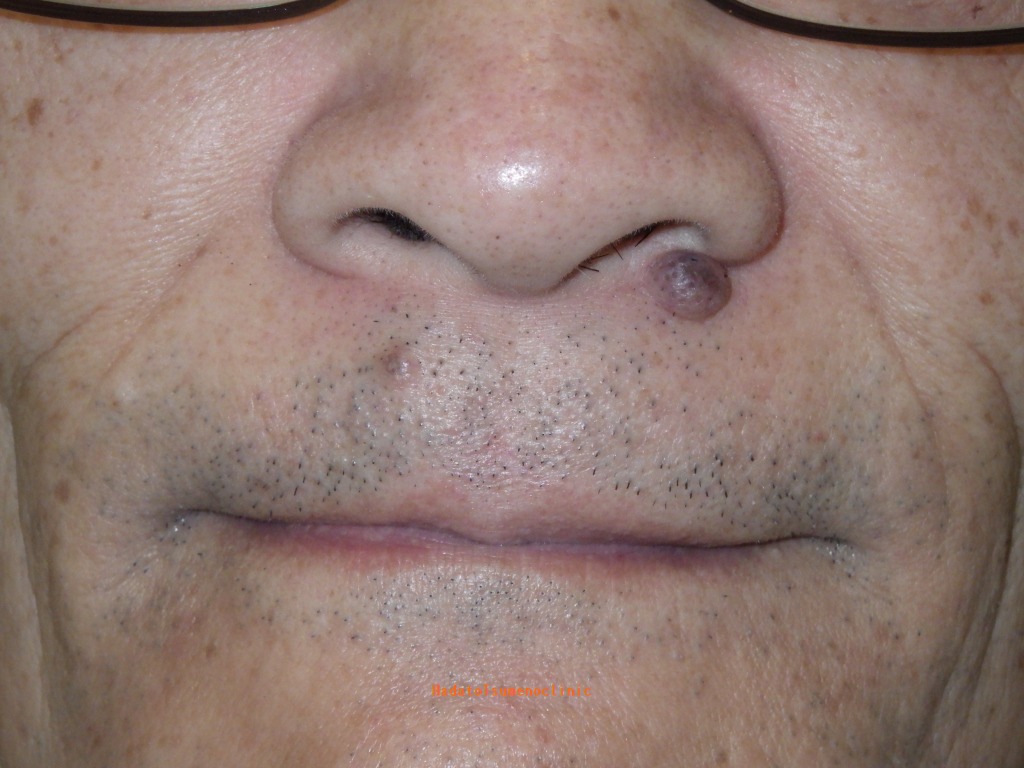
【鼻】
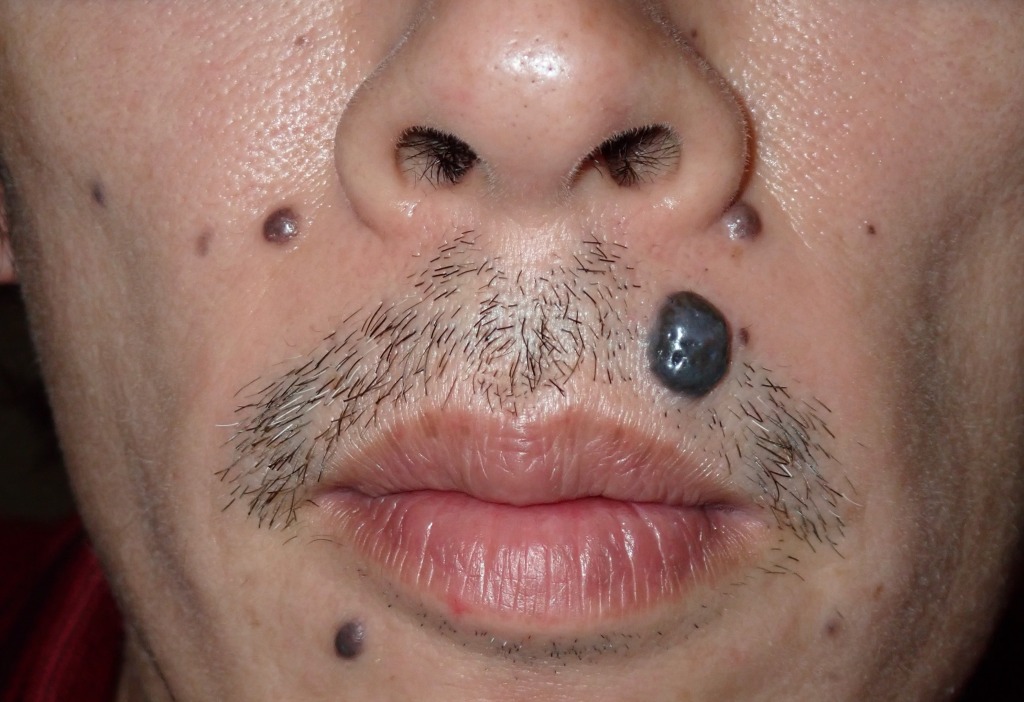
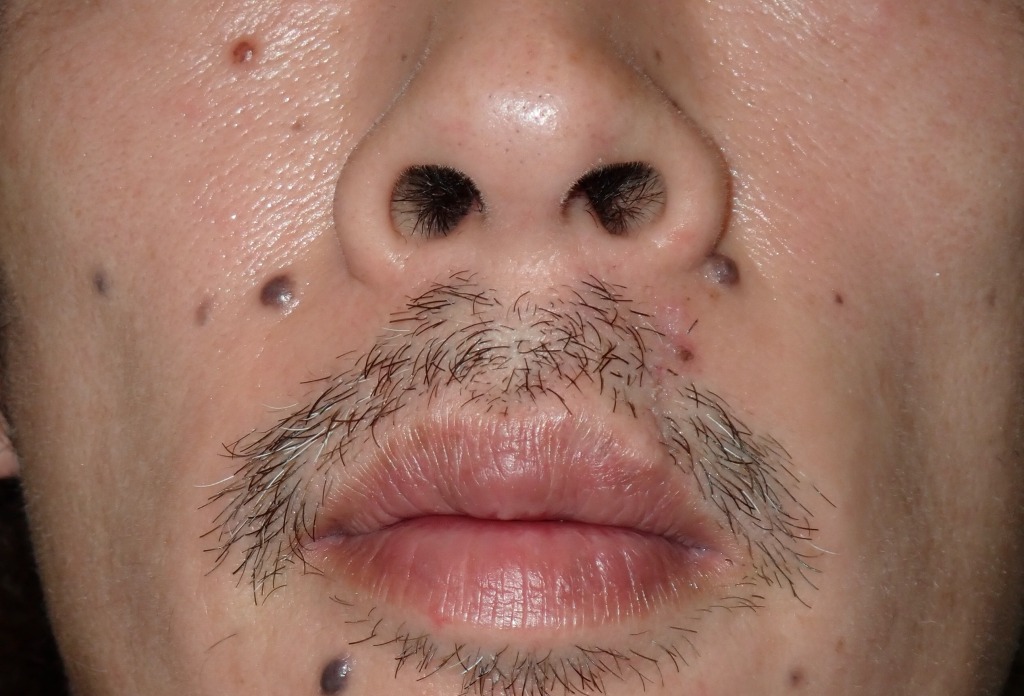
鼻とその周辺のほくろもしばしば大きくなり、
レーザー後に目立つキズになってしまい相談に見える方もいます。
鼻のエステティックユニットは、小鼻や鼻先と小さなユニットになるので、
そこに大きなほくろがある場合、手術の難易度は非常に高くなります。
鼻の皮膚は硬くてあまり伸びず、しかもデリケートなため、
大きなほくろを取る際には注意が必要です。
ほくろが大きすぎると、傷を無理に縫い合わせることが難しくなります。
無理に縫合してしまうと、小鼻が片方だけ引き上がったり、
鼻先が不自然に上を向いてしまうといった、見た目の変化が起こる可能性もあるのです。
そのため鼻の手術は特に難しく、ほくろが大きすぎる場合は、無理に縫い合わせず、
傷を自然にふさがせる『くりぬき法』が選ばれることもあります。
【額と顎】
額と顎もまた大きくなるほくろが多いです。
どちらも広いエリアで皮膚にも余裕があるため高いスキルは要求されず、
キズがキレイになりやすい部位です。丁寧に治療すれば良い結果が得られるでしょう。
【頬】
頬は半球面のような形をしているため、
ほくろを切除し縫い縮める際に、傷が長くなりがちです。
ここは手術のデザインの工夫でうまくカバーする必要があります。
【鼻の下】
鼻の下は、糸の跡が残りやすかったり
傷跡が盛り上がったりすることがあるデリケートな領域です。
丁寧な手術をすることでこのトラブルをかなり避けることが可能です。
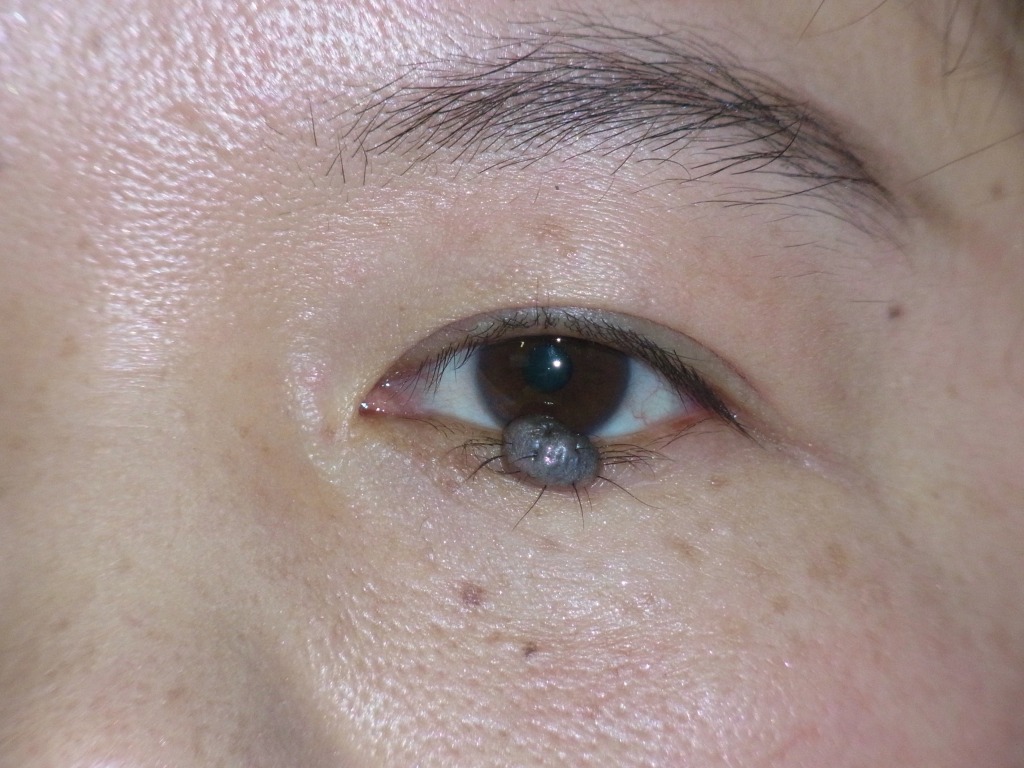
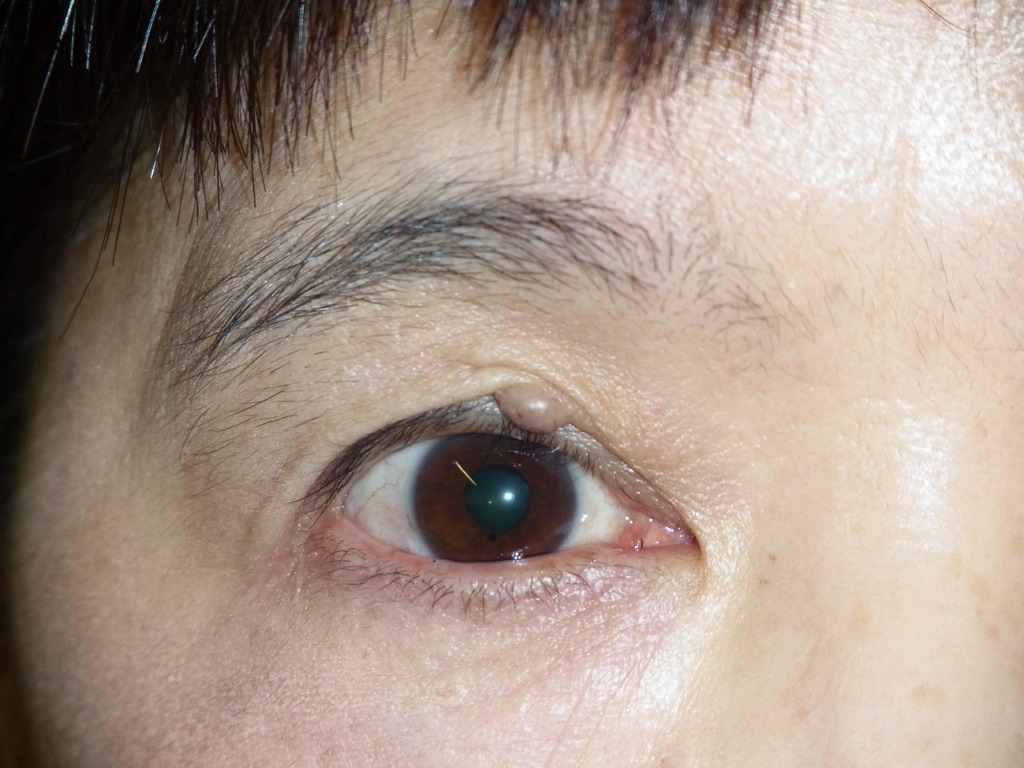
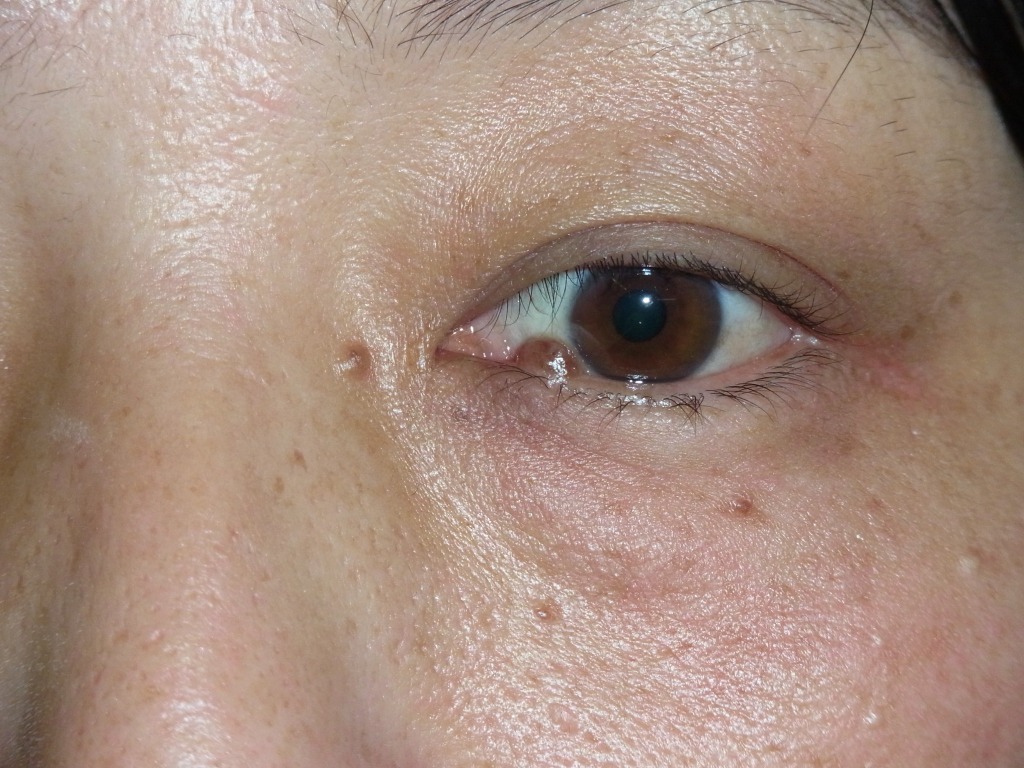
【まぶた】
まぶたのほくろの相談は多くはありませんが、
ご本人にとっても他人にとっても目立ちやすい場所です。
機能的には、ほくろが大きくなると視野を遮ることがありますし、
 視野にかかるほくろ
視野にかかるほくろ 重瞼線のほくろ
重瞼線のほくろ 眼球に触れるほくろ
眼球に触れるほくろまつげの生え際や、まぶたの内側にほくろができることもあり、
二重のラインが乱れてしまう場合もあります。
感覚がとても繊細なため、除去後に引きつれを感じることがあります。
傷跡が目立ちやすく、わずかな左右差でも気になるでしょう。
まぶたの皮膚は非常に薄く、伸びやすい反面、あまり縮まないのも特徴です。
そのため、まぶたは腫れやすく、内出血や術後のデコボコも目立ちやすい部位です。
皮膚にはある程度の余裕がありますが、大きなほくろを無理に取ると、
最悪の場合、まぶたが閉じなくなることもあります。
特に下まぶたでは、「あかんべー」のようにめくれた状態になり、
後から修正手術が必要になることもあります。
一方で、まぶたは血流が非常に良く、傷の治りも早いため、
合併症を防ぐためにダウンタイムは長くなりますが、
くりぬき法の方が仕上がりがきれいになるケースもあります。
【眉】
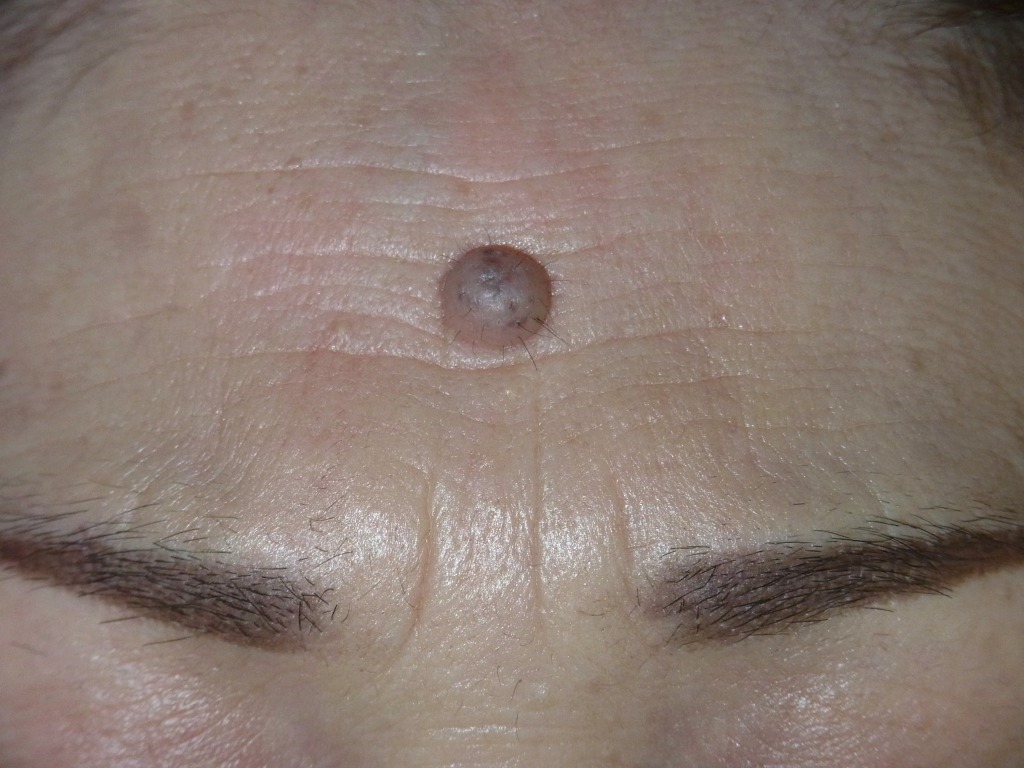
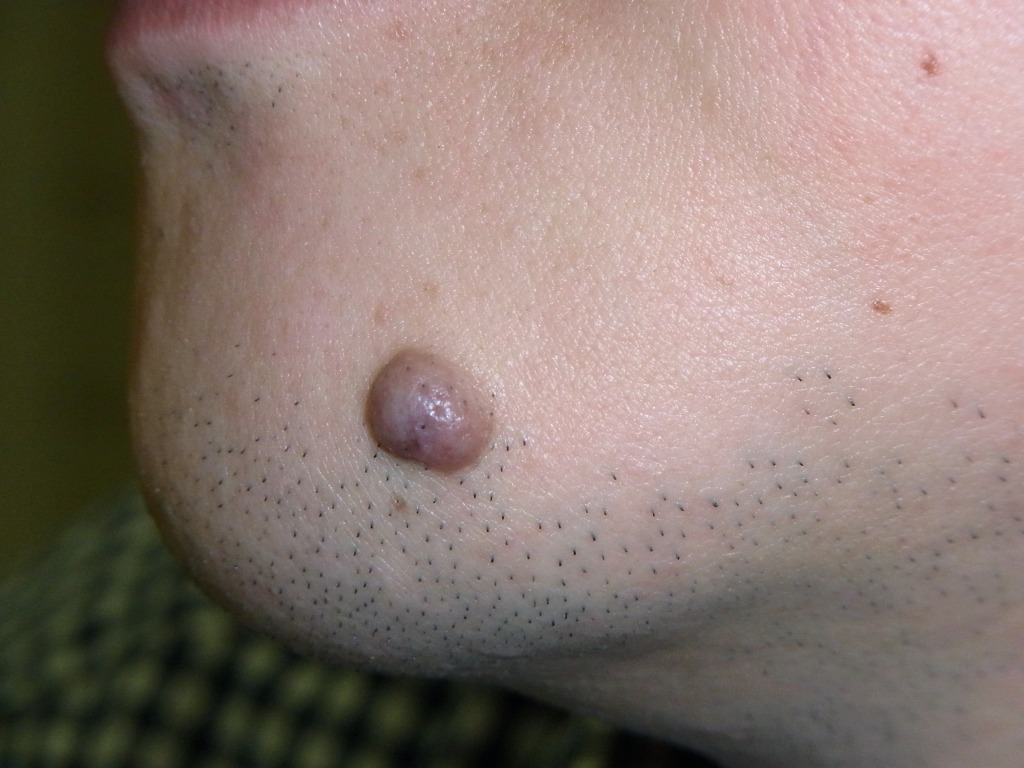
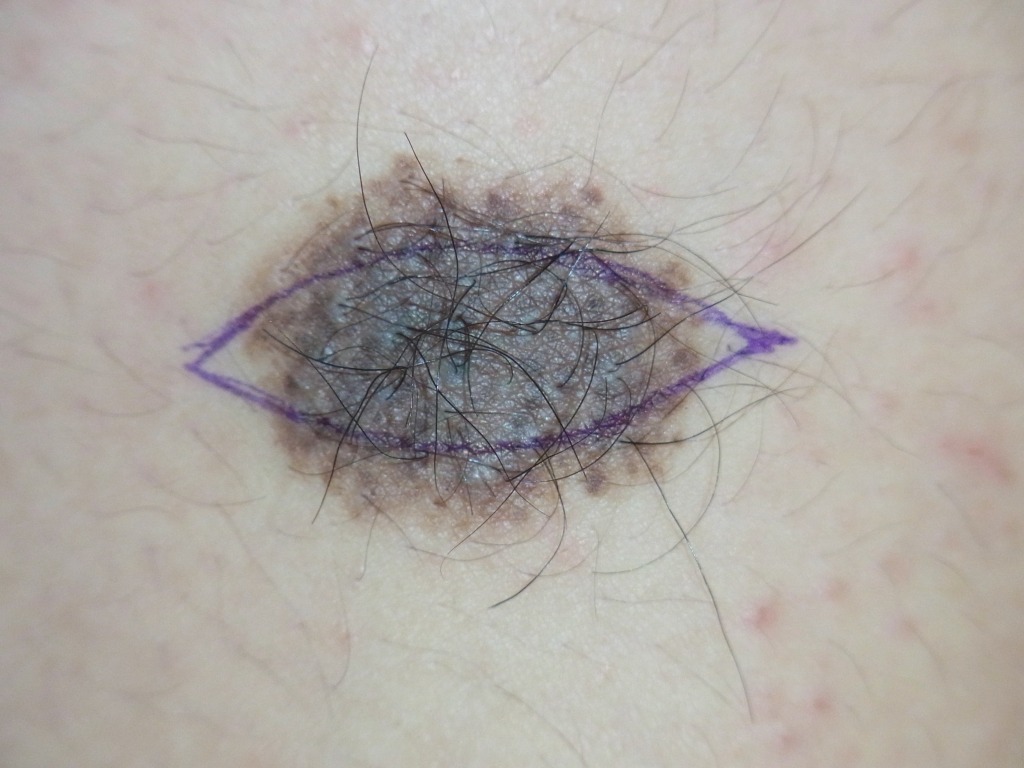
眉とその周辺は、ほくろが大きく盛り上がりやすい部位です。
いわゆる“寅さんぼくろ”ですね。
眉の中にあるほくろを除去する際は、
毛根を傷つけて一部の眉毛が抜けてしまうことがあります。
特にレーザーによる除去では、
眉毛の脱毛は避けられないと考えておいたほうがよいでしょう。
手術の場合は毛根を傷つけないよう注意深く行いますが、
それでも多少脱毛することがあります。
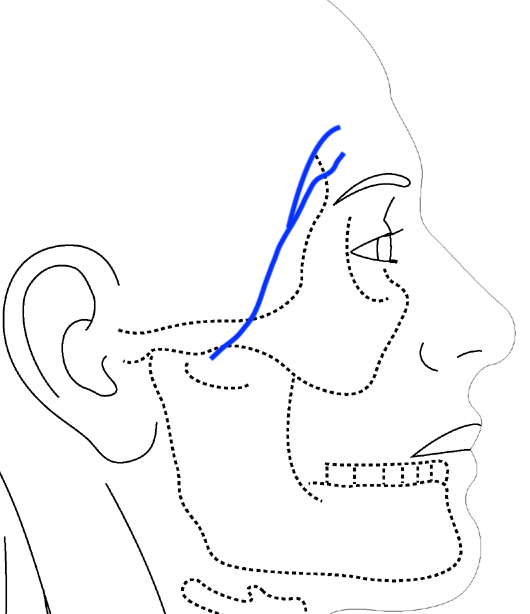
【こめかみ】

こめかみは、顔面神経の枝が皮膚の浅い場所を通っているため、
深いほくろを除去する際に神経を傷つけるリスクがあります。
 青線が顔面神経側頭枝
青線が顔面神経側頭枝もし神経が傷ついてしまうと、眉の高さに左右差が出てしまいます。
この場合、時間がたっても自然に元に戻ることは期待できません。
そのため、顔面神経の損傷は絶対に避けなければならない重大な合併症です。
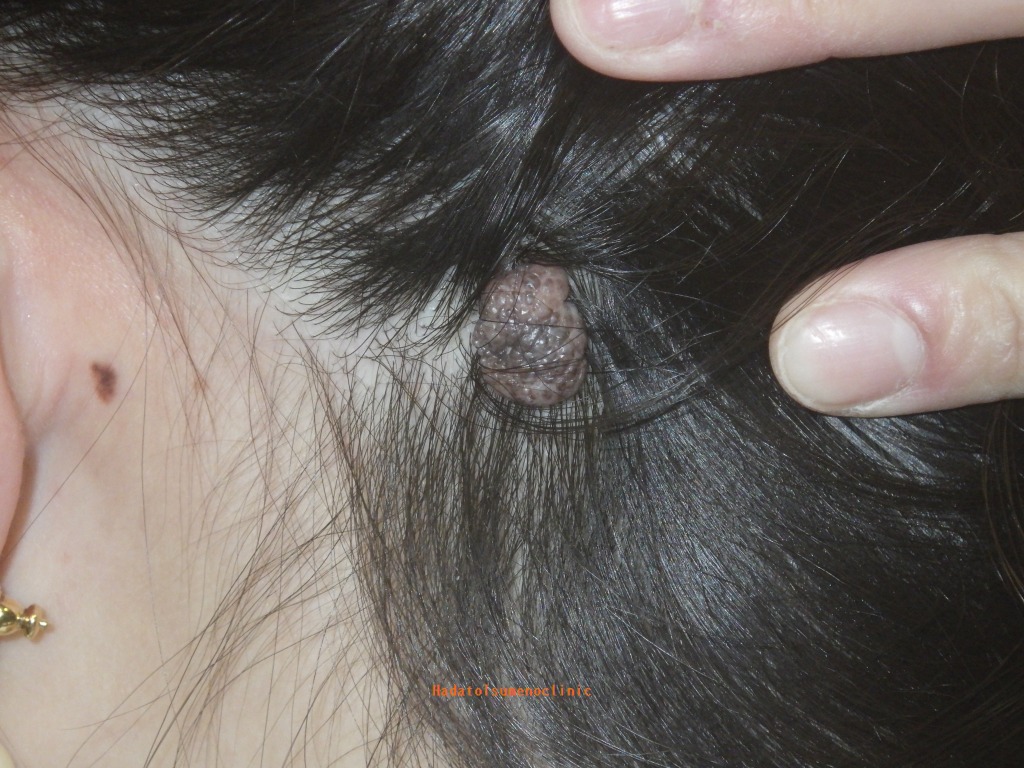
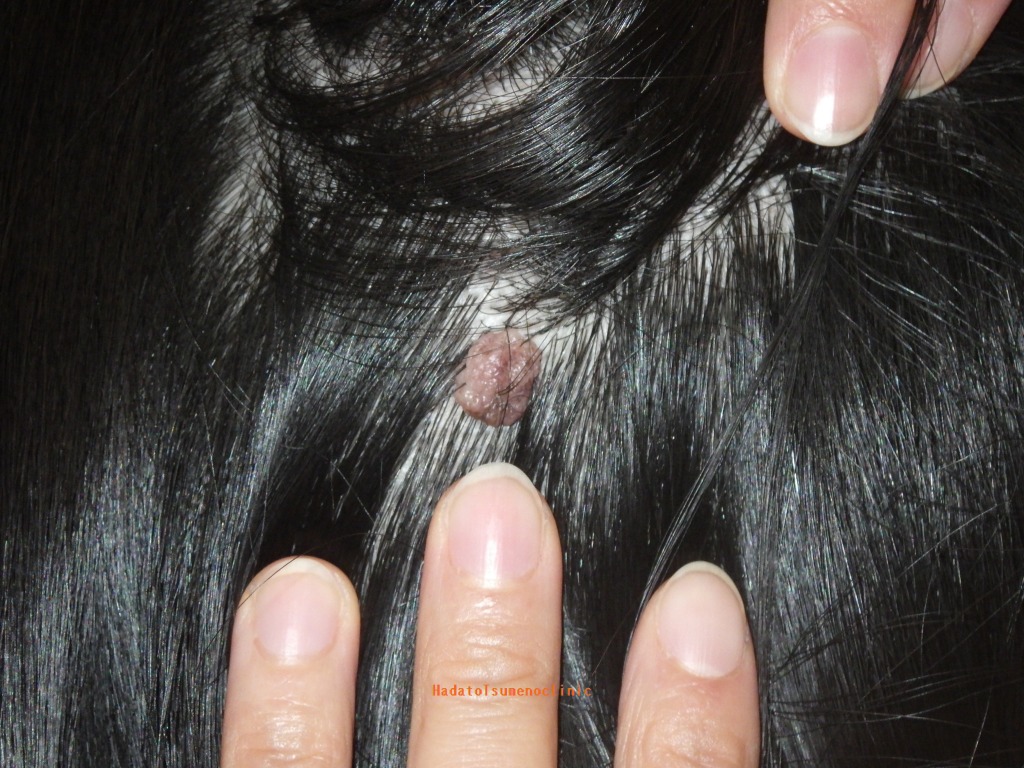
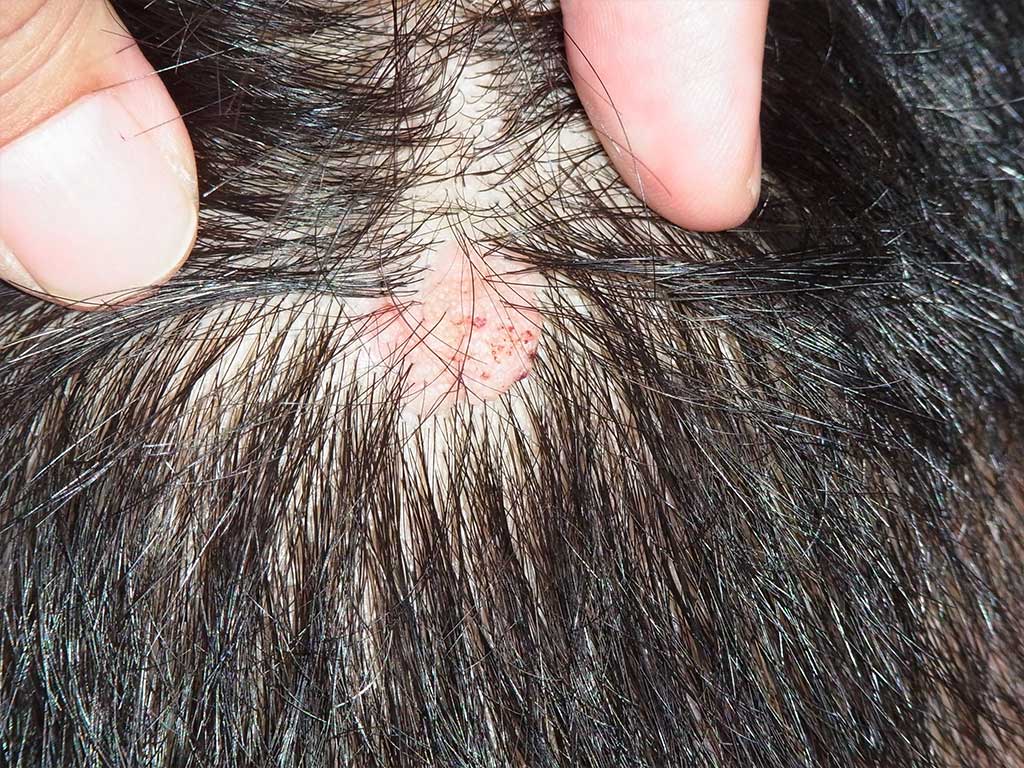
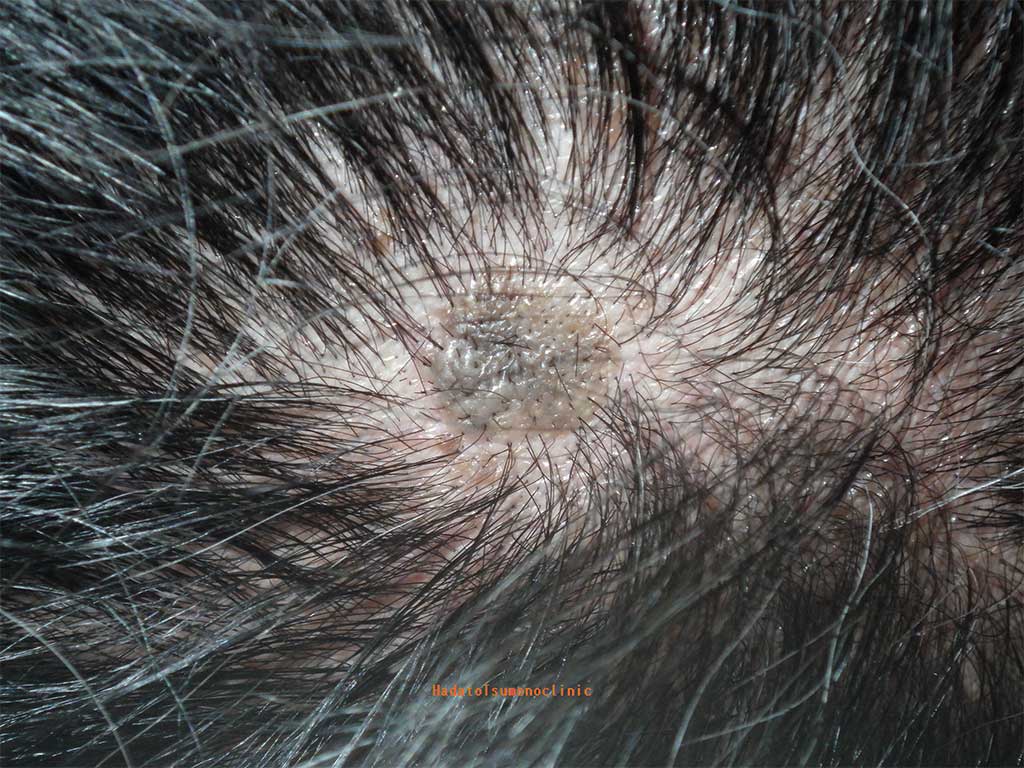
【頭皮】
頭皮はのほくろは髪の毛に覆われることが多く目立ちませんが、
指に触れることが気になる方もいます。
頭皮は硬くて伸びが悪いうえに、真皮が薄く、皮下縫合が難しい部位です。
そのため、大きなほくろを取る際には特に注意が必要です。
さらに、太い血管が多く通っているため出血量が多くなりがちで、
髪の毛の中での手術は細かい操作・忍耐力が求められます。
頭皮もまた、難易度の高い部位と言えるでしょう。
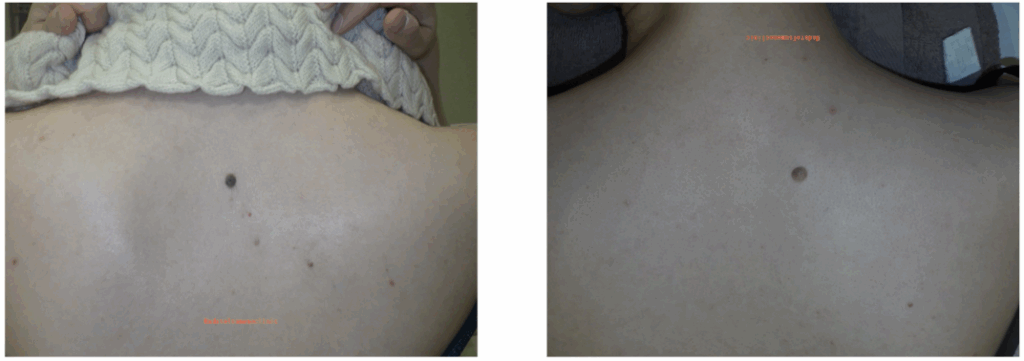
ほくろ除去:鎖骨から下の部位(肩から恥骨部まで)
次に、鎖骨から下の部位についてお話ししましょう。
顔に比べると、このエリアにできるほくろは少なく、
多くは衣服に隠れるため、除去手術全体の1割以下にとどまります。
それでも、肘や膝から先は服から露出しやすく、
「見た目が気になって服選びに悩む」という方も少なくありません。
襟元や袖口、下着のライン、アクセサリーがこすれて、不快に感じることもあります。
スポーツや特定の動作の際に、ほくろが邪魔になったり、不快感や痛みを感じるケースも。特に足の裏のほくろについては、「癌ではないか」と不安に思う方も多いです。

鎖骨より下の部位は外から見えにくいため、
「ほくろ除去の傷跡は気にならない」と思われがちです。
しかしこれは誤解で、顔ほど血流が良くないため、
傷が思ったほどきれいに治らないことが多いのです。
むしろ、傷跡のほうが気になったり、
衣服とこすれて不快に感じることもあります。
鎖骨から下の領域は治療満足度が低い傾向があるため、
美容目的での除去は慎重に検討する必要があります。
ここからは、部位ごとに詳しくご説明します。
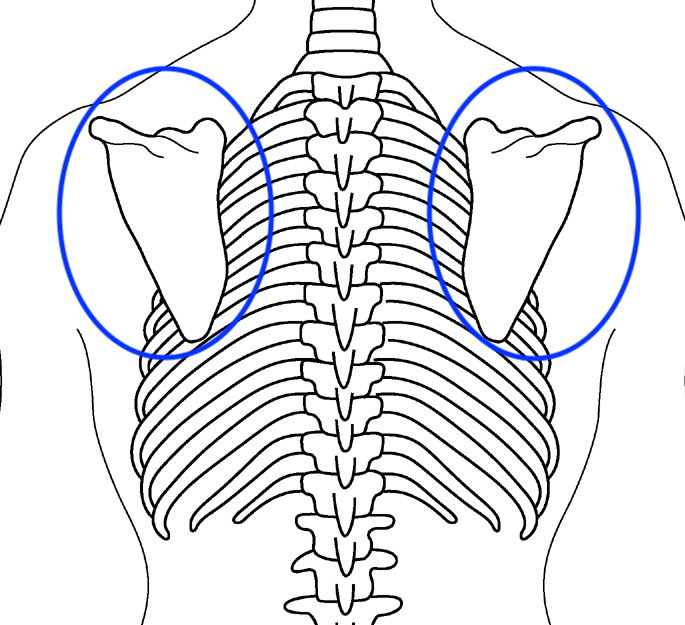
【肩】
肩のほくろ除去では傷跡にブラジャーの紐や
肩掛けカバンのストラップが当たって痛みを感じることがあります。
また肩の外側にあたる三角筋部や肩甲骨部では、ケロイドが生じやすい傾向があります。
<ケロイドとは?>――――――――――――――――――――――――――
ここでケロイドについて簡単に説明します。
ケロイドは傷跡が赤く盛り上がった状態です。
元のほくろより見た目が悪く、しばしばほくろより大きくなることがあります。
痛みやかゆみに悩まされ、簡単には治らず、長期間の治療が必要です。
そのため、たとえケロイドが普段は人目に触れない場所でも、
精神的なストレスは非常に大きく、ほくろ除去を後悔するケースも少なくありません。
病気の治療、例えば皮膚の悪性腫瘍の場合は理解されやすいですが、
美容目的の手術後にケロイドができるのは絶対に避けたいトラブルです。
体質的にケロイドができやすい人もいますが、
そうでない方でもケロイドができやすい部位があります。
―――――――――――――――――――――――――――――――――――
ケロイドになりやすいその他の部位
肩以外にも、ケロイドになりやすい部位として以下の場所があります。
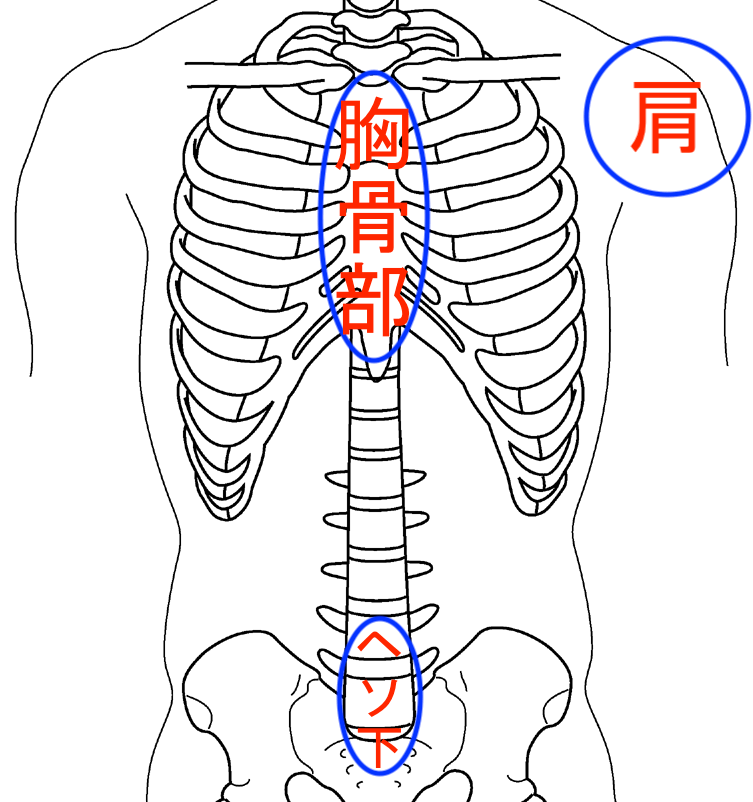
【胸骨部(きょうこつぶ)】
胸骨は、両方の鎖骨の間からみぞおちにかけて胸の中央にあるネクタイ状の骨です。
この部分の皮膚に傷をつけるとケロイドになりやすいので、美容目的のほくろ除去は避けるべきです。
【へその下、恥骨部】
ほくろはあまりできない場所ですが、ケロイドになりやすい場所なので要注意です。
ほくろ除去:鎖骨から下の部位(腰から足裏まで)
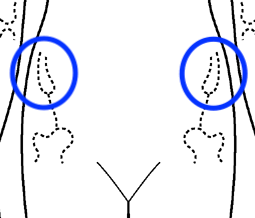
【腰(腸骨部)】
腰(腸骨部)では、腰骨の出っ張り部分のほくろを取ると、
傷跡に下着やズボンが当たって不快感が出ることがあります。
【背中】
背中のほくろは皮膚から盛り上がることが多いです。
あまり人目に触れる部位ではありませんが、結婚式の直前に来院されて、
背中の大きく開いたドレスを着たいから除去したいという方がいらっしゃいます。
 背中に多い盛り上がったほくろ
背中に多い盛り上がったほくろこのように美容的な意味合いも大きい部位ですが、血流が良くないうえ、
思った以上に緊張がかかるため、
顔ほど傷がきれいに治らない点に注意が必要です。
また、先ほど述べたように、背中の肩や肩甲骨周辺でもケロイドが発生することがあります。
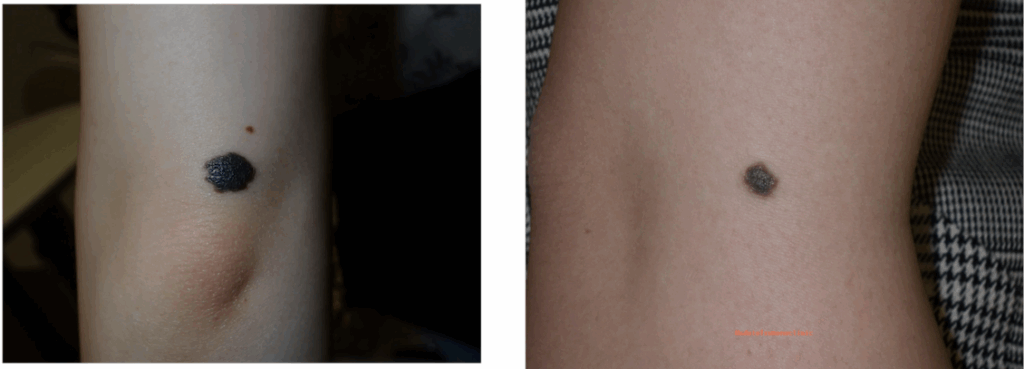
【四肢(手足)】
 関節部のほくろ
関節部のほくろ四肢もまた血流が良くないため、傷が期待したほどキレイにならないことがよくあります。
特に関節部分は、曲げ伸ばしによって皮膚が引っ張られたり、縮められたりする場所なので、拘縮(こうしゅく)といって、関節に引きつれが起こることがあります。
傷が肥厚性瘢痕(ひこうせいはんこん)* やケロイドになりやすいことがあります。
関節部分でなくても、皮膚の短い方向に余裕がないため、
大きなほくろを除去するのが難しい場合があります。
*肥厚性瘢痕:傷跡が赤く盛り上がり、通常の傷よりも厚く硬くなる状態のことです。
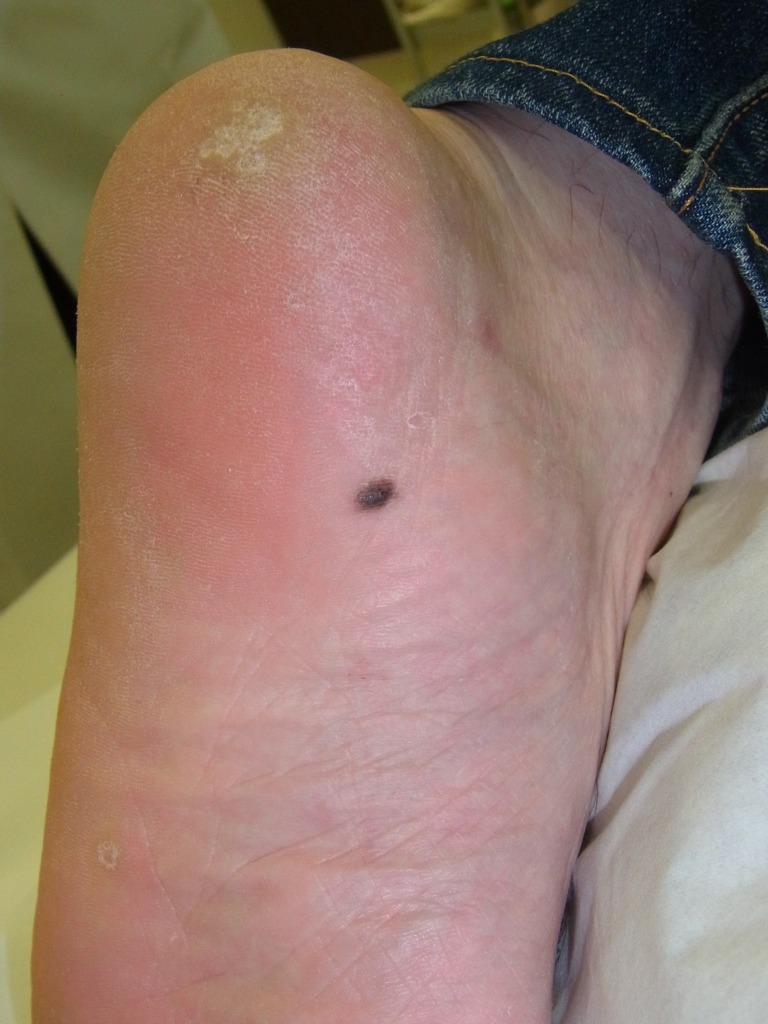
【足裏】
ここも非常に誤解の多い部位です。
それは「足裏のほくろは悪性黒色腫であることが多い」という誤解です。
 踝に生じた良性のほくろ
踝に生じた良性のほくろ確かに、日本人の悪性黒色腫は統計的に足裏にできる割合が高いのは事実です。
しかし、「足裏のほくろが悪性黒色腫になりやすい」という意味ではまったく異なります。
そもそも日本人の悪性黒色腫は希少がんの一つで、
その発症頻度は大腸がんの約100分の1にすぎません。
 荷重のかからない土踏まずのほくろ 手術前
荷重のかからない土踏まずのほくろ 手術前 手術後半年
手術後半年
私も医師として30年以上、多くの患者さんの足裏のほくろを除去してきましたが、
それが悪性黒色腫だった例は、一度もありません。
一方、足裏、特にかかとなどの荷重部位では、
ほくろ除去後に傷跡が魚の目のようになり、痛みが出る合併症のリスクがあります。
 ダーモスコピー検査
ダーモスコピー検査悪性黒色腫が心配な場合は、安易に除去せず、
拡大鏡を使ったダーモスコピー検査で詳しく観察することをおすすめします。
まとめ
今回は、場所によるほくろ除去の誤解と注意点についてお話ししました。
ほくろ除去に関する誤解は、今回取り上げた部位による違いだけでなく、
レーザーや手術などの除去法、傷跡の経過、良性・悪性の違い、など、多岐にわたります。
次回以降もほくろの誤解除去の誤解をシリーズで取り上げていきますので、
どうぞ次回の更新を楽しみにお待ちください。
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- プロネイリスト
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>
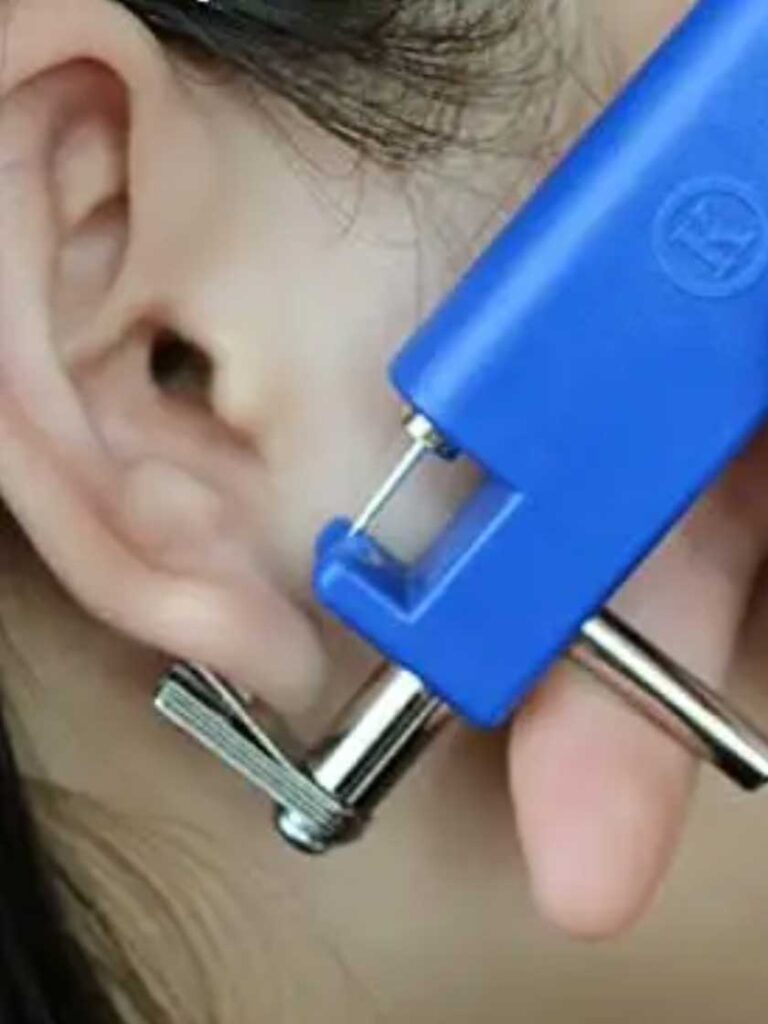
ピアスが外せない!そんな時どうする?【セルフケアと治療】
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
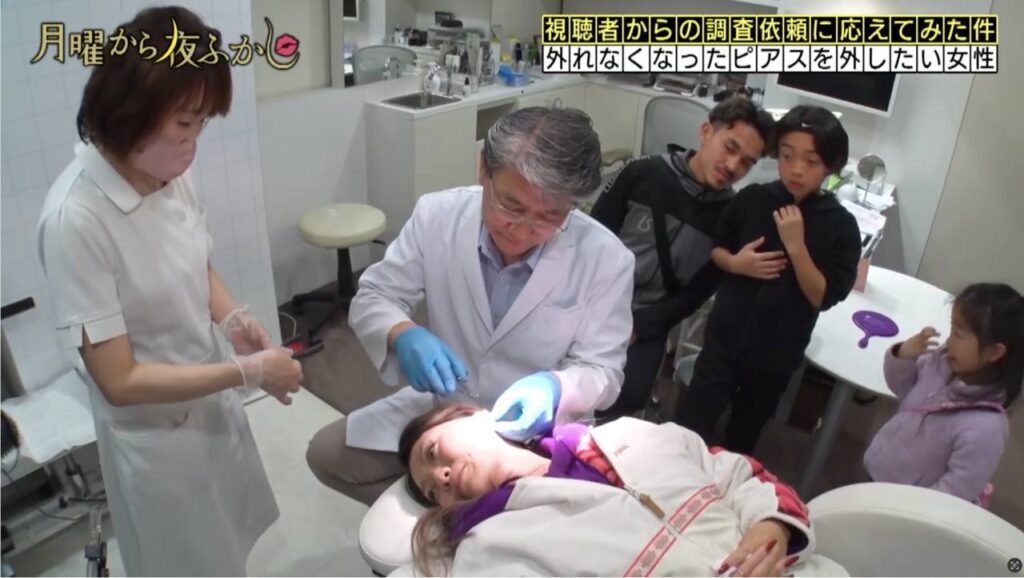
 当画像は、日本テレビ放送網株式会社様より利用許諾を得ています。
当画像は、日本テレビ放送網株式会社様より利用許諾を得ています。さて先日、神楽坂肌と爪のクリニックはピアストラブルの専門クリニックとして
日本テレビ「月曜から夜ふかし」という人気バラエティー番組で取り上げていただきました。
2025年5月5日放送で「ピアスがどうしても外せない」トラブルを
病院で解決するという内容でした。
皆さんも、もしピアスがどうしても外せなかったらどうしますか?とても困りますね?
・強引に外して大切なピアスを壊してしまったら困る
・つけたままでは会社や学校で差し支える
・放っておいて耳たぶの変形など大きなトラブルにならないか心配…など
じつはピアスが外せないというご相談は、それほど珍しいものではありません。
もしそうなった時でも困らないように、あるいは既にそうなって困っているという方のために今回テーマとして取り上げようと思った次第です。
ぜひ最後までご覧いただき、
お友達やご家族とも共有していただけると嬉しく思います。
【ピアスが外せない」の4つのパターン】
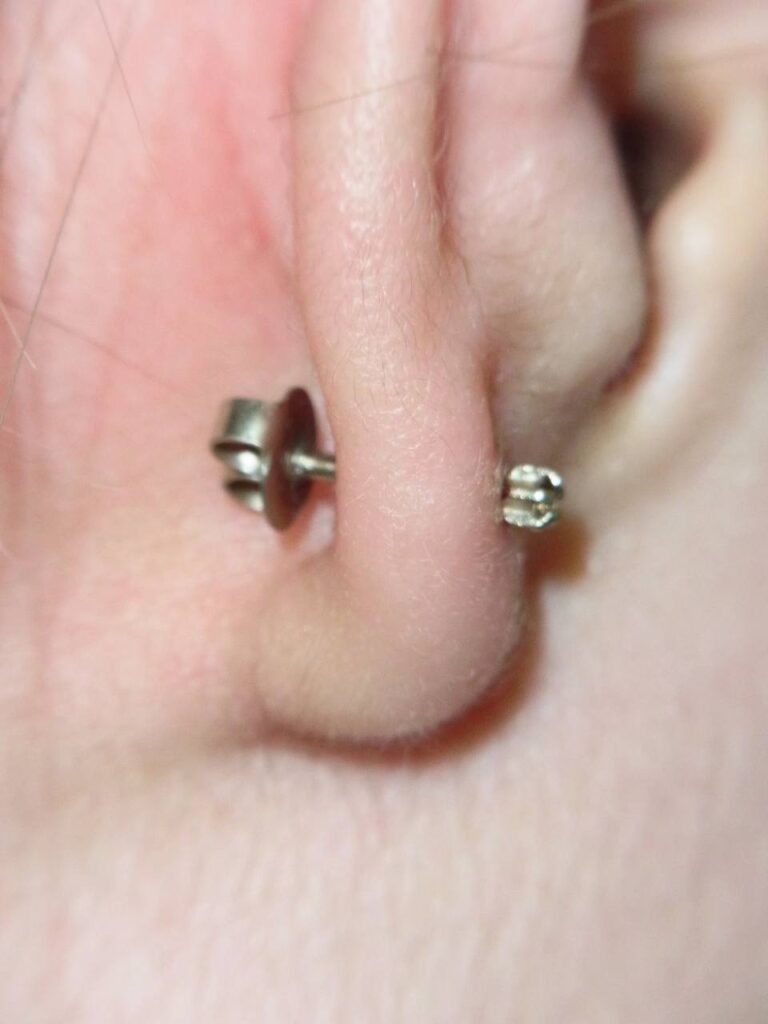
ピアスが外せない、というトラブルには大きく分けて次の4パターンがあります。
【パターン1】キャッチが硬くはまって外せない
【パターン2】ねじ込みピアスが硬く締まって外せない
【パターン3】ピアスが壊れて外せない
【パターン4】ピアスが耳たぶにめり込んで外せない
まとめ
【パターン1】キャッチが硬くはまって外せない
<特徴と原因>
これはもっとも多いパターンで、特にファーストピアスの患者さんで起きがちです。
ファーストピアスは1~2ヶ月間入れたままにする必要があるため、

キャッチが簡単には外れないよう、硬くはまるように作られているからです。
また、はじめてということもあり、ピアスの扱いに慣れてない方がほとんどのため、
怖くてうまく外せないという方も多くいらっしゃいます。
<放置した場合のリスク>
通常は放置してもリスクは特にありません。

タイミングを見て、ピアスを開けてくれた病院で外してもらうことをおすすめします。
その際、セカンドピアスを持参して“入れ替え”を依頼するのも良いでしょう。
ただし、耳たぶがキャッチによって締めつけられて、腫れ、赤み、浸出液がある場合は
大きなトラブルに繋がる恐れもあるので、すぐにピアスを開けた医師に連絡して下さい。

消毒液は絶対にNG。
カブレによって状況を複雑化させるので
くれぐれも「自宅で消毒して様子を見る」ことだけはしないでください。
症状が悪化して、後悔することになるかもしれません。
<自分でできる対処法>
ファーストピアスに構造は、通常のスタッドピアスと同じです。
キャッチは硬くハマまっていますが
ピアスヘッドとキャッチを掴んで強く引き離せば外せます。

焦っていると余計に外せなくなるので、すこし時間をおいて、
気持ちに余裕がある時に再チャレンジすると、上手くいくでしょう。
それでも自分で外すのが怖い…と感じたら、
ピアスに慣れた人に頼んで外してもらうのもおすすめです。
<病院での治療>
ピアスの扱いに慣れた医師なら、道具を使わず素手でサッと外してくれるでしょう。
ピアスを多く扱う医療機関であれば、外すための専用器具を備えている場合もあります。
また、構造は異なりますが、
市販の「スナップリングプライヤー(千円程度で購入可能)」という工具でも代用可能。
キャッチの輪の部分にプライヤーの先端を差し込み、広げることで外すことができます。
こうした工具を使えば、固くて外れにくいキャッチも比較的簡単に外すことができますが、
ピアスやキャッチが傷ついたり、壊れたりするリスクも高くなります。
万が一そうなっても、ピアスの破損を弁償してくれる医療機関はありません。
医療の現場では、患者さんの健康が常に最優先されます。
相談する際には、このことについて理解しておく必要があります。
<予防>
ファーストピアスの場合は、万が一ピアスが外せなかったときに備えて、
あらかじめ医師に相談しておくことをおすすめします。
セカンドピアスの場合は、耳につける前に、
手元で何度かつけ外しの練習をして、慣れておくようにしましょう。
特に、高級なピアスに多く見られる「小さなボタンで外すタイプのキャッチ」は
構造が複雑なため、必ず事前に練習が必要です。
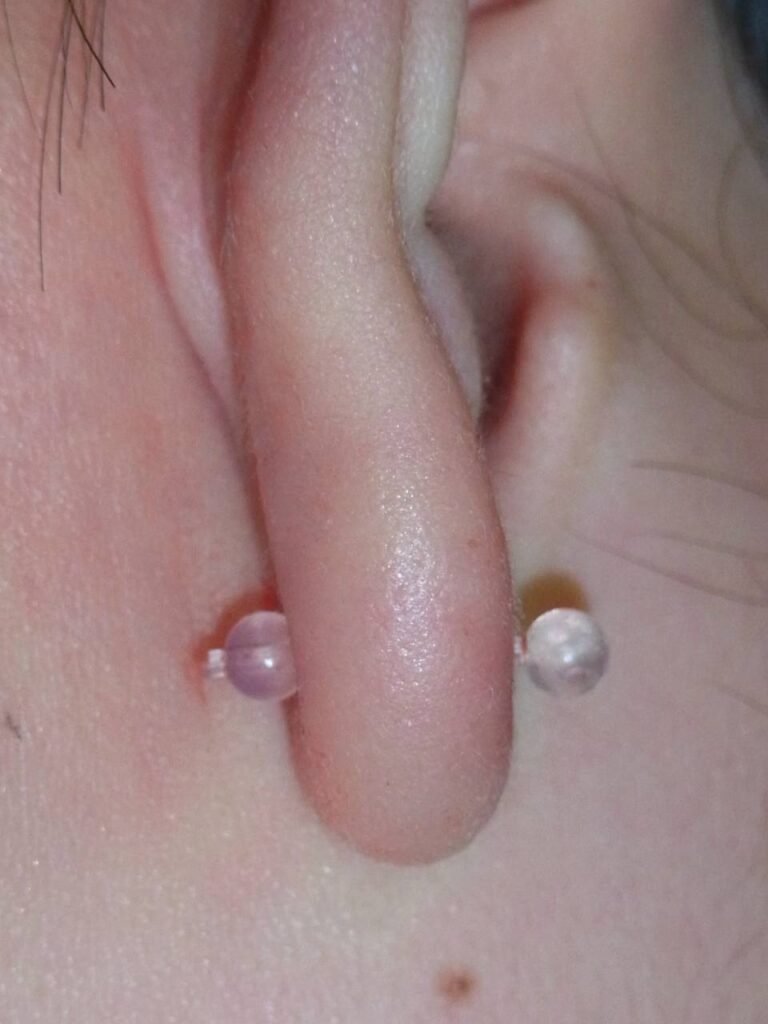
【パターン2】ねじ込みピアスが硬く締まって外せない

ボディピアス用のダンベル型ピアスに多いトラブルです。
ダンベル型ピアスは、ボルト側とナット側が同じ形状をしていることが多く、
どちらがどちらか分かりにくいため、回す方向を間違えやすい傾向があり、
外そうとして逆に強く締めてしまい、余計に外れなくなるケースがよく見られます。
また、先端がボール型など掴みにくい形状であることも多いため、
ネジを緩める際にオイルを使うと、かえって滑りやすくなり外せません。
素材が粗悪な悪い製品も少なくないため、カブレを起こすことがあり、
その浸出液でツルツル滑って外せないこともよくあります。
<放置した場合のリスク>
すぐに外せなくても、直ちに大きなトラブルにつながることは少ないですが、
タイミングを見てピアスを開けてもらった病院に相談することをおすすめします。
キャッチが外せない場合と同様に、腫れ・赤み・浸出液などの症状がある場合は、
すぐにピアスを開けてくれた医師に連絡しましょう。
<自分でできる対処法>
ねじ込み式ピアスは、ヘッドを正面から見て反時計回りに回すと外せます。
ちなみに鏡越しに見る場合は、時計回りです
滑って回せない場合は、石鹸でピアスを洗って乾かした後、
飲食店などで使用される“ニトリル手袋”をつけて回してみてください。
それでもダメな場合は、ラジオペンチを2本使う方法もありますが、
ケガや破損のリスクがあるため、無理せず病院に相談しましょう。
<病院での治療>
病院では通常、ペアンやプライヤーといった手術器具でピアスを掴み、回して外します。
どうしても外れない場合は、ピアスの隙間から超硬刃の特殊ニッパーで軸を切断することもありますが、この器具を備えている医療機関は限られています。
また、腫れや痛みが強い場合は、局所麻酔の注射を使うこともあります。
ピアスの材質によっては、手術用の高価な刃物が一度で使えなくなるリスクもあるため、
治療費は麻酔込みで1万円以上かかることもあります。
なお、器具を使った処置では、ピアスやキャッチが破損する可能性も高いため、
病院では患者さんの健康が常に最優先であるということについて、
よくよく理解した上で治療を依頼するべきです。
<予防>
ねじ込み式ピアスは、耳につける前に目の前で何度か練習してください。
回す方向や、どのくらい締めると外れにくくなるかがわかります。
また、ピアス装着時は、耳たぶの裏側から軸を通し、ナット側が表にくるようにつけます。
そして、ナット側を利き手で時計回りに回す習慣をつけておくと、着脱時に迷いにくくなります。
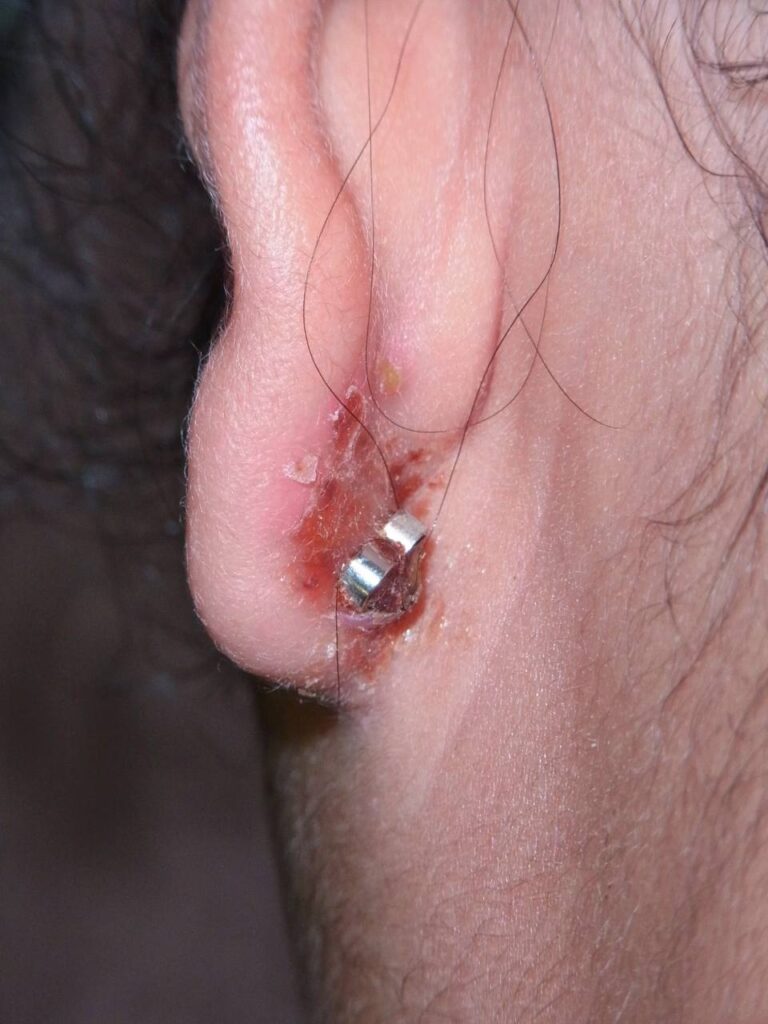
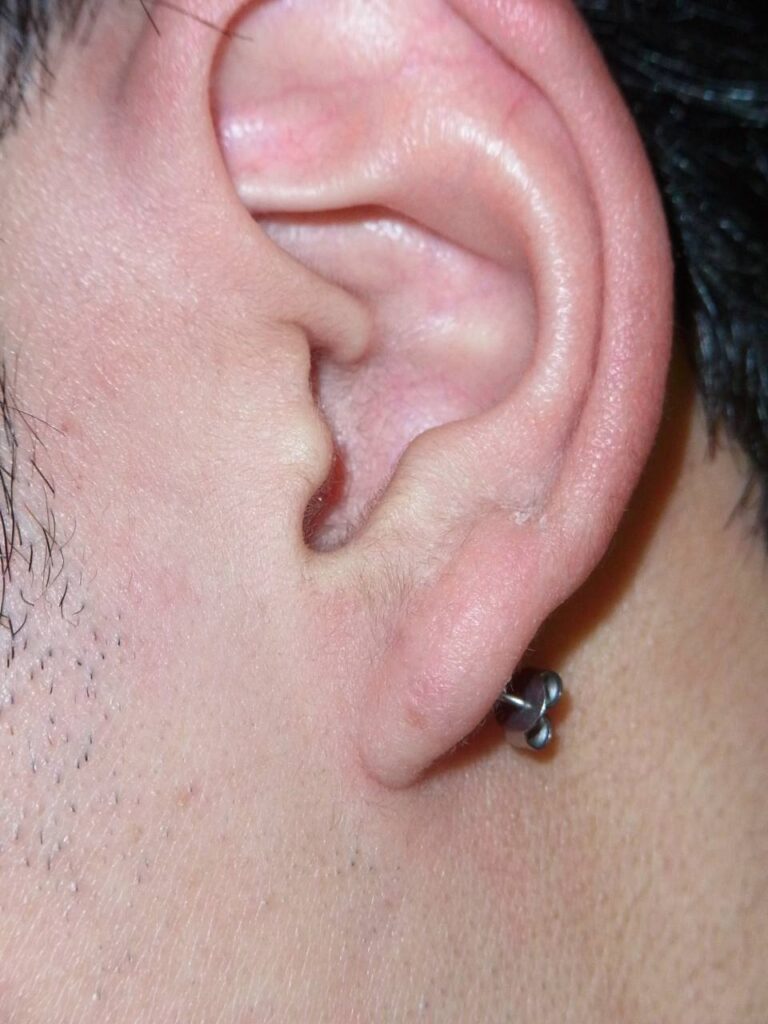
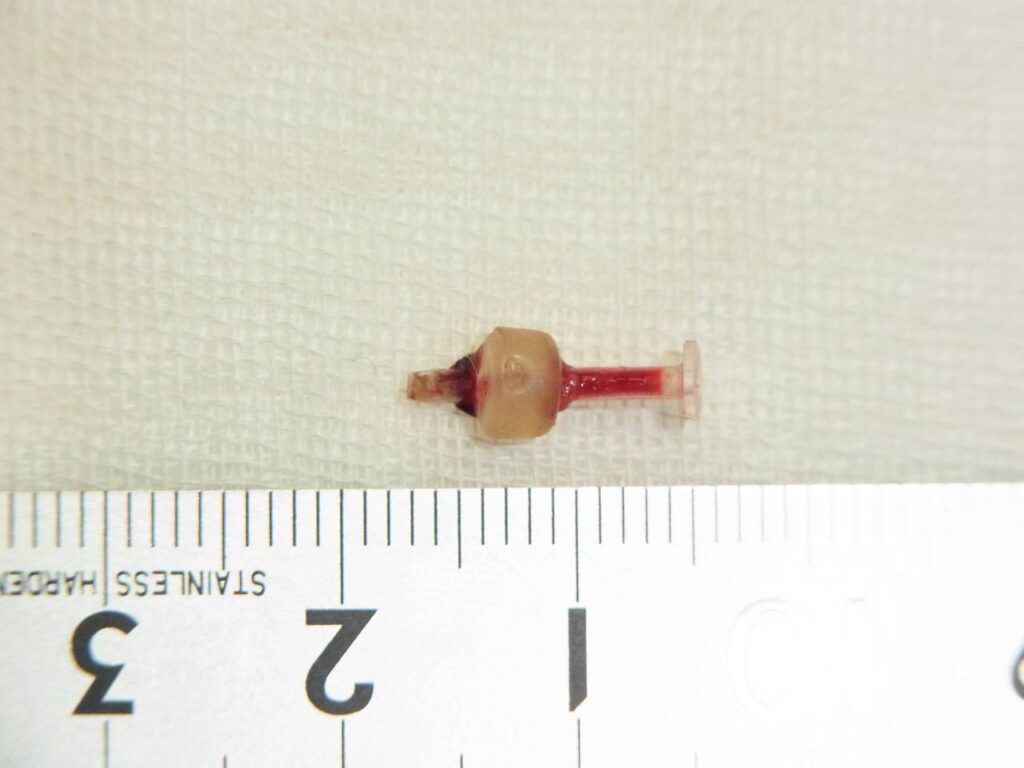
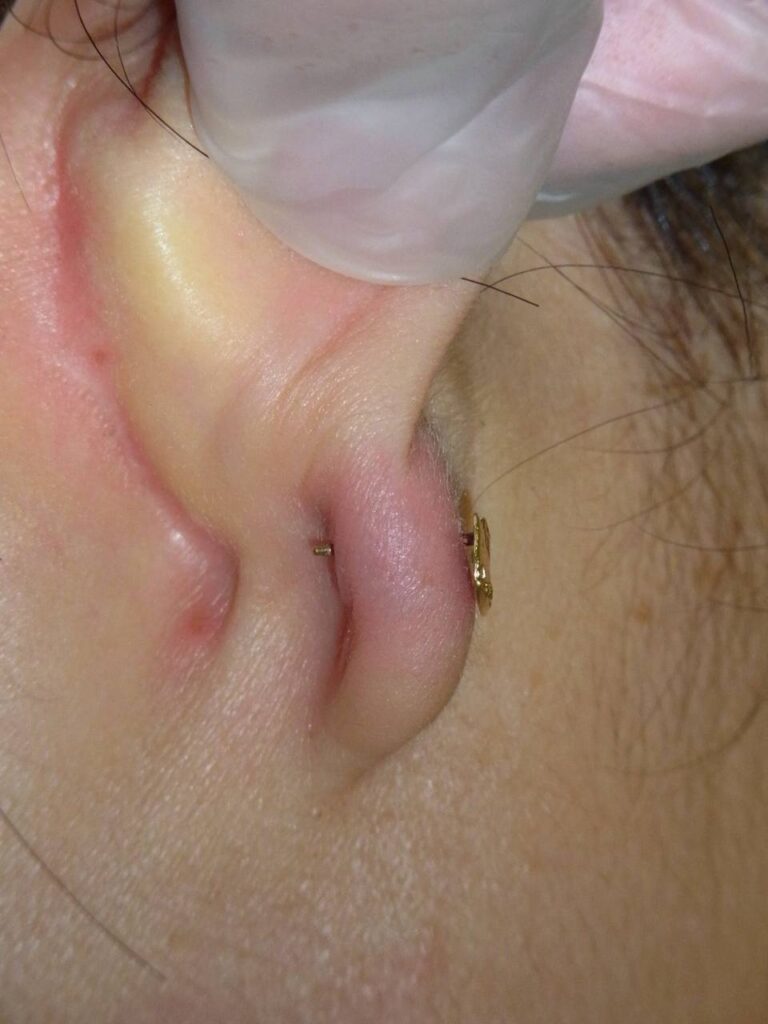
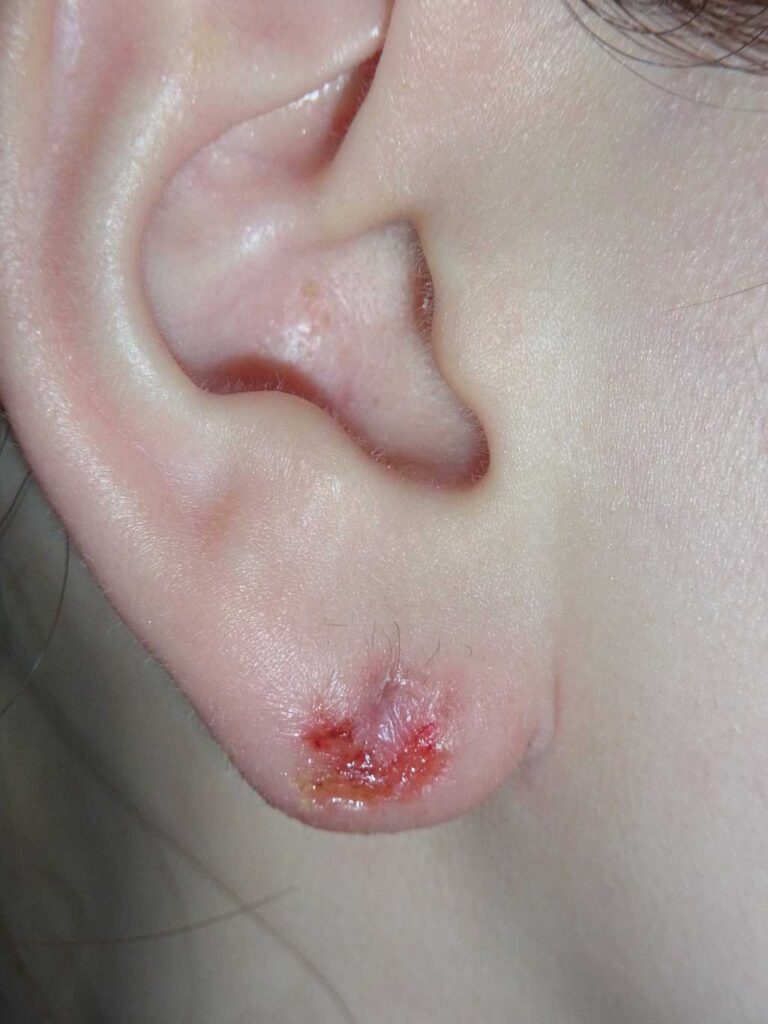
【パターン3】ピアスが壊れて外せない
<特徴と原因>
ピアスやキャッチが壊れて正常に付け外しができない状態です。
 当画像は、日本テレビ放送網株式会社様より利用許諾を得ています。
当画像は、日本テレビ放送網株式会社様より利用許諾を得ています。比較的珍しく、「月曜から夜ふかし」の取材で治療したのはこのパターン。
ボディ用のねじ込み式ピアスを転用して耳たぶにつけていたら、
ネジ部分が壊れて空回りするようになり外せなくなったというケースでした。
<放置した場合のリスク>
番組に登場していた患者さんは、実に8年の間ピアスが外せなかったそうです。
放置してもリスクというほどのことはありませんが、ピアス周辺が不潔になり、
臭くなるなど問題になることがあります。
毎日石鹸でよく洗って清潔を保ちましょう。
腫れや赤み、浸出液がある場合は大きなトラブルになることもあるので、
すぐにピアスを開けてくれた医師に連絡して下さい。
<対処法>
自分で対処するのは難しく、症状を悪化させてしまう恐れもあるため、
無理せずにピアスをあけてくれた病院に相談しましょう。
<病院での治療>
先ほどの、ねじ込みピアスが硬く締まって外せない場合と同じです。
まずはペアンかプライヤーといった手術器具で
ピアスを掴んで回して外すことを試みますが、
無理な場合はピアスの隙間から超硬刃という特殊なニッパーで切断します。
腫れや痛みが強い場合は、注射による局所麻酔を使うこともあります。
<予防>
ずばり、ピアスは正しく使いましょう、ということです。
ボディピアスは、耳たぶにつけることを想定して作られていません。
また、品質の良いピアスを選びましょう。ねじ込み式の場合、
機械加工の精度が低い安価な製品はトラブルが非常に多いです。
通販での購入は避けて、確かな品質の製品を、店舗で購入すると
トラブルのリスクが下がります。
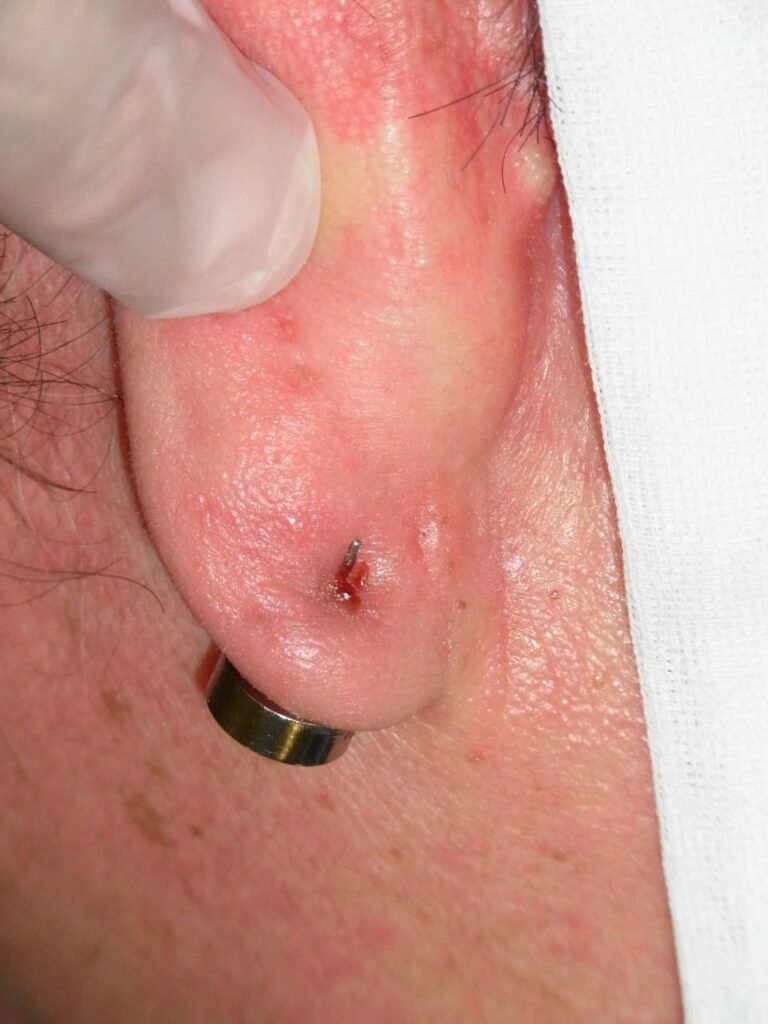
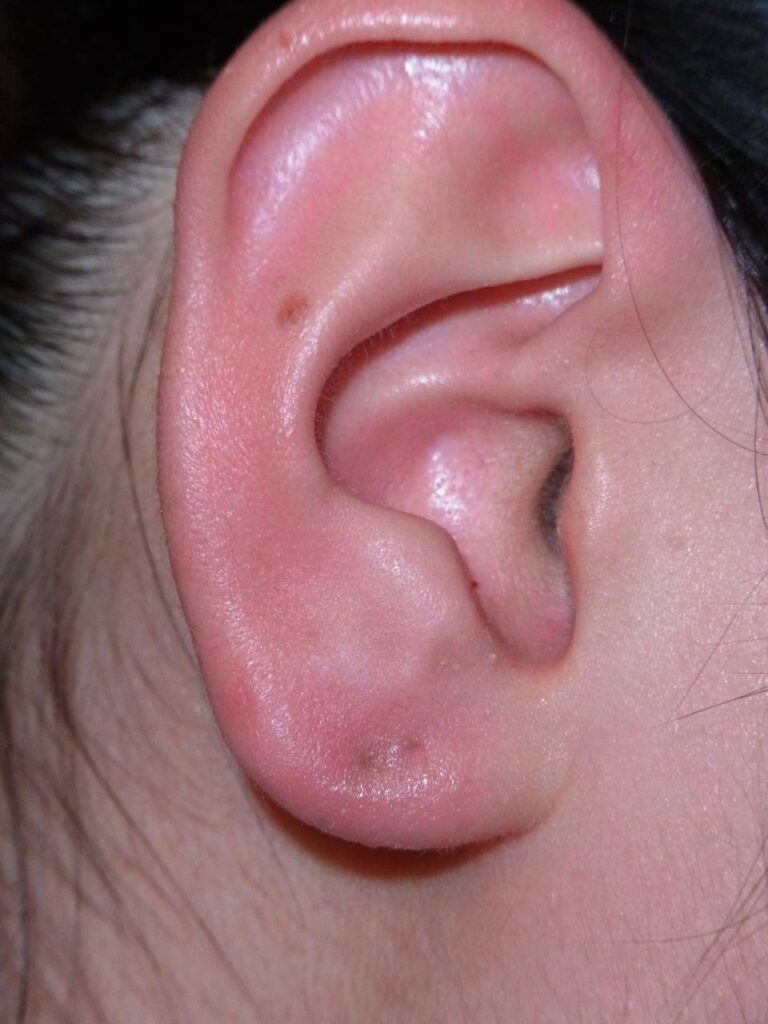
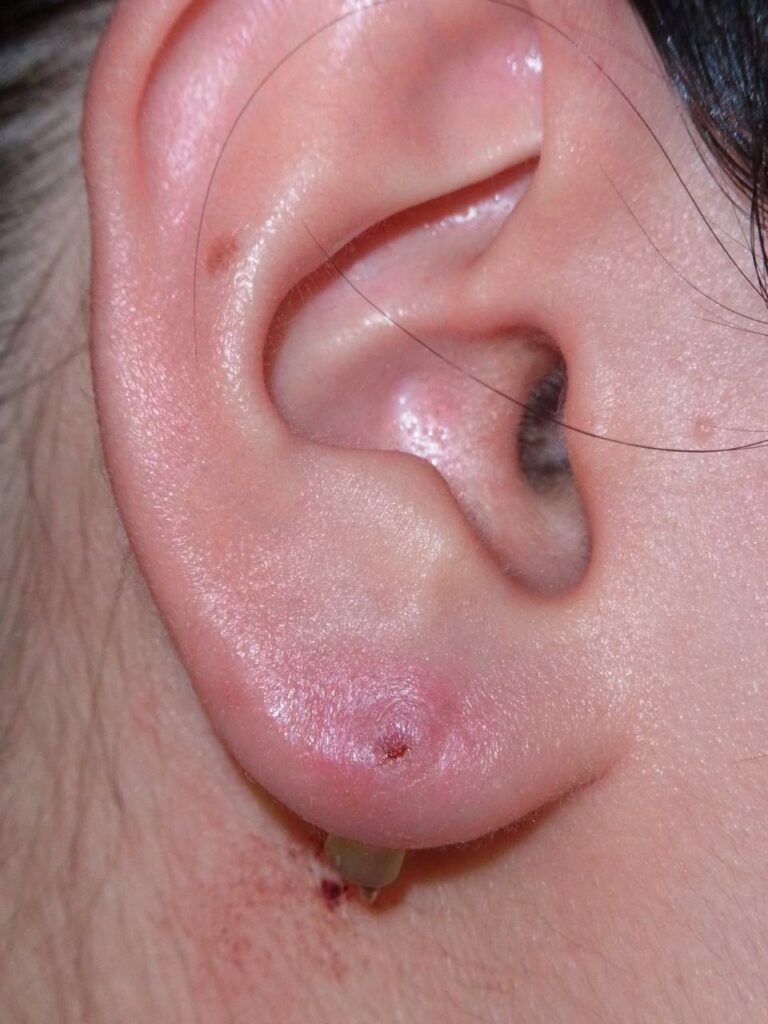
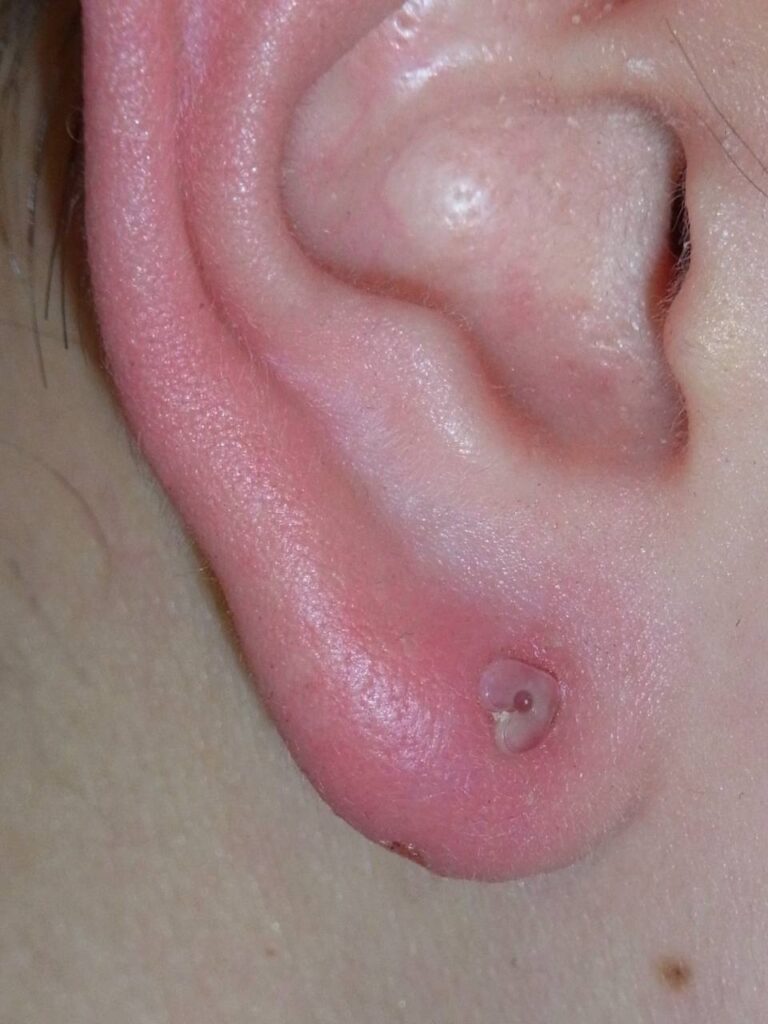
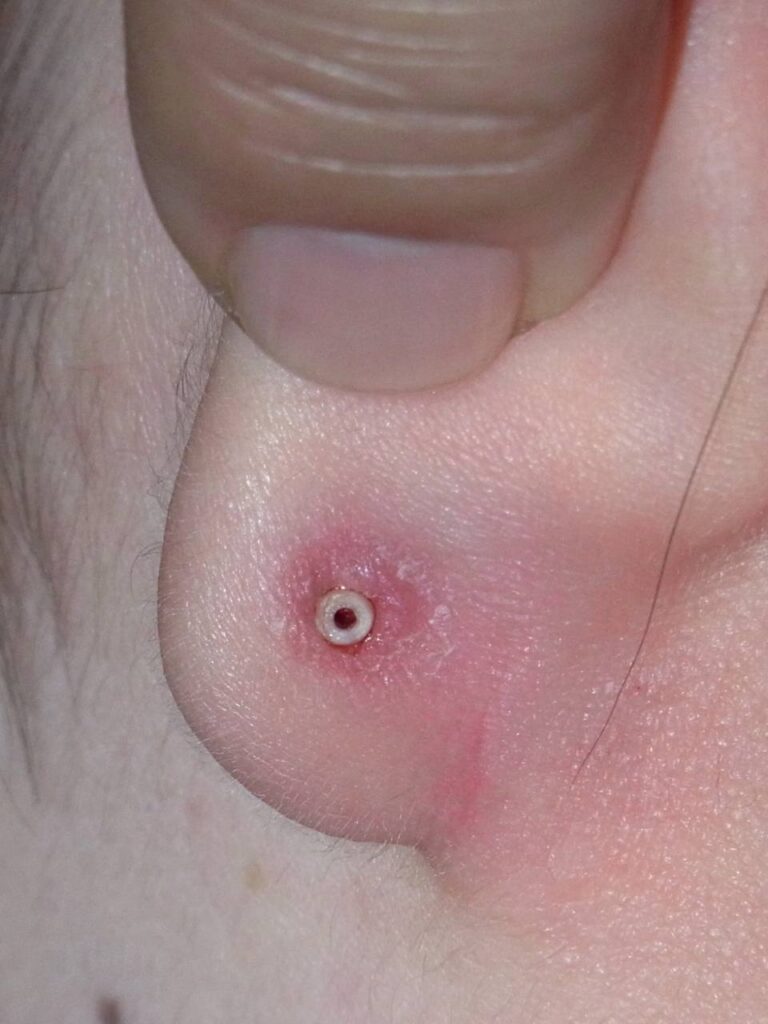
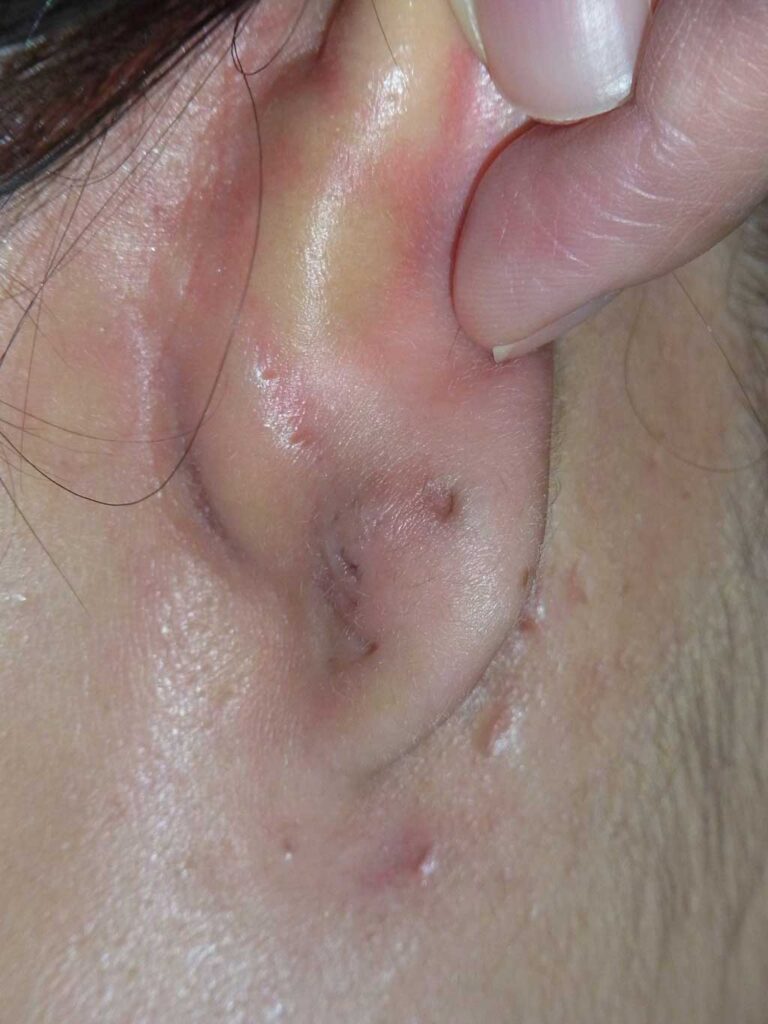
【パターン4】ピアスが耳たぶにめり込んで外せない
<症状と原因>
 ピアスがめり込んだケース
ピアスがめり込んだケース キャッチがめり込んだケース
キャッチがめり込んだケースピアスやキャッチが皮膚にめり込んで外せなくなった状態は、埋入ピアスと呼ばれます。
ピアスやキャッチが完全に見えなくなるほど皮膚に埋まってしまうことも多く、
これは2番目に多いトラブルです。

ほぼ全例がピアス初心者で、それも多くはセルフでピアスをあけた人です。
また、耳たぶの厚い人に多いです。
 小さいピアスヘッド
小さいピアスヘッドキャッチや短い軸のピアスが落ちそうで不安になり、
キャッチを強く締めすぎてしまうこと、
また選んだピアスやキャッチが小さすぎること、
ピアスの軸が耳たぶの厚みに対して短すぎることなどが、埋入ピアスの主な原因です。
最初は、ピアスやキャッチによる軽い腫れや
小さなキズから始まり、それが悪化して腫れが強くなると、
さらに締め付けがきつくなります。
そして最終的には、ピアスやキャッチが皮膚にめり込み、
気づいたときには見えなくなっていたというのが典型的な経過です。
<放置した場合のリスク>
二次感染による化膿、ケロイド、耳たぶの変形など
大きなトラブルに繋がりますので速やかな対処が必要です。
特に軟骨部はリスクが高いです。
<対処法>
ピアスヘッド側が半分くらい埋まっている場合なら、
キャッチを外して押し出せば外せます。
ただし、多くの場合ピアスホールは塞がってしまいます。
 ピアスヘッドが半分めり込んだケース
ピアスヘッドが半分めり込んだケース キャッチがめり込んだケース
キャッチがめり込んだケースピアスヘッドが半分以上埋まっている場合や
キャッチ側が埋まっている場合は自分で外すのは困難です。
摘出手術が必要なので、すぐにピアスを開けてくれた医師に連絡して下さい。
<病院での治療>
注射による局所麻酔をして、埋まったピアスを摘出します。
取り出すためにピアスを切断することもあります。
ピアス摘出後は、ピアスホールは塞がってしまいます。
ピアス穴を残したい場合は、レスキューピアスに入れ替えて2ヶ月間留置します。
<予防法>
初心者はピアスが落ちるのが怖くてキャッチを締めつけてしまいがちです。
ピアスをつける時、ピアスと耳たぶの間には1~2ミリの隙間が必要です。
特にファーストピアスの場合は腫れも考えて2ミリ以上の隙間を望ましいです。
また何故か初心者が選びがちな
ピアスヘッドやキャッチは、特に皮膚へのめり込みリスクが高いため避けてください。
市販のピアッサーは軸が短いものが多く、耳たぶが厚い方ではめり込みやすくなります。
耳たぶが厚い方は、セカンドピアス以降も必ず軸の長いものを選ぶようにしましょう。
そうしなければ、繰り返しトラブルが起こる可能性があります。
まとめ
今回はピアスが外せない時の対処についてお話ししました。
ピアスというのは、トラブルリスクの高いアクセサリーです。
だからこそ、ピアスを開ける場合は医療機関で、
それもピアストラブル対応に実績のある医師に開けてもらうことが大切です。
というのも、患者さんから時々伺う話ですが、
ピアスをあけておきながら、いざトラブルになると
「ピアスはあけるがピアストラブルは専門外なので専門の医療機関へ行って下さい」と
突き放すような医療機関もあると聞いているからです。
医師側もトラブルに対処できる経験とスキルがなければ
患者さんにピアスを開けるべきではありません。
どうしても解決しないという方は、
神楽坂肌と爪のクリニックへご相談下さい。
御連絡お待ちしております。
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>
『頭皮のイボ』をシェービングでキレイに取る方法
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
本日は『頭皮のイボ』を取り上げようと思います。
突然ですが、頭皮のイボ、気になりますよね?

指先にデコボコが触れるだけじゃなく、
クシで髪をとかす時に引っかかってしまったり
床屋さんや美容室で気をつかったりと
顔のイボと違って、他人からは見えにくいのですが、
できた人にしか分からない困りごとがあるものです。
今日はそんな、いや~な頭皮のイボの治療についてのお話。
数分で読める内容です。
ぜひ、最後までご覧いただき、
ご家族やお友達とも共有していただけると嬉しく思います。
【目次】
1.頭皮のイボとは
2.良性?悪性?
3.イボ除去の方法
4.シェービングの実際を解説
5.おわりに
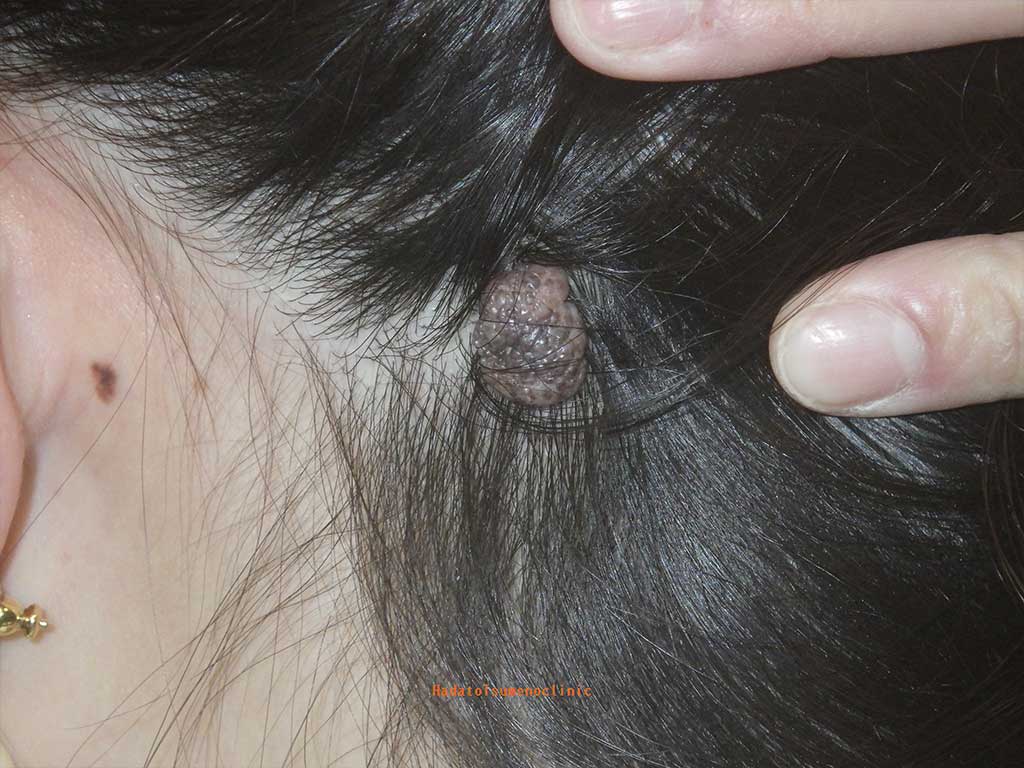
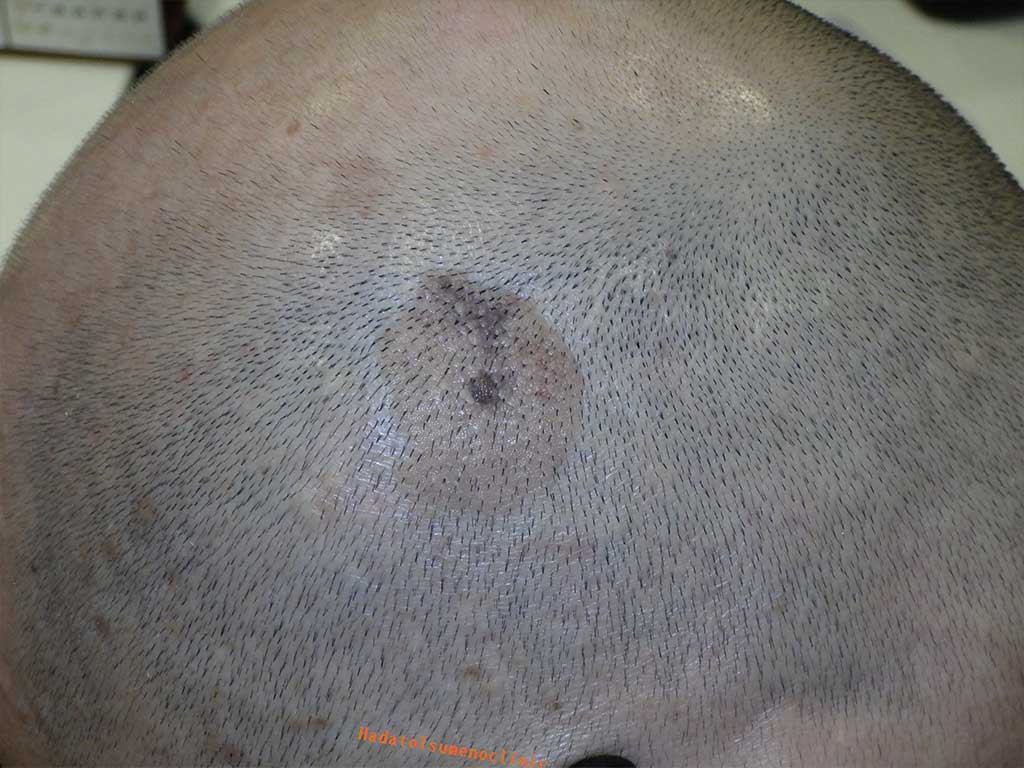
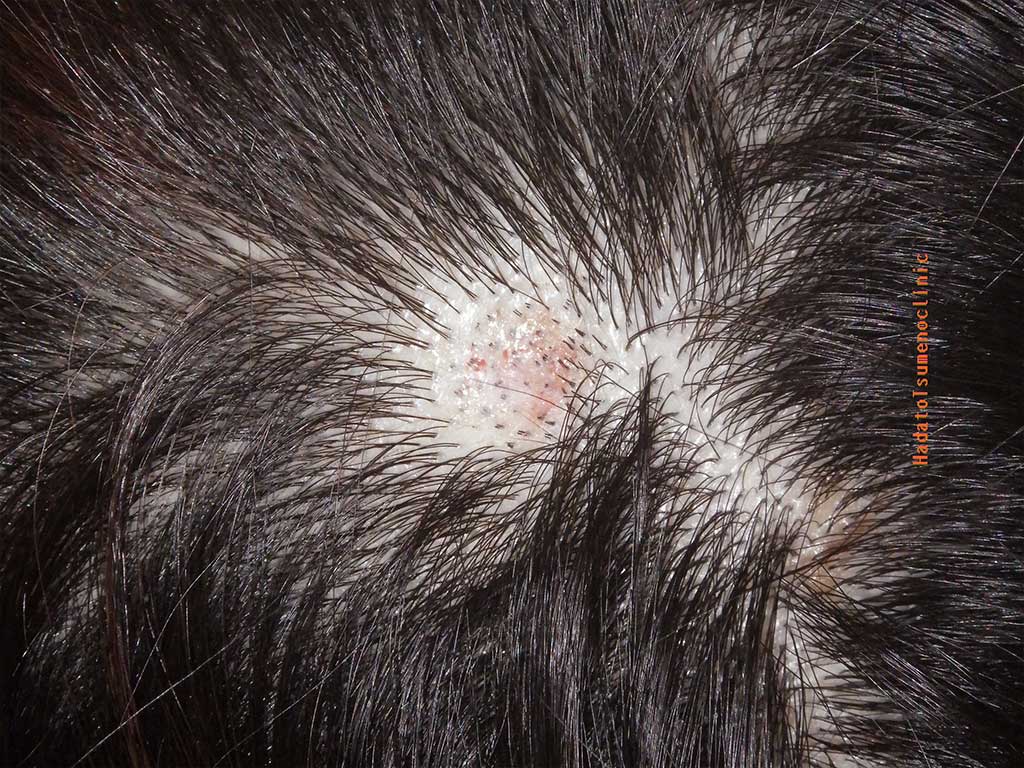
1.頭皮のイボとは
頭皮から盛り上がり、触れるとガサガサしている“おでき”です。
痛みはありません。頭皮にできるイボのほとんどは老人性イボで、
その名のとおり老化現象の一つと考えられています

顔にできることの多い老人性イボですが、
頭皮のイボは高齢の方に多いのが特徴で、
大きく盛り上がる傾向があります。

これは頭皮のイボが髪の毛に隠れて見えにくいため
大きくなるまで気がつかなかったり
人目につかないために治療が先延ばしにされやすいためだと考えています。

そして高齢になるまでにイボは時間をかけて成長し、
逆に髪は薄くなってイボ見えるようになり、皆さん気になりはじめます。
結果、医療機関を受診する頃には大きく盛り上がっているというわけです。
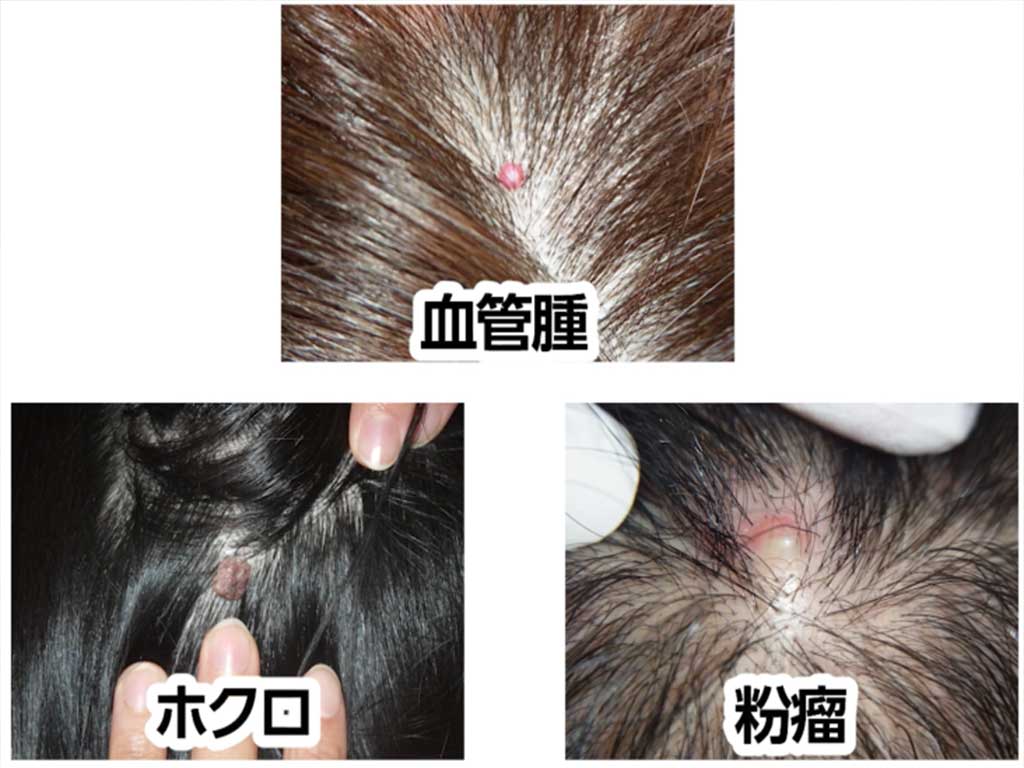
また、今回は取り上げませんが、頭皮のイボ状に盛り上がる病変として、
『ウイルス性イボ』や『黒子』、『血管腫』、『粉瘤』などがあります。

これらの病変は比較的小さいことが多く、治療法も異なります。
診断は専門医でなければ分かりませんので、気になる病変があれば
まずはお近くの皮膚科や形成外科で相談することをおすすめします。
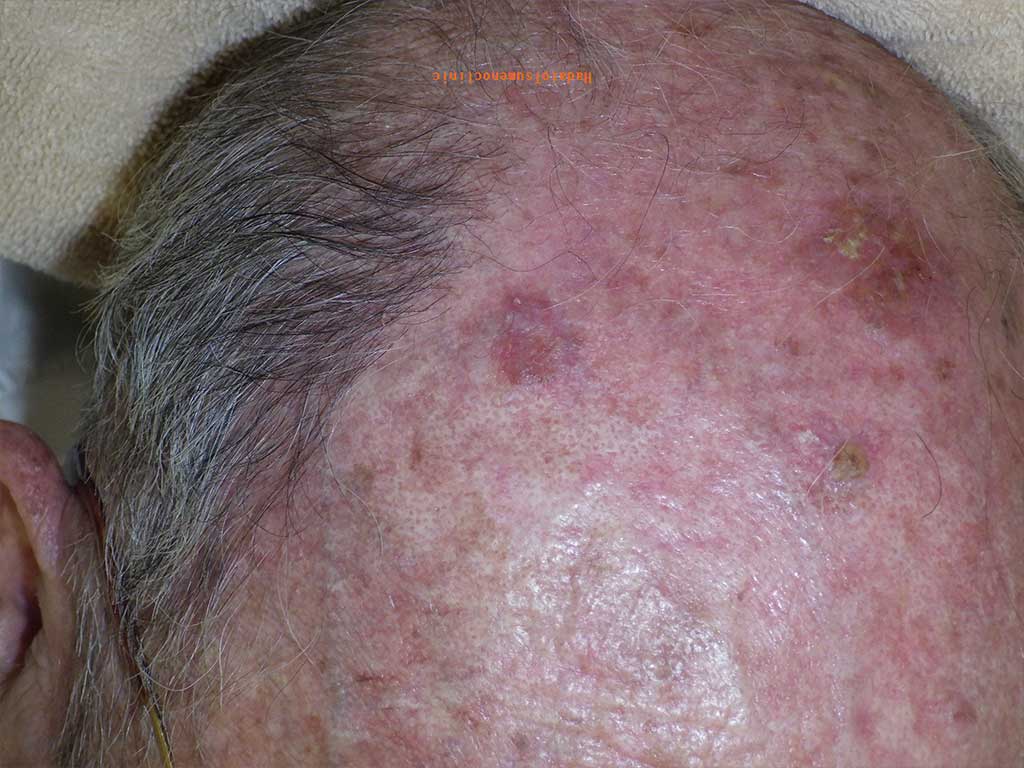
2.良性?悪性?
頭皮のイボはデコボコして不気味な見た目ですが、
悪性の可能性はないのでしょうか?

先ほど説明したとおり、幸いほとんどは良性病変である老人性イボです。
 ほくろ
ほくろウイルス性イボや黒子等のこともありますが、いずれも良性ですので安心して下さい。
ただし、数は非常に少ないですが、基底細胞癌、ボーエン病、扁平上皮癌といった悪性、
つまり皮膚癌のこともありますので要注意です。
 皮膚癌 ボーエン病
皮膚癌 ボーエン病イボやその周辺に赤みがあったり、
糜爛(びらん)といって表面にキズができていることがあります。
その場合は早めにお近くの医療機関で相談していただき、
病理検査を受けることをおすすめします。
病理検査とは病変の一部または全部を切り取って
病理専門医に細胞をチェックしてもらう方法です。
これにより、診断が確定し、良性か悪性かなどが判断されます。
もちろん悪性でなかったとしても
●指先にデコボコ触れて気になる
●髪を梳かす時に櫛に引っかかる
●見た目が気になる、床屋さん・美容室で気を遣う
先ほど挙げたような支障が気になる場合は
皮膚科や形成外科で除去してもらうことができます。
3.イボ除去の方法
イボの除去法として以下のようなものがあります。

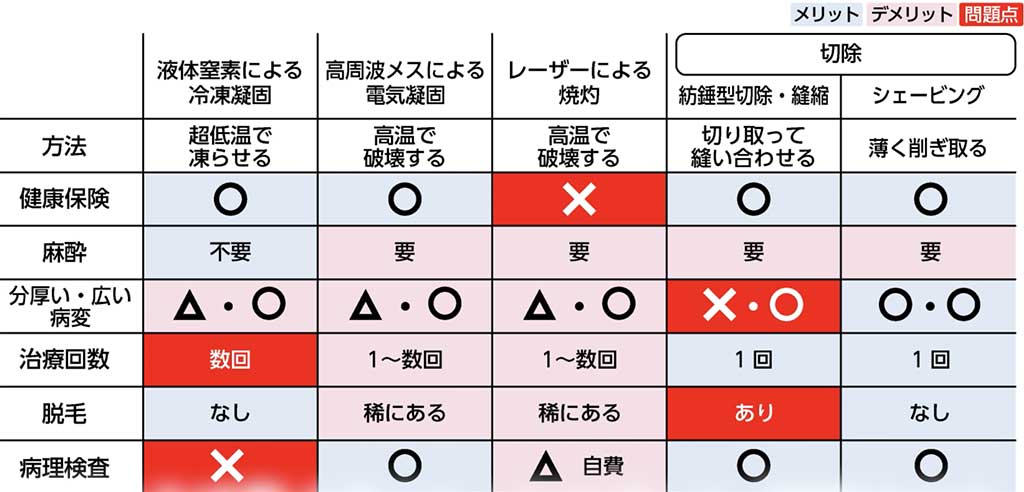
■冷凍凝固について

これは、超低温のマイナス196度の液体窒素を患部に押し当て、
組織を凍傷させて取り除く方法です。
安全で高度な技術を必要としないため、
多くの医療機関で受けられる、最も一般的な治療法です。
ただし、頭皮にできるような分厚いイボの場合は、
処置に手間がかかり、治療回数が多くなる傾向があります。
また、この方法では病理検査を行うことはできません。
■高周波メスによる電気凝固・レーザーによる焼灼について
このふたつはいずれも高温でイボを破壊する、似たような治療法です。
比較的簡単な手技ですが、頭皮に多い分厚いイボでは処置が難しくなることがあります。
無理に1回で取り除こうとして焼きすぎると、深いやけどを起こし、
脱毛のリスクが生じる可能性があります。
■紡錘形切除縫縮について
これは、イボを切除し、頭皮にできた欠損部を縫い縮めて閉じる方法です。
分厚い病変でも一度で取り除くことができますが、頭皮は伸びにくい組織のため、
幅が1センチを超えるような広い病変では、縫合が難しくなる場合があります。
 5センチを超える大きなイボ。紡錘形切除縫縮はできない
5センチを超える大きなイボ。紡錘形切除縫縮はできない無理に縫い縮めると血流が悪くなり、毛が抜けてしまう可能性があります。
また、縫合した部分自体にも脱毛が起こることがあり、これも一つの問題です。
さらに、頭皮は出血が非常に多く、髪の毛の中で傷口を糸で縫い合わせる作業は、
技術的にも手間がかかります。
こうした理由から、頭皮における紡錘形切除・縫縮術は、
比較的小さな病変に適した方法と言えるでしょう。
■シェービングについて
イボのような表皮病変、つまり浅い病変をメスでそぎ取る治療法です。
分厚いイボや広い範囲の病変も、一度で問題なく除去することができます。
切除と異なり、太い血管を傷つけることがないため出血が少なく、
コントロールもしやすいのが特徴です。
処置後は浅い擦り傷のようになり、
数日で自然に治癒するため、縫合や抜糸の必要もありません。
高温を用いないためダウンタイムが短く、
毛根を傷つけることもないため、脱毛の心配もありません。
このようにメリットが多いことから
私たち、肌と爪のクリニックでは頭皮のイボにはシェービングを採用しています。
ひとつ問題点があるとすれば、
黒子や血管腫など皮膚全層病変、
つまり深い病変の治療には使えないことです。
皮膚全層病変には先ほどの紡錘形切除縫縮をおこないます。
4.シェービングの実際を解説
シェービング方法については以下の動画も合わせてご覧ください。
※手術動画は5:31~あたりからご覧いただけます。
処置前に、イボから生えている毛をハサミでカットし、注射による局所麻酔を行います。
麻酔がしっかり効いているため、痛みはまったくありません。
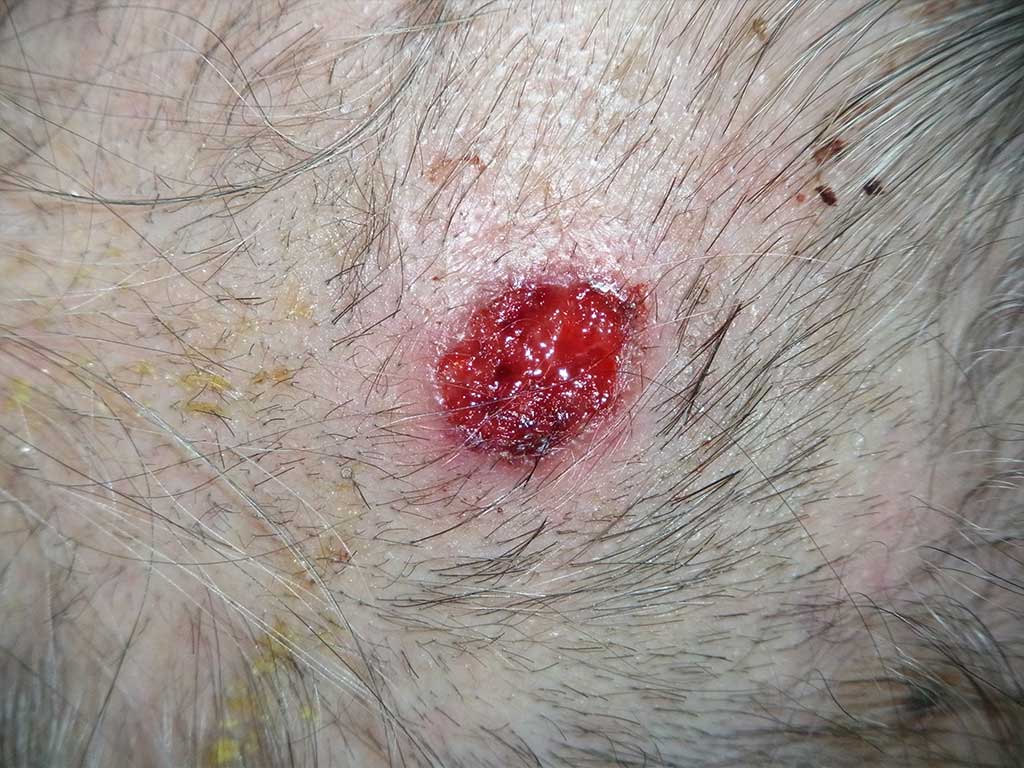
まずは、メスを使って飛び出したイボの部分を浅く、薄くそぎ取ります。
この際、毛根や血管を傷つけないよう、深く削りすぎないように注意を払います。
使用する麻酔薬には止血剤が含まれているため、
頭皮であっても出血はわずかににじむ程度です。
動画で紹介している症例では、
頭皮に多く見られる分厚いイボだったため、
最初にそぎ取ったあと、残った部分をさらに丁寧に削り取ります。
こちらも同様に、毛根や血管を損傷しないよう、浅く慎重に行います。
処置中に出血がありますが、キズが浅いため止血は容易で、すぐに落ち着きます。
浅い擦り傷のような状態に仕上がるため、縫合の必要はありません。
 シェービング後
シェービング後キズより深いところに健全な毛根が見えています。
ここから元通り毛が生えてきます。
病変の広さや厚みに関係無く、1回の手術で治療を完了することができます。
時間にして1~2分。翌日から洗髪することができます。
レーザーや電気凝固と違って高温にならないので
キズは1週間ほどで治ってしまいます。
一週間後に来院していただき、キズの治りを確認させていただき、
病理検査をした場合は、そこで結果を説明します。
5.おわりに
さて頭皮イボ治療の解説はいかがでしたでしょうか?
シェービングのメリットがご理解いただけたかと思います。
シェービングは古くから行われている古典的な術式で、
当院では年間数百件、ごく日常的に行っています。
YouTubeで顔イボ治療としてシェービングを取り上げてから気がついたのですが、
私たちにとってはごくあたりまえのテクニックである「シェービング」ですが
実は世の中ではあまり知られていないようです。
というのも、当院を受診された患者さんの中には、
他院でシェービングについて相談したところ、
「そんな方法はやっていない」
「聞いたこともない」
と言われた方が、たくさんいらっしゃるのです。
そのことに、むしろ私たちが驚いているほどです。
繰り返し説明しましたが顔や頭皮のイボには大変優れた方法です。
もし、シェービングをする医療機関が見つからないという方がいらっしゃいましたら
当院までお問い合わせ下さい。
ご連絡お待ちしております。
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- プロネイリスト
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>
ピアスホールを復活させたい!ピアスが入らなくなったらどうするの?
神楽坂肌と爪のクリニック』の院長、野田弘二郎です。
YouTubeにて『神楽坂肌と爪のクリニック公式チャンネル』も開設しておりますので、
登録がまだという方はぜひチャンネル登録をよろしくお願いいたします。
前回の『ピアスの化膿』でも少し触れた内容ではあるのですが、
今回は『ピアスホールの復活』について深掘りしたいと思います。
・ピアスが閉じてしまったけれどどうしても同じ場所にまたピアスを開けたい!
・復活させたい!
と思っている方も少なくないと思います。
その方法とリスク、費用についても詳しく説明します。
ぜひ最後までご覧いただき、お友達やご家族とも共有していただけると嬉しく思います。
【目次】
1.ピアスが閉じた状態とは?
2.ピアス復活のリスク
3.リスクをコントロールしながらピアスを復活させる方法
4.復活したピアスホールの確保
5.まとめ
1.ピアスが閉じた状態とは?
ピアスが化膿したり、長くつけずに放置したりするとピアスホールが塞がってしまい、ピアスが入らなくなることがあります。
こうしたピアストラブルについては、以下動画で説明していますので併せてご覧下さい。
一口にピアスが塞がったと言っても、程度によっていくつかの段階があります。
症状の重い順にいうと…
1.ピアスの痕跡さえない
2.凹みはあるがピアスはまったく入らない
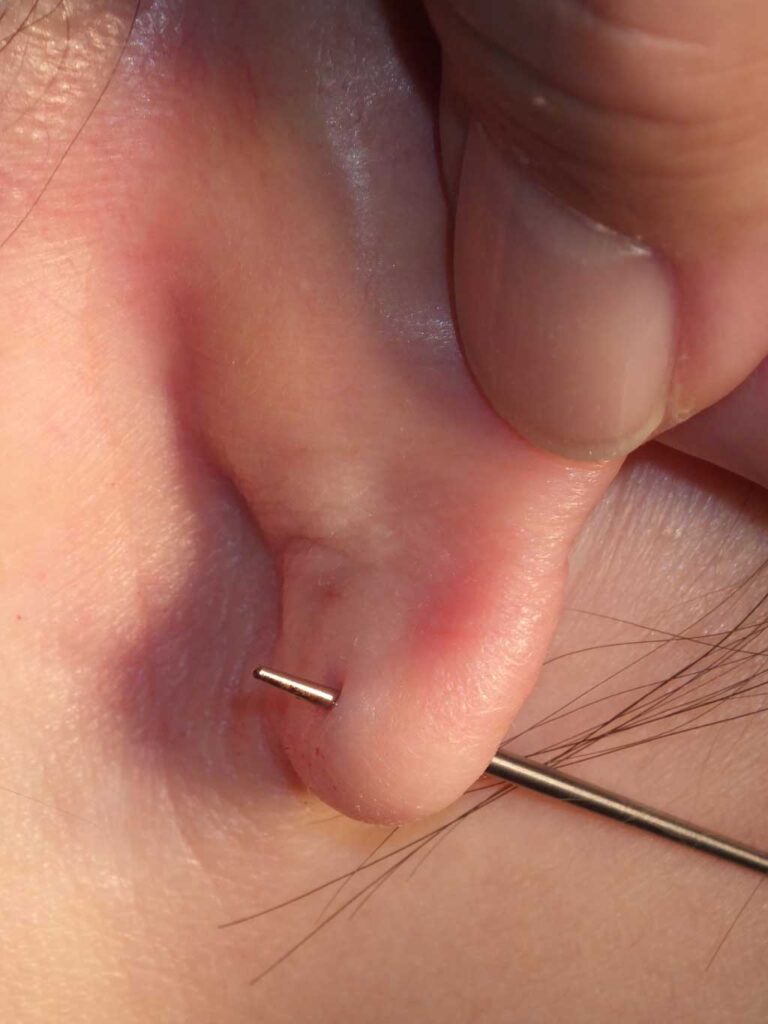
3.ピアスが少しだけ入るが、途中で行き止まって進まない
4.ピアスが入るが、最後の部分が膜状に閉じていて進まない
このような状態で、病院で相談すると、
どの重症度であっても医師からはピアス孔のすぐ近く、
別の場所にピアスの開け直しを提案されることが多いでしょう。
なぜなら
同じ場所にピアス復活させると将来的にトラブルを引き起こすリスクがあるからです。
h2 id=”2″>2.ピアス復活のリスクピアスが閉じてしまった後に、同じ場所にピアスホールを復活させることには次のようなリスクがあります。
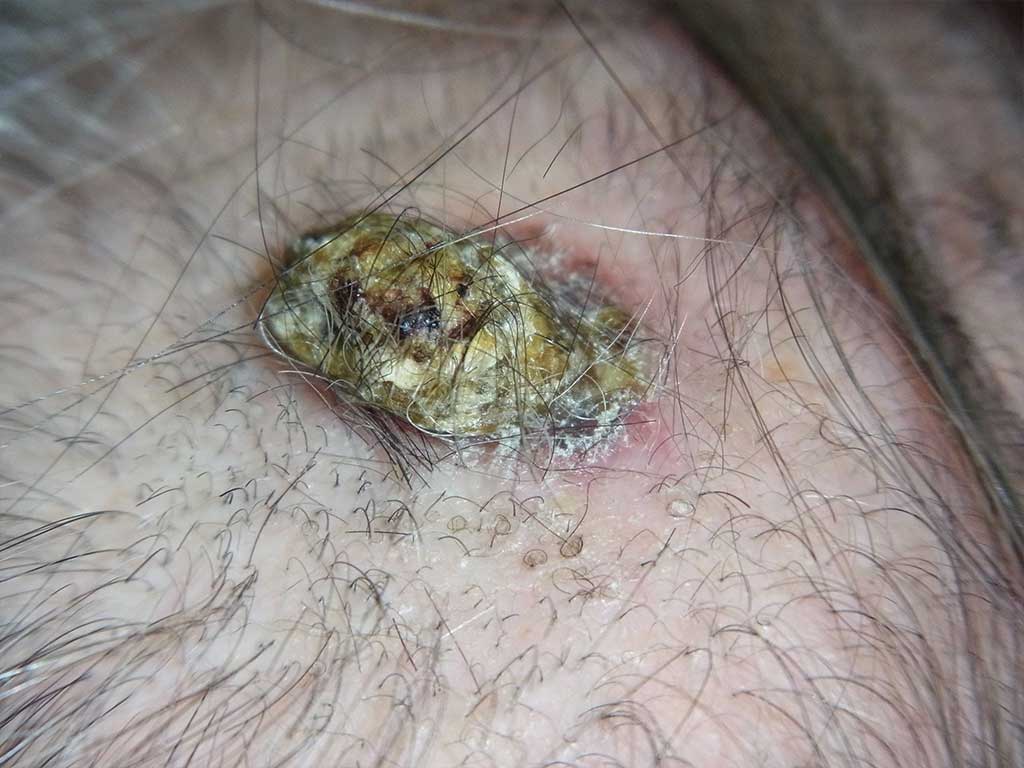
■1.粉瘤発生のリスク
 粉瘤・症例写真
粉瘤・症例写真将来、ピアスホールから粉瘤という“おでき”ができることがあります。
粉瘤は徐々に大きくなり、化膿して腫れることもあります。
これは上皮組織、つまり以前開けていたピアルホールの壁が
皮下に残っていることが原因です。
このリスクはピアスを復活させる・させないに関わらず存在するのですが、
ピアス復活がトラブル発生の引き金になることがあります。
■2.トラブルのぶり返しのリスク
 症例:金属アレルギー
症例:金属アレルギーピアスホールが塞がる原因となったトラブルというのは、
復活後にぶり返すことがあります。
残念なことに、このリスクはピアスホール復活だけではなく、
別の場所に開け直した時にも同じくらいあります。
ピアストラブルの主な原因の一つは、
金属アレルギーであることが多いからです。
ホールが塞がると、ピアスをつけなくなるため、症状は自然と落ち着きます。
しかし、ホールを復活させて再びピアスの金属に触れると、トラブルがぶり返してしまうのです。
最悪の場合、再びホールが塞がってしまうこともあります。
■3.Y字型のピアストンネルのリスク
以前のピアス跡の凹みにピアッサーでホールを復活させる際、
慎重に狙いさえすれば、表側は元と同じ場所に開けられるかもしれません。
しかし、出口となる耳タブの裏側を正確に合わせることができないため
少しだけズレてしまい、耳たぶの裏側に二つの孔ができることがあります。
その結果、トンネルがY字型になって全長が長くなるため、
トラブルが起きやすくなります。
ピアッサーでピアスホールを復活させる場合は
このリスクを完全に避けるのは難しく、
実際にピアストラブルで受診される患者さんの中には
Y字型のトンネルになってしまっているケースがよく見られます。
ここに挙げたようなリスクを避けるために、
医師はピアスを諦めることを勧めたり、
ピアスを続ける場合でも、別の場所へのピアッシングを提案するというわけです。
でも患者さんとしては、やはり同じ場所にあけたい、
ピアス孔を増やしたくない、というご要望も多いです。
その場合には、先のリスクを良く理解した上で
そのコントロールにつとめることが何よりも大切です。
3.リスクをコントロールしながらピアスを復活させる方法
では、ピアスを復活させるにはどのような方法があるのでしょうか。
今回は、3つの方法をご紹介したいと思います。
リスクをゼロにすることはできなくても、
やり方によってリスクをコントロールすることはできます。
■1.ピアッサーによる復活
ピアッサーによる復活は、最もシンプルかつ簡単な方法です。
費用も安く、多くの医療機関で受けることができるのもポイントです。
ただし先ほど説明したように、Y字型ピアストンネルになるリスクがあります。
このリスクをコントロールするためには
熟練した医師にピアスホール復活を依頼することが重要です。
それでも完全に前のピアスホールをトレースすることは困難です。
正確にピアッシングしたい場合は、
次に説明するニードルによる復活をおすすめします。

■2.ニードルピアッシングによる復活
18G(ゲージ)という太い注射針を使ってピアッシングする方法です。
耳タブ裏側のピアス跡を確認しながら正確にピアッシングできるので
ピアスホール跡をトレースすることができ、Y字型になることがありません。
ただし痛みが強いので、耳たぶに局所麻酔注射をする必要があります。
また、手術に準じた方法なので費用が高く、扱う医療機関は限られます。
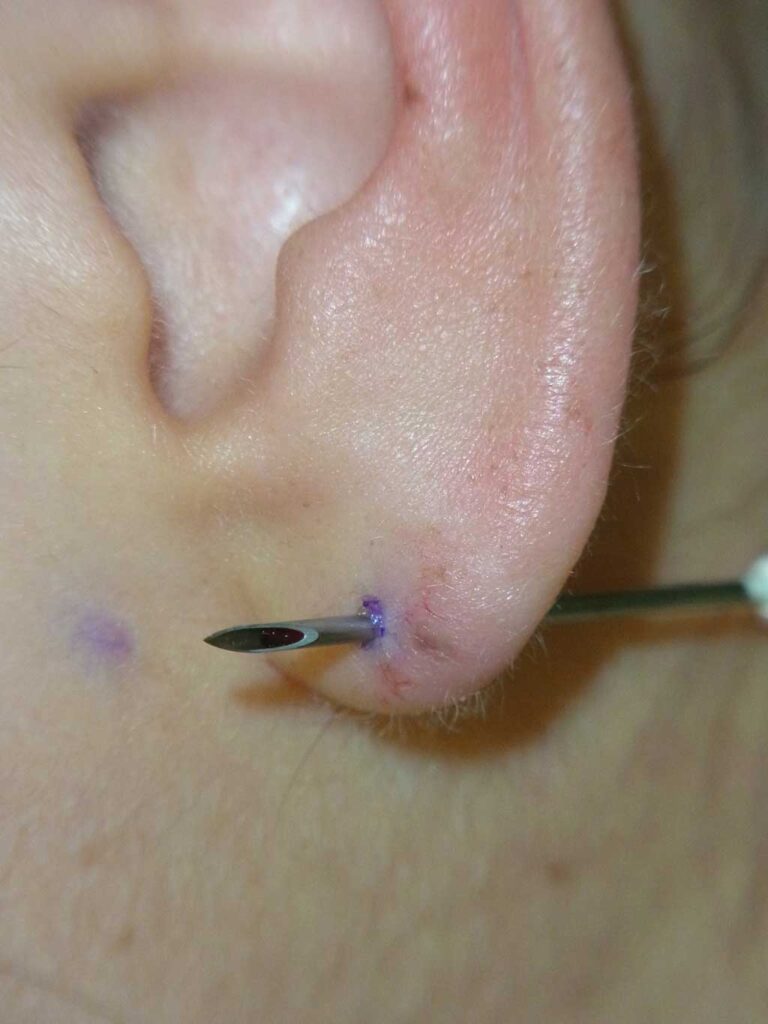
■3.ブジーによる復活
ピアスホールが狭くなって入りにくい、
あるいはピアスホールが残っていて途中までピアスが入る場合に復活させる方法です。
涙小管ブジーという、涙のくだの詰まりを取るための細い金属製スティックをピアスホールにいれ、出口を探りながら再開通させます。
最後が膜状に閉じていて、ブジーが進められない時は
一番薄い皮膚に極少量の局所麻酔注射をして、膜をメスで切開して開孔させます。
これらの方法により、最小限のリスクでピアスホールを復活させることができます。
4.復活したピアスホールの確保
『ブジー』または『ニードルピアッシング』でピアス孔を復活させたあと、
ピアスホールを安全かつ確実に確保するためには次のような方法があります。
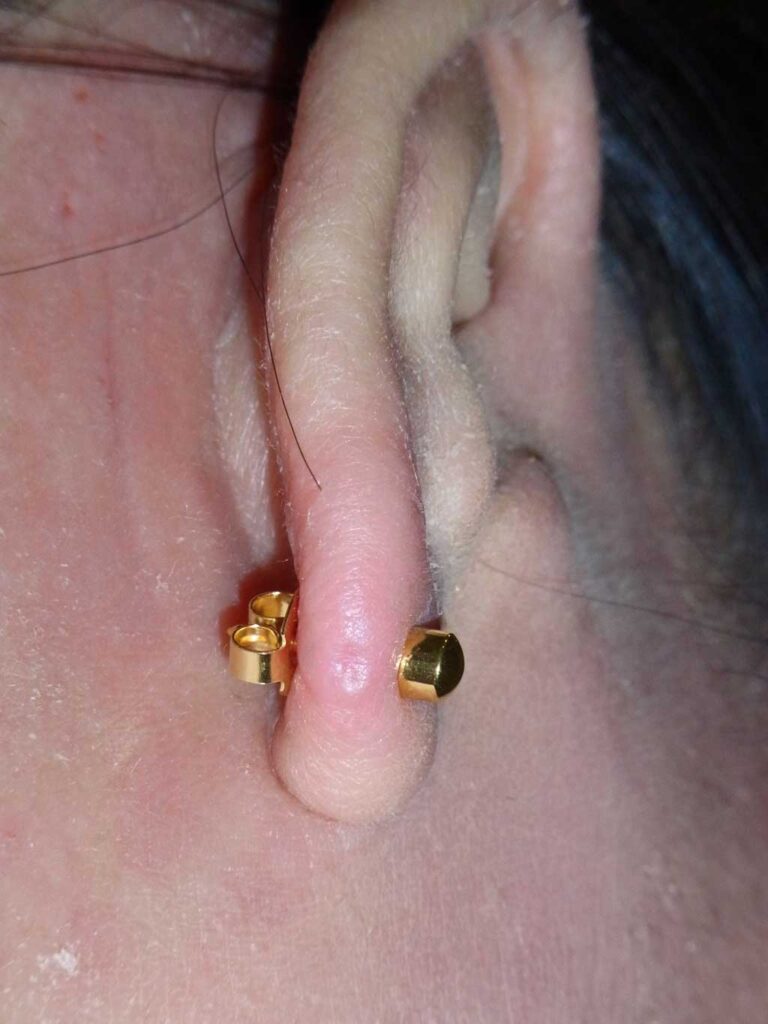
■1.ファーストピアスによる確保
最も手軽で費用も安く、多くの医療機関で受けることができます。
ピアッサーだけでなく、ニードルやブジーの後にファーストピアスを入れることもできます。

■2.シリコン製のレスキューピアスによる確保
ピアスが化膿しやすい方に適した方法です。
なぜなら、シリコンは金属と比べても身体への刺激が少ない素材だからです。
形は一般的な『ボール型ピアスタイプ』と『コスパ重視のスレッドタイプ』があります。
シリコン製レスキューピアスによる確保は当院ではよく行う方法ですが
扱う医療機関が少ないのでネットなどで探してみて下さい。
ピアスホールの安定には約2ヶ月かかり、その後に通常のピアスへ付け替えます。
せっかくピアスホールを復活させても
再度同じトラブルで塞がってしまう方もいらっしゃいます。
ピアス孔が安定するまではトラブルを避ける為にも
こちらの動画を参考にケアをして下さい。
5.まとめ
本日はピアスホールの復活についてご紹介しました。
ピアスが塞がってしまったらリスク回避のために
別の場所に開け直すのが標準的な対応です。
もし「どうしても同じ場所に開け直したい」とお考えの方は
神楽坂肌と爪のクリニックへご相談下さい。
お電話でのご予約・お問い合わせ
電話なら当日予約可能。突然の痛みや手術希望にも可能な限り対応いたします。
5日以内で来院希望の方は電話でお申し込み下さい。
03-3513-8212
【平 日】10:00~13:00/14:00~19:00 【土曜日】9:30~12:30/13:30~18:30
ご予約・お問い合わせ
【記事監修・執筆】
医師 医学博士 院長 野田 弘二郎
- 日本形成外科学会専門医
- 皮膚腫瘍外科指導専門医
- プロネイリスト
- オールアバウト公認 肌と爪の健康ガイド
- パリ第7大学ドゥニ・ディドロ微少外科手術ディプロマ取得
- 日本形成外科学会、国際形成外科学会、日本美容外科学会、日本皮膚外科学会、日本美容医療協会会員
<詳しいプロフィールはこちら>

























































 形成外科|腫瘍皮膚科|美容皮膚科
形成外科|腫瘍皮膚科|美容皮膚科